МНОГОЛИКИЙ САРКОИДОЗ
Cаркоидоз — системное доброкачественное гранулематозное заболевание неизвестной этиологии, при котором в органах образуются эпителиоидно-клеточные гранулемы без казеозных (творожистых) изменений. В дальнейшем гранулемы рассасываются или трансформируются в гиалиновую соединительную ткань, нарушая функции пораженных органов. Первооткрывателями болезни были дерматологи — Hutchinson J., 1877, Besnier E., 1889, Boeck C., 1889, Schaumann J., 1916, — которые описали гранулематозные, узелковые, эритематозные поражения кожи, слизистых оболочек, не похожие на уже известные в то время заболевания. С именами трех последних ученых и связано в прошлом название этой патологии — болезнь Бека–Бенье–Шауманна. В 1948 г. на Международной конференции в Вашингтоне решили называть ее так, как предложил Бек: саркоидоз. Клинико-рентгенологическая характеристика заболевания зависит от его стадии. Был предложен ряд классификаций и группировок са¬ркоидоза, где предусматривалось различать 5 и даже 6 фаз болезни, сохраняющихся определенный срок и сменяющих друг друга.

Валентин КОРОВКИН,
зав. кафедрой фтизиопульмонологии
БелМАПО, доктор мед. наук
зав. кафедрой фтизиопульмонологии
БелМАПО, доктор мед. наук

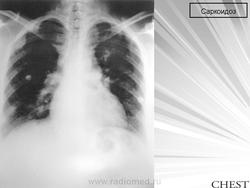
Больная Ш., 52 года. Поражение суставов и костей кисти при саркоидозе.

Кожные проявления саркоидоза. Ознобленная волчанка.
Классификация
В Международной классификации болезней ( 1991 г .) саркоидоз входит в рубрику «Отдельные нарушения, вовлекающие иммунный механизм D80–D89», которая включает саркоидоз легких, лимфатических узлов; легких в сочетании с саркоидозом лимфатических узлов; саркоидоз кожи; других уточненных и комбинированных локализаций; саркоидоз неуточненный.
В настоящее время в России, странах СНГ и в Западной Европе используются классификации А. Г. Хоменко, А. В. Александровой ( 1982 г .).
Их основные клинико-рентгенологические формы:
саркоидоз внутригрудных лимфатических узлов (ВГЛУ);
саркоидоз легких и ВГЛУ;
саркоидоз легких;
саркоидоз органов дыхания, комбинированный с поражением (одиночным) других органов;
генерализованный саркоидоз с поражением органов дыхания.
Фазы: а) активная; б) регрессии; в) стабилизации.
Характер течения заболевания: а) абортивное; б) замедленное; в) прогрессирующее; г) хроническое.
Осложнения: а) стеноз бронха, б) гипопневматоз, ателектаз, в) дыхательная недостаточность и др.
Остаточные изменения: а) апневматоз; б) эмфизема диффузная, буллезная; в) адгезивный плеврит; г) фиброз корней легких (с кальцинацией и без).
Блезнь богатых стран
Клинические формы саркоидоза встречаются в следующем соотношении: саркоидоз ВГЛУ наблюдается в 25–30% случаев; саркоидоз легких и ВГЛУ — в 65%; саркоидоз органов дыхания, комбинированный с поражениями других органов, — в 18–19%. У больных с рецидивирующим течением саркоидоза в 30% случаев выявляются и внелегочные локализации. По существу, последние всегда представляют собой генерализованный процесс и определяют рецидивирующий характер заболевания.
Отмечены такие закономерности: 1) саркоидоз встречается чаще в странах, расположенных на севере Европы, и в государствах с развитой системой здравоохранения; 2) за 25 лет заболеваемость не увеличилась; 3) вероятны расовые различия в ее частоте; 4) несомненно влияние биологических факторов (более высокое поражение женщин, а также лиц обоего пола в возрасте 20–30 лет).
Патоморфологическим субстратом саркоидоза является гранулема, построенная из эпителиоидных клеток. Среди них обнаруживаются единичные гигантские клетки Пирогова–Лангханса или клетки типа инородных тел. По периферии гранулемы определяется тонкий вал из лимфоцитов, эозинофилов, плазматических клеток и коллагеновых волокон. Гранулема отграничена от окружающей ткани и имеет «штампованный» характер. Вокруг нее нет экссудативно-воспалительной зоны из полиморфно-ядерных лейкоцитов. В ней не определяется творожистый некроз, хотя в некоторых эпителиоидных клетках могут быть элементы деструкции цитоплазмы и пикноза ядер. Некробиотические изменения в саркоидной гранулеме отличаются от изменений при туберкулезе, когда происходит дезинтеграция и распад ядер эпителиодных клеток, коагуляция их цитоплазмы с образованием творожистого некроза. В саркоидных гранулемах реже, чем в туберкулезных бугорках, обнаруживаются гигантские клетки; но в последних чаще, чем в клетках Пирогова–Лангханса, определяются включения и азурофильная зернистость. Характерная особенность саркоидной гранулемы — однотипность строения.
Для саркоидоза характерна Т-лимфоцитопения с перераспределением Т-лимфоцитов в очаги активного процесса. Если соотношение Т4-лимфоцитов (хельперов) и Т8-лимфоцитов (супрессоров) в жидкости бронхоальвеолярного лаважа (ЖБАЛ) у здоровых людей такое же, как в крови (1–1,8), то при активном саркоидозе оно достигает в ЖБАЛ 8,9–10. Саркоидная гранулема образуется из стимулированных антигеном макрофагов, формирующих гигантские или превращающихся в эпителиоидные клетки. Постепенно гранулема инфильтрируется фибробластами и фиброзируется.
Саркоидоз внутригрудных лимфатических узлов
К начальным формам заболевания относят увеличение ВГЛУ при отсутствии рентгенологических признаков поражения легких. Однако почти в трети случаев определяются изменения в других органах. Заболевание носит генерализованный характер. Чаще всего увеличиваются наружные лимфатические узлы (шейные, подмышечные, паховые и локтевые), поражается кожа, реже — глаза и другие органы.
Клинические проявления саркоидоза этой стадии разнообразны. У одних заболевание протекает без них, манифестируясь лишь увеличением внутригрудных лимфоузлов, что обнаруживается при профилактическом флюорографическом исследовании, у других начинается постепенно, подостро, реже — остро. Тогда больные обращаются в поликлинику, где саркоидоз в этой стадии распознается только у 33,4%; в остальных случаях предполагается туберкулез внутригрудных лимфатических узлов, лимфогранулематоз, рак легкого, опухоль средостения, пневмония, а в 15% — диагноз не устанавливается вовсе.
Причины ошибочной диагностики — это и незнание, и общность ряда клинических признаков саркоидоза с перечисленными выше заболеваниями, при которых наблюдаются слабость, общее недомогание, потливость, боли в мышцах и суставах, сухой кашель, одышка, ускоренная СОЭ и пр.
При остром проявлении саркоидоза (преимущественно у молодых женщин), отмечаются температура, иногда до +38–39С°, припухлость суставов, узловатая эритема, главным образом, на коже нижних конечностей. Если эти симптомы сочетаются с увеличением внутригрудных, нередко и периферических лимфоузлов, то возникает подозрение на туберкулез или лимфогранулематоз; а если не проводилось исследования грудной клетки — то на острую атаку ревматизма, узловатую эритему.
Но обращают на себя внимание некоторые особенности. При саркоидозе реже, чем при указанных заболеваниях (у 1/3 пациентов), отмечаются слабость, недомогание, температура, сухой кашель, повышенная СОЭ. Из них у 1/5 больных жалобы на одышку, опоясывающие боли в грудной клетке, суставах, мышцах туловища. Довольно редко определяются потеря массы тела и хрипы в легких. Однако почти в 60–70% случаев снижается туберкулиновая чувствительность, вплоть до отрицательных реакций Манту, наблюдается лимфопения, а в 1/4 случаев — моноцитоз. Такая диссоциация между выраженной лимфоаденопатией у всех больных и наличием функциональных нарушений, респираторных симптомов и гематологических сдвигов у меньшинства из них отличает саркоидоз от туберкулеза, лимфогранулематоза, рака, пневмонии и др.
Рентгенологическая картина характеризуется увеличением размера групп ВГЛУ. Как правило, у всех определяются гиперплазированные бронхопульмональные лимфоузлы, у 40% — трахеобронхиальные, у 30% — паратрахеальные, у 10% — бифуркационные. Обычно эти изменения двусторонние, симметричные.
При саркоидозе ВГЛУ не отмечаются: а) односторонняя гиперплазия лимфоузлов средостения, в) изолированное увеличение паратрахеальных лимфатических узлов, как это бывает при лимфогранулематозе. Лишь у некоторых больных наблюдается последовательное вовлечение в процесс бронхопульмональных, а затем и других групп лимфатических узлов.
Последние одинаковы по величине, чаще крупные (4–6 см в диаметре) и средние (2–4 см), реже мелкие (менее 2 см ). Они имеют неправильную шаровидную или овальную форму, четкие гладкие контуры, гомогенную структуру без признаков перифокальной инфильтрации.
Наружная, обращенная в сторону легкого, граница увеличенных лимфатических узлов образует непрерывный полициклический контур, а различное залегание их по глубине рентгенологически отображается в виде симптома «кулис». Почти в 30% случаев в узлах могут быть участки обызвествления, что обусловлено перенесенным в прошлом туберкулезом.
Как правило, при саркоидозе ВГЛУ легочный рисунок не изменен. Иногда в прикорневых зонах можно отметить его избыточность, заметное усиление. По нашим наблюдениям, при открытой биопсии легкого у таких больных уже выявлялись выраженные очаговые изменения, т. е. имелось саркоидозное поражение. У некоторых пациентов с саркоидозом нарушаются функции внешнего дыхания.
Cаркоидоз легких
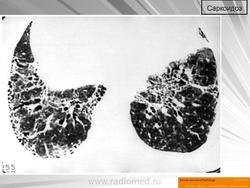
Для саркоидоза легких характерно наличие в них ретикулярных изменений или рассеянных очагов различной величины и формы. Одновременно у большинства определяются те или иные группы увеличенных ВГЛУ. У трети пациентов заболевание генерализованное. При этом чаще, чем при саркоидозе ВГЛУ, поражаются наружные лимфатические узлы, кожа, окологрудные железы, мышцы и сухожилия, реже — глаза и другие органы.
Клиническая симптоматология многообразна. Почти у 1/5 пациентов заболевание протекает остро, у 1/2 — подостро и хронически, у 1/3 — скрыто и выявляется лишь при рентгенофлюорографических обследованиях населения или случайно, когда человек пришел в поликлинику с другими жалобами. Первоначально диагноз устанавливается у 1/3 больных, у остальных саркоидоз трактуют как диссеминированный туберкулез, пневмонию, ревматизм, профессиональное запыление легких, рак и др. Ошибки — из-за весьма схожих клинических признаков: повышенная температура, недомогание и общая слабость, боли в грудной клетке, потливость, понижение аппетита и похудание. В то же время при саркоидозе легких реже наблюдаются боли в суставах и мышцах, узловая эритема, зато одышка есть и при физической нагрузке, и в покое.
Некоторые отмечают головные боли, а также в области сердца и поясницы. Последний тип болей нередко связан с камнями в почках, которые почему-то образуются при саркоидозе. Чаще, чем при саркоидозе ВГЛУ, в крови ускоренная СОЭ, повышенные уровни альфа-2 и гамма-глобулинов. У 60–70% — туберкулиновая анергия, у 1/6 — узловатая эритема.
Рентгенологическая картина также многообразна. Легочной рисунок становится груботраберкулярным, крупносетчатым. Вначале эти изменения локализуются в прикорневых и нижне-медиальных зонах, затем распространяются на средние и сравнительно редко — на верхние. При прогрессировании процесса из-за формирования в легкиx множественных саркоидозных гранулем образуются очаги. Сперва мелкие (до 2,5 мм в диаметре); по мере прогрессирования их число, как и диаметр (5–10 мм) увеличиваются. Очаги располагаются симметрично с обеих сторон, в основном в средних и нижних отделах легких. При благоприятном течении заболевания регрессируют.
В случаях, когда интерстициальные, очаговые и инфильтративные изменения в легких долго не подвергаются обратному процессу, происходит интенсивное развитие фиброза, а затем и
гиалиноза в пораженных отделах.
гиалиноза в пораженных отделах.
Эта форма, клинически определяемая De Remee как 4-я (конечная) стадия саркоидоза, характеризуется еще большим разнообразием клинических и рентгенологических признаков. У половины наблюдаемых заболевание генерализованное с поражением наружных лимфатических узлов, кожи. Реже, чем в предыдущей стадии (только у 1/2 больных) определяются увеличенные внутригрудные лимфатические узлы. Чаще пациенты жалуются на общую слабость, боли в груди и в области сердца, ухудшение аппетита, потерю веса. У большинства отмечается кашель, часто с выделением слизисто-гнойной мокроты. В момент физической нагрузки появляется одышка. В легких могут прослушиваться рассеянные сухие, иногда влажные хрипы. При прогрессировании — на первом месте синдромы легочно-сердечной недостаточности. Заметно снижаются все показатели функции внешнего дыхания, нарастают вентиляционные нарушения рестриктивного типа. Заметны признаки хронического легочного сердца, далее — правожелудочковой недостаточности.
Саркоидоз данной стадии характеризуется наличием склеротических изменений в легких. Они редко ограничиваются сегментами, предлежащими к корню. Значительно чаще распространяются симметрично на большую часть органа, по типу диффузного интерстициального пневмосклероза, у многих сочетаются с различными по протяженности и локализации участками уплотнения легких. Иногда некоторые сегменты и даже доли подвергаются фиброзированию. Одновременно выявляется эмфизема. Вначале она ограничивается кортикальными отделами легких, по мере прогрессирования становится диффузной, сочетаясь иногда с буллами. Повреждаются и корни легких. Уплотняются, фиброзируются, теряют границы и сливаются с диффузными фиброзными изменениями в прикорневой зоне, иногда смещаясь в сторону цирротически измененных участков легких. В некоторых случаях при обострении лимфоузлы приобретают такой же вид, как и при начальных формах заболевания, однако приблизительно у 1/3 они не определяются.
Кроме поражения внутригрудных лимфатических узлов и легких, у ряда больных может быть саркоидоз верхних дыхательных путей.
Scadding (1967), обобщив данные о больных с саркоидозом слизистой носа, отметил, что в таких случаях имелось ее утолщение, иногда гнойные корки, а в подслизистом слое — типичные гранулематозные изменения. Пациенты жаловались на затрудненное носовое дыхание, сухость во рту, иногда на гнойные выделения, носовые кровотечения.
Schaumann еще в 1915 году обнаружил саркоидозные бугорки в миндалинах у некоторых больных. Значительно чаще поражаются бронхи. По данным литературы, такие находки варьируют от 30% до 70%. Изменения происходят от сдавления бронхов увеличенными лимфатическими узлами, поражения слизистой в виде диффузной гиперемии, отечности, утолщения. Сравнительно редко саркоидозные бугорки определяются в виде узелков, бляшек, грануляций и опухолевидных образований.
Поражение других органов
От 23,7% до 70% больных могут иметь увеличенные периферические лимфоузлы. Как правило, в процесс вовлекаются задние и передние шейные, а также надключичные, реже — локтевые, паховые, подмышечные; при этом могут поражаться несколько групп. Размер узлов — от фасоли до сливы. Консистенция их — плотно-эластическая. Они подвижны, безболезненны, не спаянны с подкожной клетчаткой, не размягчаются и не образуют свищей. Кожа над ними не изменена.
C введением лимфографии появились сообщения об увеличении внутрибрюшных лимфатических узлов почти у половины обследованных больных. У большинства изменения без выраженных клинических симптомов; лишь некоторые жалуются на тянущие боли в животе, вздутие кишечника и затруднение при дефекации.
Частота поражения кожи при саркоидозе колеблется от 4,7% до 91%. Еще в 1916 г . Воесk различал мелкоузелковый, крупноузелковый, диффузно-инфильтративный саркоидоз кожи, его эритематозную разновидность, ангиолюпоид и поражения смешанного типа.
Чаще страдает кожа у женщин. У половины — рассеянное поражение лица, туловища или конечностей, у остальных процесс локализуется на одной части тела. Распространена мелкоузелковая разновидность саркоидоза — плотные узелки величиной от булавочной головки до горошины бледно-красного цвета. Иногда их появлению предшествует небольшой зуд. По мере регрессии узелки уплощаются, приобретают желтовато-бурый цвет, затем либо полностью рассасываются, либо оставляют после себя мелкие блестящие белые или пигментированные рубчики с телеангиэктазиями в центре.
По наблюдениям различных авторов, у 2–25% больных саркоидозом поражается опорно-двигательный аппарат. Без выраженных клинических симптомов или манифестируется непостоянными болями в костях. Рентгенологически характеризуется тремя типами: диффузно-инфильтративным, кистозным и склеротическим. Перевес у второго типа.
Преимущественно в головке фаланг пальцев рук и стоп, реже в других костях, образуются единичные или множественные, резко очерченные круглые кисты (ostitis cystoids Jungling), иногда окаймленные склеротической зоной (так называемая пробойниковая форма). При саркоидном поражении кости сохраняются суставные хрящи.
Когда в процесс вовлечены суставы, наблюдается пропухание запястья, коленных суставов; иногда повышается температура, болезнь протекает по типу острого полиартрита (но иногда принимает хроническое течение). Артралгия, как и температура, исчезают спонтанно за 2–3 недели.
Тяжело глазам и нервам
При саркоидозе в 1–50% случаев наблюдается поражения органов зрения. Такая разбежка зависит от клинического состава больных и регулярности их офтальмологического обследования, ведь нередко саркоидоз протекает бессимптомно. Глаза чаще страдают у женщин в молодом возрасте и преимущественно в начальной стадии болезни. Могут поражаться конъюнктива, склера, сетчатая оболочка, слезные железы и их протоки, глазной нерв, орбита и т. д. В 69% встречается иридоциклит, который способен осложниться катарактой или вторичной глаукомой.
У 1–4,5% больных все признаки поражения нервной системы. Клинические проявления весьма разнообразны, в процесс могут вовлекаться головной и спинной мозг, менингиальные оболочки, черепно-мозговые и периферические нервы, но наиболее типичен — двусторонний паралич лицевых нервов. Несколько реже затрагиваются зрительный, слуховой, тройничный, глазодвигательный и другие черепно-мозговые нервы. При саркоидозе отмечаются и периферические невриты, проявляющиеся резкими болями, парестезией, параличами.
По данным литературы, патоморфологические изменения в сердце в виде гранулем из эпителиоидных и гигантских клеток находят у 10–27% умерших от саркоидоза; клинические симптомы саркоидоза сердца определяются значительно реже, т. к. у большинства он протекает латентно. Лишь некоторые жалуются на постоянные боли, имеющие характер стенокардии. Более достоверный признак — внезапное возникновение параксизмальной тахикардии, экстрасистолии, в редких случаях — полного атриовентрикулярного блока.
Саркоидоз поражает печень, почки, ЖКТ, эндокринные железы, мочевой пузырь, простату, матку и ее придатки и др. органы. По последним данным, гранулематозные изменения более чем у 60% больных обнаруживаются в печени и селезенке. Но клинические признаки поражения выражены в меньшей степени: увеличиваются размеры органов, реже проявляется желтуха.
В ряде случаев отмечается неблагоприятное течение болезни. Характеризуется: генерализованным поражением с лимфопролиферативными проявлениями, нередко захватывающими печень и селезенку; наличием инфильтративных конгломератов и ателектазов в легких; прогрессирующим сетчатым пневмосклерозом и нарастающей дыхательной недостаточностью по типу идиопатического фиброзирующего альвеолита.

















Продолжение.
Продолжение.
Продолжение.
Саркоидоз слёзных желез.
Лучевые методы исследования в дифференциальной диагностике саркоидоза легких и заболеваний, сопровождающихся синдромом двусторонней легочной диссеминации
Дуброва С.Э. Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского.
1.1. ОТДЕЛЬНЫЕ АСПЕКТЫ ЭПИДЕМИОЛОГИИ, ЭТИОЛОГИИ И ПАТОГЕНЕЗА САРКОИДОЗА ОРГАНОВ ДЫХАНИЯ
Саркоидоз – полисистемное заболевание неизвестной этиологии, характеризующееся развитием продуктивного воспаления с формированием эпителиоидноклеточных гранулем без казеоза, с тенденцией к рассасыванию или исходом в фиброз [31].
Первое упоминание о саркоидозе, как заболевании кожи (папиллярный псориаз) был описан в 1869 г. J.Hutchinson, затем в 1889 г. E.Besnier. В 1899 г. C.Boeckвпервые применил термин «саркоидоз кожи», на основании внешнего сходства изменений в коже с саркомой. В 1917 г. J.Schaumannустановил характерное для саркоидоза поражение внутригрудных лимфатических узлов и объединил все описанные ранее случаи болезни термином «доброкачественная лимфогранулема». В 1934 на международном съезде дерматологов в Страсбурге заболевание получило название «Бенье-Бека-Шауманна» [3]. С 1948 г. по рекомендации Международной конференции (Вашингтон, США) в международной классификации болезней используется понятие «саркоидоз». В настоящее время саркоидоз отнесен к классу III«Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм» [40].
В последние годы наблюдается неуклонный рост заболеваемости саркоидозом, с ежегодным увеличением числа больных на 1,9% [24, 32, 54, 126, 130]. Это объясняется как истинным нарастанием его частоты, активностью выявления [170, 174], так и с совершенством диагностики [5, 14, 22, 72, 112, 141, 149].
По обобщенным статистическим данным распространенность саркоидоза в мире составляет в среднем 20 на 100 000 населения (в США и Европе от 10 до 40), а в России – 12,6 на 100 000 населения [54, 170]. Самая большая распространенность саркоидоза в мире отмечена в Швеции, для которой этот показатель равен 64 [128].
Заболеваемость саркоидозом (число впервые выявленных больных в течение года на 100 000 населения) варьирует от 1-2 до 17 на 100 000 человек [11, 46], в России эти показатели составляют 0,2-3,2 на 100 000 населения, при этом заболеваемость городского населения превышает общую в 1,3-1,5 раза [55, 104].
Эпидемиологические данные свидетельствуют о том, что наибольшая распространенность саркоидоза регистрируется в странах с умеренным и холодным климатом [170].
Ряд работ свидетельствует о том, что у лиц черной расы саркоидоз встречается в 10-17 раз чаще и протекает тяжелее, тогда, как у белых людей заболевание в большинстве случаев имеет бессимптомное течение [14, 63, 130, 170]. Крайне редки случаи саркоидоза среди индейцев, эскимосов, жителей Новой Зеландии.
Социальное значение саркоидоза определяется тем, что в 80% случаев болеют люди трудоспособного возраста – от 20 до 50 лет [14, 18]. Известно, что болезнь может развиваться в любом возрасте. Описаны случаи заболевания у детей и лиц пожилого возраста [46, 104, 143, 171]. Саркоидоз органов дыхания встречается среди обоих полов, однако чаще болеют женщины (52-85%) [11, 56].
Каждое из десяти наблюдений характеризуется прогрессированием процесса [44, 45, 54, 136]. Смертность от саркоидоза достигает 1-4% [34, 132] вследствие дыхательной недостаточности, вовлечения в процесс сердца и центральной нервной системы.
Этиология саркоидоза остается неизвестной. В настоящее время большинство исследователей придерживаются мнения о полиэтиологической природе заболевания [3, 11, 22, 156, 166].
В отечественной литературе очень долго доминировало представление о саркоидозе, как об особой форме туберкулеза. Этот аспект имел не только теоретическое [39, 43, 81], но и прикладное значение, так как в нашей стране больные саркоидозом легких на протяжении ряда лет находились под наблюдением в противотуберкулезных стационарах. Мнение о том, что саркоидоз этиологически независим от туберкулеза было сформулировано J.Croftonи A.Douglasеще в 1974 г. В то же время полностью исключить возникновение или прогрессирования саркоидоза вследствие воздействия микобактерий туберкулеза не представляется возможным [125, 165, 166, 167].
В развитии саркоидоза высказываются предположения о бактериальной, вирусной, грибковой и паразитарной природе, воздействии некоторых профессиональных факторов и факторов внешней среды, медикаментов [27, 97, 101, 161]. Однако абсолютных доказательств этиологической роли этих факторов в возникновении саркоидоза пока не получено [29, 92, 156].
В настоящее время существует мнение, что генетическая предрасположенность к саркоидозу не только играет роль в его возникновении, но и обуславливает особенности течения, что подтверждается выявлением у больных этой категории определенных HLA-антигенов [79]. Описаны случаи семейного саркоидоза (у близнецов), пар муж-жена, а также у лиц не связанных семейными узами, но живущих в непосредственном контакте в закрытом обществе [3, 59, 79].
Таким образом, специфического агента, вызывающего саркоидоз, до сих пор не найдено. Однако, согласно последним концепциям, развитие при саркоидозе гранулемы иммунного типа свидетельствует в пользу того, что саркоидоз является результатом либо первично измененного иммунного статуса, либо развивается вследствие воздействия ряда наследственных и экзогенных факторов, приводящих к нарушению иммунных механизмов [3, 101]. Данное положение особенно актуально в связи с резким увеличением различных иммунодефицитных состояний и снижением иммунного статуса [117].
В основе патогенеза саркоидоза органов дыхания лежат сложные взаимодействия активированных лимфоцитов и альвеолярных макрофагов, ведущих к формированию гранулем в пораженных органах и тканях, с последующей трансформацией эпителиоидно-клеточных гранулем в интерстициальный фиброз [71, 85, 106]. Реализация этого процесса на органном уровне схематически может быть представлена в виде трех взаимосвязанных (но не обязательных у конкретного больного) стадий: лимфоцитарной инфильтрации (альвеолит), эпителиоидно-клеточной гранулемы (гранулематоз) и интерстициального фиброза [16, 31].
Морфология саркоидоза описана многими авторами [Брауде В.И., 1983 г., Струков А.И., и др. 1984, Уварова О.А. и др. 1986 г., Ерохин В.В. 1987 г., 1988, ChristR. 1980]. I.Scadding (1967) выделяет 3 стадии развития саркоидоза: предгранулематозную (альвеолит), гранулематозную и фиброзную.
Стадии развития саркоидной гранулемы зависят от иммунологического состояния организма, морфология их обусловливает характер течения заболевания [8, 67, 153, 160]. Так Макарова О.В. и соавторы (2001) выделяют два типа тканевых реакций: с минимальным и выраженным фиброзом. Эти стадии прослеживаются при поражении саркоидозом всех органов и тканей, но наиболее определенно они выявляются в лимфатических узлах и в легких [31, 71, 157].
Основной морфологической единицей саркоидоза является штампованная гранулема, центральная часть которой состоит из эпителиоидных и гигантских многоядерных клеток типа Пирогова-Лангханса. Периферию гранулемы образуют преимущественно лимфоциты, макрофаги, фибробласты и плазматические клетки, а также коллагеновые волокна.
Гранулемы характеризуются отсутствием казеозного некроза, отсутствием тенденции к слиянию и возможностью полного обратного развития [31, 71, 85].
Гранулематозное поражение органов дыхания чаще всего начинается с поражения внутригрудных лимфатических узлов (ВГЛУ). В легких вовлекаются в процесс интерстиций, стенки бронхов и сосудов, а также в меньшей степени плевра [8, 31, 157].
Таким образом, при саркоидозе развивается ряд морфологических изменений в виде альвеолита, бронхиолита, васкулита, гранулематоза и фиброза, которые и формируют определенную лучевую картину.
Описанные анатомо-морфологические и рентгенологические изменения легли в основу для разнообразных классификаций саркоидоза. Широко распространенная классификация K.Wurn, предложенная в 1958 г., построена только на рентгенологических признаках и выделяет три стадии болезни: 1- изолированное поражение внутригрудных лимфатических узлов, 2 – сочетание поражения внутригрудных лимфатических узлов и легких, 3 – сочетанное поражение внутригрудных лимфатических узлов и легких с выраженными распространенными фиброзными изменениями. По мере накопления опыта она перестала удовлетворять клиницистов и рентгенологов [11, 20, 22, 63, 75]. В 1982 г. А.Г.Хоменко и А.В.Александрова предложили более удобную классификацию, в которой выделены 5 клинико-рентгенологических вариантов заболевания: саркоидоз внутригрудных лимфатических узлов; саркоидоз внутригрудных лимфатических узлов и легких; саркоидоз легких; саркоидоз органов дыхания, комбинированный с единичным внелегочным поражением, генерализованный саркоидоз (органов дыхания и множественным поражением других органов). Указаны также фазы развития заболевания (активная, регрессии, стабилизации), характер течения (спонтанная регрессия, благоприятное, рецидивирующее, прогрессирующее), осложнения (стеноз бронха, ателектаз, дыхательная и легочно-сердечная недостаточность) и остаточные изменения (пневмосклероз, эмфизема легких, адгезивный плеврит).
Достаточно подробно изучены клинические проявления саркоидоза [3, 33, 48, 57, 65]. Все симптомы принято делить на две группы: 1) обусловленные поражением органов дыхания и 2) других органов при внелегочных формах.
Бессимптомное начало заболевания встречается примерно у 10% больных, постепенное у 70-75% и острое – у 20-25% [24, 59]. В зависимости от особенностей течения различают острую и первично-хроническую формы болезни [11, 56, 66].
Для острой формы саркоидоза характерен синдром Лефгрена – лихорадка, лимфаденопатия средостения и корней легких, артралгии и узловатая эритема. В 70-85% случаев острая форма характеризуется спонтанным обратным развитием болезни [65, 132].
В 80-90% случаев течение саркоидоза первично-хроническое (латентная форма). У 2\3 больных заболевание длительное время может протекать бессимптомно [20, 59]. При этом наиболее характерной особенностью саркоидоза является несоответствие между относительно удовлетворительным состоянием больного и выраженными морфологическими изменениями в легких и других органах. В прогностическом отношении эта форма наиболее неблагоприятна и при ней, как правило, наблюдается хроническое рецидивирующее течение [109, 100, 111].
При саркоидозе органов дыхания поражение внутригрудных лимфатических узлов находится на первом месте и составляет 50-80% случаев. Поражение легких – в 25-50% [132].
Суммируюя полученные литературные данные, саркоидоз органов дыхания среди диффузных поражений легких занимает одно из ведущих мест и имеет важное социальное значение. Однако системность поражения, отсутствие четких патогномоничных симптомов и дифференциально-диагностических критериев приводит к большому количеству диагностических ошибок (до 50,5%), длительным срокам установления диагноза (от 6 месяцев до 2,5 лет) [5, 27, 34].
Таким образом, только совершенствование диагностики саркоидоза, с выявлением этого заболевания как можно раньше, может привести к улучшению результатов лечения, предупреждению развития фиброза и соответственно функциональной и социальной реабилитации больных.
1.2. ОСНОВНЫЕ МЕТОДЫ ДИАГНОСТИКИ САРКОИДОЗА ОРГАНОВ ДЫХАНИЯ В НАСТОЯЩЕЕ ВРЕМЯ
Типичных для саркоидоза изменений гемограммы не существует [33, 48, 62].
Важным диагностическим методом является цитологическое исследование жидкости бронхиолоальвеолярного лаважа (ЖБАЛ). Так при активном процессе типично значительное увеличение лимфоцитов (до 35-40%) в цитограмме ЖБАЛ, что указывает на наличие лимфоцитарного альвеолита. При регрессии процесса – уменьшается и процентное содержание лимфоцитов [31, 80, 172]. Для альвеолярных макрофагов характерна противоположная динамика. Длительно сохраняющийся высокий лимфоцитоз и нарастающий нейтрофилез ЖБАЛ являются показателями неблагоприятного течения саркоидоза [74, 105, 182].
В тоже время, A.Venet и соавт. (1985) приводят данные, что лимфоцитоз в ЖБАЛ у 32% больных саркоидозом отсутствовал, в то время как лимфоцитоз, превышающий 15% клеточный состав наблюдался у 29% больных идиопатическим фиброзирующим альвеолитом, 52% - диффузными болезнями соединительной ткани, у 10% - пневмокониозами, в 20% случаев рака легкого, в 43% - туберкулеза легких и 60% - СПИДа.
Наличие и степень выраженности нарушений функции внешнего дыхания у больных саркоидозом легких зависит от стадии заболевания. Анализ наблюдений, проводимых в отделении дифференциальной диагностики ГНЦ пульмонологии позволил установить, что у 90% больных саркоидозом легких Iстадии при почти полном отсутствии рентгенологических изменений в легочной ткани возникают расстройства легочной вентиляции в верхних отделах легких и некоторое усиление вентиляционной функции в средних и нижних отделах. По мере прогрессирования патологического процесса – доминируют рестриктивные нарушения со снижением жизненной емкости и диффузионной способности легких. Нарушения бронхиальной проходимости на уровне периферических дыхательных путей определяются у 10-13% больных [3, 91, 107, 122, 147].
Одно из ведущих мест в диагностике саркоидоза легких принадлежит лучевым методам исследования органов грудной клетки [13, 59, 89, 121]. В настоящее время рентгенологическое исследование в распознавании саркоидоза легких складывается из двух этапов: выявление патологических изменений, подозрительных на саркоидоз и уточнение диагноза [5, 24, 49, 64].
Современные методы лучевой диагностики саркоидоза органов дыхания включают в себя: стандартную и цифровую флюорографию или классическую и цифровую полипозиционную рентгенографию, компьютерную томографию.
Основным методом выявления больных саркоидозом легких является флюорография. По данным разных авторов [64, 72, 103] удельный вес флюорографии среди других методов выявления саркоидоза колеблется от 11% до 80-84,6%. Изменения в органах грудной клетки в 1\3 случаев выявляются при бессимптомном течении заболевания и в 2\3 - при обращении к врачу по поводу других заболеваний [112, 132, 146]. Однако флюорографическое исследование является только методом выявления подозрительных на саркоидоз изменений в легких и не может рассматриваться как метод уточненной диагностики.
Использование стандартной методики рентгенографии грудной клетки позволяет в 70% предположить диагноз, дать объективную информацию о состоянии легочной ткани и внутригрудных лимфатических узлов, оценить динамику развития заболевания [2, 5, 14, 23]. Изменения на рентгенограммах имеются у 90 - 95% больных саркоидозом [132]. Применение цифровой рентгенографии снижает лучевую нагрузку и увеличивает возможности классического рентгенологического исследования за счет широты динамического диапазона цифрового изображения [13, 47, 68].
Однако, при минимальной выраженности патологического процесса в легочной ткани ни флюорография, ни рентгенография не могут обеспечить достаточной информации [30, 62, 78, 83, 110].
Уточняющими методами диагностики являются томо- и зонография, позволяющие получить сведения о состоянии внутригрудных лимфатических узлов, бронхиального дерева, структур легочного фона [52, 72, 84, 141]. В настоящее время у больных, с выявленными изменениями в грудной клетке, при наличии возможности провести компьютерную томографию, методики томо- и зонографии теряют свою значимость [30, 120, 158, 173, 178].
Именно подробно изученные рентгенологические данные послужили основанием для разделения саркоидоза органов дыхания на стадии. В 1999 году Комитет Европейского респираторного общества и Всемирной организации саркоидоза и других гранулематозных заболеваний предложил рентгенологическую классификацию саркоидоза [174], включающую 5 стадий:
Стадия 0. Нет изменений на рентгенограмме органов грудной клетки.
Стадия I. Внутригрудная лимфаденопатия. Паренхима легких не изменена.
Стадия II. Лимфаденопатия корней легких и средостения. Патологические
изменения паренхимы легких.
Стадия III. Патология легочной паренхимы без лимфаденопатии.
Стадия IV. Необратимый фиброз легких.
Большинство исследователей [27, 32, 56, 72, 115, 119, 136, 179] согласны с концепцией о стадийности развития саркоидоза от изолированного поражения внутригрудных лимфатических узлов до глубоких изменений в легких. Тогда как другие авторы [2, 22, 59, 66] придерживаются иной точки зрения – что рентгенологические изменения отражают не последовательные стадии развития процесса, а различные и довольно стабильные формы заболевания.
На основании этого положения в зависимости от преобладающего характера рентгенологических изменений средостения и легочной паренхимы выделены основные четыре лучевых варианта саркоидоза органов дыхания: медиастинальный, диссеминированный, паренхиматозный и интерстициальный [20, 59].
Рентгенологическая картина медиастинального варианта саркоидоза характеризуется, как правило, двусторонним симметричным расширением корней легких вследствие увеличения лимфатических узлов бронхопульмональных групп. Корни теряют структурность, наружные очертания их бугристые. Приблизительно в 5-8% случаев наблюдается одностороннее увеличение лимфатических узлов, что нередко ведет к диагностическим ошибкам [2, 52]. Отчасти этот факт объясняется тем, что левый корень частично прикрыт тенью сердца и поэтому незначительное увеличение лимфатических узлов этой локализации может остаться незамеченным [5, 60, 72].
При значительном увеличении лимфатических узлов на томограммах можно обнаружить сужение просветов крупных бронхов [20, 72, 82, 96].
Изолированное поражение внутригрудных лимфатических узлов при саркоидозе чаще всего приходится дифференцировать с лимфопролиферативными заболеваниями, туберкулезом внутригрудных лимфатических узлов. В тоже время JosephP. Lynch, III, M.D. 2003 г. приводят данные, что наиболее частой причиной двусторонней лимфаденопатии, при отсутствии специфических симптомов, является саркоидоз - у 74 из 100 пациентов.
Рентгенологический симптомокомплексдиссеминации при саркоидозе характеризуется наличием в легочной ткани рассеянных множественных очагов, размером от 2 мм до 1 см, которые выявляются у 80% больных саркоидозом [19, 20, 132, 177]. Очаги занимают главным образом область средних и верхних отделов легких. Сетчато-ячеистая и петлистая деформация легочного рисунка обусловлена инфильтрацией интерстициальных структур [51, 87, 132]. Лимфатические узлы увеличены у 10-60% больных [138, 149, 164].
Паренхиматозный рентгенологический вариант саркоидоза обусловлен наличием участков инфильтрации и гиповентиляции легочной ткани. При этом на первый план выступает инфильтративный компонент, который определяется у 25-50% больных саркоидозом. Инфильтраты часто имеют двустороннюю симметричную локализацию, располагаются в центральных отделах верхних долей легких (задних и верхушечных сегментах), могут сливаться с областью корней легких и частично или полностью перекрывать легочный рисунок. Литературные данные о размерах лимфатических узлов при этом варианте неоднозначные: ряд авторов [23, 59] указывает на незначительное увеличение их размеров, в то время как другие [68, 83] отмечают стойкое значительное их увеличение.
Преимущественно интерстициальный тип изменений при саркоидозе характеризуется появлением наряду с мелкосетчатой деформацией легочного рисунка тяжистых теней перибронховаскулярных и септальных уплотнений. Развивается как диффузная фиброзная трансформация плевры, так и легочной ткани с уменьшением ее объема, появляются паренхиматозно-интерстициальные изменения дистрофического характера с образованием кист в субплевральных отделах и тракционных бронхоэктазов. Все это приводит к деформации и нарушению топографии корней легких [35, 93].
По данным Соколиной И.А. 2005 - варианты лучевой картины имеют различное течение заболевания: медиастинальный вариант отличается благоприятным течением (в 86,7%), диссеминированный - относительно благоприятным волнообразным течением (регресс у 73,4% больных), паренхиматозный вариант - хроническим рецидивирующим течением с развитием паренхиматозно-интерстициального фиброза и эмфиземы у всех больных; при интерстициальном варианте – стабильностью, с постепенным нарастанием признаков «сотового легкого» и легочной гипертензии.
Кроме того, описаны атипичные проявления саркоидоза, которые чаще встречаются у пациентов старше 50 лет [132, 143, 171] и не попадают в характеристику ни одного из перечисленных рентгенологических вариантов: 1) одностороннее поражение лимфатических узлов, легочной ткани [114, 133, 137, 164], 2) плевральные изменения, которые встречаются у 1-4 % больных и проявляют себя спонтанным пневмотораксом, обызвествлениями плевры, 3) наличие жидкости в плевральных полостях у 1,1% больных [7, 155] (вследствие вовлечения в процесс медиастинальных лимфатических узлов и лимфатического протока), 4) формирование в инфильтрате центральной полости деструкции вследствие асептического некроза (по данным JosephP. Lynch, III, M.D. 2003 – у восьми из 1254 пациентов) [1, 95, 163, 169], 5) бронхостеноз, с преимущественным поражением средней доли правого легкого (вследствие его анатомических особенностей), который встречается от 2 до 26% больных саркоидозом [96, 99, 142], 6) развитие в полостях мицетом, осложняющих течение саркоидоза в 1-3% случаев [132], 7) наличие отдельных крупных очагов с четкими контурами, имеющих сходство с гематогенными метастазами [150, 159].
Обзорная рентгенография остается наиболее распространенной, общедоступной и дешевой технологией в оценке состояния легочной ткани, однако, она имеет ряд недостатков: невысокую контрастную разрешающую способность, наличие суммационного эффекта [13, 20, 49, 64, 68, 78].
Другим не менее важным способом в выявлении изменений при саркоидозе является эндоскопическое исследование – при котором у 20% больных на слизистой оболочке бронхов видны бугорковые высыпания, наличие эндобронхита у 36,6% [12, 41, 56, 73, 148]. У 30% больных саркоидные бугорки могут вызывать обструкцию мелких бронхов, однако ателектаз вследствие бронхостеноза встречается редко [96, 99, 142]. Возможно сужение просвета крупных бронхов за счет сдавления извне увеличенными лимфоузлами.
Наиболее информативным методом в диагностике саркоидоза остается его гистологическая верификация. В первую очередь материал для биопсии берут из мест наиболее доступных исследователю (пораженные участки кожи, увеличенные периферические лимфатические узлы). С целью получения материала легочной ткани и лимфатических узлов проводят чрезбронхиальную биопсию, видеоторакоскопию и медиастиноскопию, открытую биопсию легкого.
Метод чрезбронхиальной биопсии легких считается одним из наиболее простых и сравнительно высокорезультативных (64-92%) [15, 65, 75, 102, 148, 175]. К его недостаткам некоторые авторы относят малый объем биоптата и деформацию материала в процессе его получения. Также диагностические возможности данного метода зависят от опыта специалиста и качества используемой аппаратуры [18, 76, 148].
Торако- и медиастиноскопия показана в тех случаях, когда имеется увеличение внутригрудных лимфатических узлов, а бронхологические методы оказываются неинформативными. Результативность этого метода очень высока и по данным ряда авторов [139, 168] приближается к 100%.
Открытую биопсию легких больным саркоидозом в настоящее время проводят не часто [53, 132], при наличии распространенных двусторонних очаговых изменений и отсутствии увеличенных бронхопульмональных лимфатических узлов [41]. Она позволяет выбрать наиболее измененные участки легочной ткани и взять достаточный по объему материал для гистологического исследования [168]. В тоже время, ряд авторов возражают против широкого использования этого метода и считают, что открытую биопсию легких следует проводить только после получения отрицательных результатов других методов гистологической верификации [18, 129, 154]. Диагностическая информативность его составляет 60-80% [73, 76].
В последние годы отчетливо обозначилась тенденция к объединению рентгенологических методов, методов эндоскопии и пункционной биопсии в единый диагностический комплекс. Рациональное комбинирование нескольких диагностических приемов позволяет получить обширную информацию, в 80% случаев подтвердить предполагаемый диагноз саркоидоза легких и сократить сроки обследования больных [12, 76, 129, 154, 176].
Методы сцинтиграфии легких с МАА Тс-99mи цитратом Ga-67 позволяют уточнить локализацию и распространенность воспалительных изменений при саркоидозе, степень активности патологического процесса [2, 6, 21, 90]. В тоже время этот метод не обладает нозологической специфичностью, дает отрицательные результаты при ремиссии процесса и выраженном фиброзе легких [135, 144].
Магнитно-резонансная томография (МРТ) у пациентов с саркоидозом имеет схожие с РКТ диагностические возможности в выявлении внутригрудных лимфатических узлов, но не дает объективной оценки состояния легочной паренхимы и поэтому не имеет самостоятельного диагностического значения [38, 180].
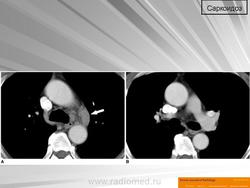
Из неинвазивных методик в настоящее время наиболее перспективна – рентгеновская компьютерная томография (РКТ). Внедрение в клиническую практику РКТ, благодаря ее высокой разрешающей способности существенно повысило возможности лучевой диагностики в распознавании изменений в органах грудной клетки при саркоидозе [59, 94, 112, 118, 132, 140]. Эта технология позволяет детально оценить локализацию и распространенность поражения легочной ткани на уровне вторичной легочной дольки, разграничить зоны инфильтрации с множественными мелкоочаговыми поражениями, оценить состояние бронхиального дерева.
Несмотря на это J. Manaи соавторы (2001) и A.Wells(1998) на основании сравнительного анализа РКТ и рентгенографии у пациентов с типичными клинико-рентгенологическими формами саркоидоза пришли к выводу, что РКТ существенно не влияет на диагностику саркоидоза органов дыхания, а дает лишь незначительную дополнительную информацию, которая в свою очередь, не оказывает помощи при выборе тактики лечения. В тоже время ряд авторов [20, 49, 59, 78, 94, 120, 123, 124, 131, 146] сообщают, что РКТ обладает большими возможностями в выявлении увеличенных лимфатических узлов и в получении симптоматики, не определяемой при классическом рентгенологическом исследовании, такой как симптом «матового стекла», мелкоочаговые изменения и др. По данным Юдина А.Л. (1992) - сопоставление данных классической рентгенографии и компьютерной томографии позволяет сделать вывод о преимуществе последней в определении функционального состояния легочной ткани. Так при небольшом сужении просвета бронха гиповентиляцию можно выявить посредством применения функциональной пробы: сканирования на вдохе и на выдохе (на одном уровне). Использование данного приема позволяет выявить ранние признаки гиповентиляции – симптом «воздушной ловушки», который встречается у 89%-95% больных саркоидозом [59, 107, 122, 132, 147].
РКТ позволяет выявить не только мелкоочаговую диссеминацию (диаметром очагов от 1 мм), величина которых является пределом разрешающей способности классического рентгенологического исследования, так и установить типичную для саркоидоза перибронхиальную и периваскулярную их локализацию [20, 72, 149, 173] .
Наряду с очаговыми изменениями только при РКТ может наблюдаться снижение прозрачности легочной ткани по типу «матового стекла» [59, 121, 157, 177]. Этот симптом ряд авторов [108, 123, 131, 151] расценивает как альвеолит. В то же время MullerN.L. (1993) на основании исследования 25 больных саркоидозом, подвергшихся тонкоигольной биопсии объясняет и подтверждает этот симптом множественным скоплением гранулем, располагающихся в стенках альвеол и вокруг мелких сосудов. Однако, несмотря на высокую разрешающую способность, РКТ при первичном исследовании не дает четкой морфологической характеристики симптома «матового стекла», который может быть как проявлением диффузного фиброза, так и активной фазы процесса [118, 120, 140, 141].
РКТ имеет большие возможности в выявлении увеличенных внутригрудных лимфатических узлов [24, 68, 76, 116, 149]. Однако, по мнению некоторых авторов [113, 164] установить причину лимфаденопатии только по результатам РКТ невозможно. В то время как другие [59, 115, 133, 138] описывают специфическую локализацию и изменения в лимфатических узлах, характерные для саркоидоза.
Так PatilS.N., LevinD.L. (1999) свидетельствуют, что наряду с изменениями бронхопульмональных лимфатических узлов, как правило, наблюдается увеличение паратрахеальных и трахеобронхиальных узлов, но меньшей степени выраженности. JosephP. Lynch, III, M.D. (2003) считает, что в отличие от увеличения лимфатических узлов при злокачественных лимфомах лимфатические узлы при саркоидозе не имеют тенденцию к слиянию. FraserR.G. (1999) с соавторами и WebbW. с соавторами (1996) приводят данные, что кальцинаты в лимфатических узлах встречаются в 5% случаев, чаще у лиц, получавших кортикостероидную терапию. Наличие кальцинатов, как правило, обусловлено длительным хроническим течением болезни. Однако, кальцинаты при саркоидозе, в отличие от туберкулеза, как правило, никогда не прилежат к стенке бронха, не создают картину «тутовой ягоды» [52, 100, 115, 133].
Применение компьютерной томографии с использованием программы высокого разрешения (КТВР) позволяет разграничить фиброзные и очаговые изменения, выявить бронхо- и бронхиолоэктазы, небольшие перибронхиальные и плевральные утолщения, буллезно-дистрофические полостные изменения в легких [96, 123, 142, 145]. В тоже время КТВР является мало информативной у больных с рентгенологической картиной милиарной диссеминации, так как мельчайшие очаги в этом режиме нивелируются на фоне структур легочной ткани [36, 37, 140, 177].
В настоящее время нет единого общепринятого протокола для КТВР легких при саркоидозе. Одни предлагают сначала выполнение обычной (последовательной или спиральной) РКТ грудной полости, которая затем дополняется необходимым количеством томограмм в условиях высокого разрешения [35, 68, 89, 158]. Преимущество этого подхода заключается в экономии времени и уменьшении лучевой нагрузки на пациента. В тоже время, при ограничении зоны исследования, возможен пропуск патологических изменений. Чтобы избежать этого, другие исследователи рекомендуют выполнять полноценную серию томограмм в условиях высокого разрешения в качестве первоочередного и единственного исследования [121, 173, 178]. Однако, недостатком такого варианта является плохая визуализация внутригрудных лимфатических узлов, высокая лучевая нагрузка.
Несмотря на проводимые многочисленные исследования в настоящее время не существует однозначного мнения о возможностях РКТ в оценке активности саркоидоза. По мнению некоторых авторов [17, 59, 162] признаками его могут являться: гиперплазия ВГЛУ, очагово-интерстициальная диссеминация и участки инфильтрации в легочной ткани. Другие авторы [98, 102, 108, 132] считают наиболее значимыми: симптом «матового стекла», наличие очаговых и линейных уплотнений. Для адекватной оценки активности саркоидоза необходимо сопоставлять рентгенологические данные с клиникой течения болезни, исследованием вентиляционной способности легких [127, 151, 181, 182].
Исключительно важное значение РКТ имеет для определения показаний и выбора метода морфологической верификации изменений в легочной ткани и в лимфатических узлах. Применение РКТ также помогает в выборе наиболее подходящих участков легкого для проведения биопсии, так как при саркоидозе в одном и том же легком могут присутствовать как значимые для биопсии - активные признаки проявления болезни, так и неинформативные - фиброзные изменения [30, 35, 86, 89, 94, 100, 145, 161].
Таким образом, можно выделить два варианта рентгенологической картина саркоидоза: типичная, при которой с достаточно высокой точностью можно поставить диагноз и нетипичная, в лучшем случае предположительная. Так согласно проведенному анализу 98 больных, с гистологически подтвержденным саркоидозом - с первого раза правильный диагноз был поставлен в 70% на основании только классической рентгенографии и в 78% с использованием РКТ [132]. Более высокой точности диагноза можно добиться в результате объединения данных клинического, рентгенологического и РКТ обследования в единый диагностический алгоритм. Так, по данным Grenieretal., из 121 пациента, страдающих саркоидозом точный диагноз только на основании клинических данных был поставлен у 34 (28%), с использованием дополнительно рентгенографии у 60 (50%) и у 85 (71%) с применением РКТ.
1.3. ЛУЧЕВЫЕ МЕТОДЫ В ДИФФЕРЕНЦИАЛЬНОЙ ДИАГНОСТИКЕ САРКОИДОЗА ОРГАНОВ ДЫХАНИЯ С ДРУГИМИ ЗАБОЛЕВАНИЯМИ, СОПРОВОЖДАЮЩИМИСЯ СИНДРОМОМ ДВУСТОРОННЕЙ ЛЕГОЧНОЙ ДИССЕМИНАЦИИ
Учитывая многоликость рентгенологических проявлений саркоидоза, его дифференциальная диагностика представляет значительные трудности и является важной практической задачей современной медицины [4, 42, 43, 118, 134, 140, 141, 158, 177].
В настоящее время известно мало работ, посвященных проблеме углубленного анализа дифференциально-диагностических признаков саркоидоза легких со сходными с ним по клинико-рентгенологической картине заболеваниями (экзогенный аллергический альвеолит, идиопатический фиброзирующий альвеолит, диссеминированные формы туберкулеза легких, пневмокониозы, хронические воспалительные и метастатические процессы, бронхиолоальвеолярный рак и др.) [10, 26, 50, 62, 69, 174].
Имеются работы по лучевой диагностике саркоидоза с выборочным одним нозологическим вариантом, из них наиболее часто встречающиеся: туберкулез и идиопатический фиброзирующий альвеолит [48, 57, 60, 61, 70, 82, 88].
Лишь в работе BottaroL. с соавторами (2004) дифференциальная диагностика саркоидоза строится в зависимости от преобладающего характера рентгенологических изменений: обширные зоны инфильтрации дифференцируют с бронхиолоальвеолярным раком; небольшие инфильтраты в верхних долях – с силикозом; симптом «матового стекла» - с отеком легких, подострым экзогенно-аллергическим альвеолитом, интерстициальной пневмонией, поражением легких при лимфоме; сочетание инфильтратов с мелкоочаговыми изменениями – с бронхиолоальвеолярным раком, туберкулезом, гранулематозом Вегенера.
В последнее время появилось очень много публикаций [19, 23, 25, 28, 35, 36, 37, 42, 43, 74, 77, 87, 89, 100, 110, 118] посвященных диффузным заболеваниям легких, в которых в дифференциально-диагностическом ряду коротко уделено внимание типичным проявлениям саркоидоза.
Наиболее важное значение в дифференциальной диагностике саркоидоза отводится мелкоочаговым изменениям: их размерам и локализации [51, 84, 87, 124, 157, 177]. В то время как более трудным в дифференциально-диагностическом плане крупным очагам и участкам альвеолярной инфильтрации придают меньшее значение.
Неоднозначно мнение по поводу фиброзных изменений в легочной ткани: так ряд авторов [30, 35, 89] считает, что дифференцировать саркоидоз возможно только на более ранних этапах заболевания, так как при формировании картины «сотового легкого» рентгенологическая картина теряет свои патогномоничные черты. Другие авторы [94, 100, 161] полагают, что даже фиброзные изменения при этом заболевании могут иметь свои дифференциально-диагностические признаки.
Практически не освещены вопросы диагностики ранних признаков поражения легочной ткани при саркоидозе.
В литературе встречаются работы, посвященные дифференциальной диагностике отдельных составляющих рентгенологической картины саркоидоза, таких как увеличение лимфатических узлов [24, 115, 134, 164], изменений в легочной ткани [51, 60, 61, 177], без комплексной оценки этих взаимосвязанных симптомов, как проявлений единого процесса.
Обобщающих работ, посвященных лучевой диагностике саркоидоза органов дыхания немного и они носят в основном описательный характер типичных вариантов заболевания. А в работах посвященных атипичным формам саркоидоза легких использован не весь арсенал современных методов лучевой диагностики [7, 45, 114, 137, 152].
К сожалению, большинство работ по дифференциальной диагностике саркоидоза посвящено либо исключительно классической рентгенологии, либо компьютерной томографии и особо актуальной в настоящее время КТВР [49, 72, 112, 121, 134, 158, 173]. Также мало работ, позволяющих на основании сравнительного анализа возможностей рентгенографии, РКТ и КТВР найти оптимальное место каждой лучевой методики в отдельности и объединить полученные сведения в оптимальный диагностический комплекс.
Как видно из проведенного анализа литературы, дифференциальная диагностика саркоидоза органов дыхания остается актуальной проблемой современной пульмонологии и имеет ряд нерешенных и спорных вопросов, одним из которых является отсутствие к настоящему времени окончательно сложившегося дифференциально-диагностического алгоритма.
Таким образом, углубленное изучение совокупных данных классической рентгенографии, РКТ и КТВР в дифференциальной диагностике саркоидоза представляется целесообразным и актуальным в связи с ориентацией современной пульмонологии на выявление и своевременное лечение наиболее ранних проявлений этого заболевания.
Саркоидоз, болезнь Бенье – Бека – Шауманна
(E. Besnier – C. Boeck – J. Schaumann).
Классификация K. Wurm с соавт., 1958.
Стадия
Рентгенологическая картина
Первая
Увеличение медиастинальных и корневых лимфатических узлов без вовлечения в процесс легочной паренхимы.
Вторая
Прогрессирование заболевания и переход процесса на легочную ткань. Изменения в лёгких могут сочетаться с увеличением лимфатических узлов корней.
Третья
Развитие пневмосклероза с конгломератами узлов в лёгких, иногда с явлениями распада.
Классификация А.В. Александровой и Л.И. Дмитриевой (1977)
Основные клинико – рентгенологические формы
1.
Саркоидоз внутригрудных лимфатических узлов.
2.
Саркоидоз лёгких и внутригрудных лимфатических узлов.
3.
Изолированные поражения лёгких.
Характеристика течения заболевания (фазы развития заболевания)
а)
Фаза инфильтрации
б)
Фаза рассасывания и уплотнения.
в)
Фаза фиброзирования
Осложнения (как дополнение к основному диагнозу)
а
Хронический бронхит
б
Стеноз бронха (компрессионный, фиброзно – рубцовый)
в
Ателектаз
г
Бронхоэктазии
д
Легочная и легочно-сердечная недостаточность (1,2,3 степени)
Остаточные изменения (после клинико-рентгенологической стабилизации процесса, после клинического излечения)
а
Пневмосклероз
б
Адгезивный плеврит
в
Эмфизема диффузная буллезная
г
Фиброз корней лёгких (с кальцинацией, без кальцинацией)
Классификация K. Wurm основанная на рентгеноморфологических данных.
Стадия
Подстадия
Рентгенологическая картина
Первая
Изолированное поражение внутригрудных лимфатических узлов.
-расширение (обычно двустороннее) срединной тени и теней корней лёгких;
-очертания корней лёгких четкие, полициклические;
-отдельные группы лимфатических узлов не склонны к слиянию и спаянию с окружающими тканями;
-располагающиеся вокруг крупных бронхов лимфатические узлы отчетливо выделяются на томограммах.
Вторая
Сочетанное поражение лимфатических узлов и легочной ткани.
Вторая
П А
Ретикулярная.
- наличие увеличенных лимфатических узлов;
- сетчатый рисунок в средних, особенно в прикорневых, и нижних отделах – ячеистая деформация легочного рисунка.
Вторая
П Б
Наличие множественных милиарных образований в лёгких
Вторая
П В
Наличие среднеочаговых (узелковых) образований с четкими очертаниями.
Вторая
П Г
Наличие крупноочаговых образований с чёткими очертаниями.
Третья
Сочетанное поражение лимфатических узлов, легочной ткани с выраженным фиброзом. Выраженный фиброз легочной ткани.
Третья
111 А
Фиброз, сочетающийся с крупными фокусными образованиями.
Третья
111 Б
Массивный симметричный фиброз.
Саркоидоз внутригрудных лимфатических узлов.
Рентгенологическая картина в фазе инфильтрации:
- расширение срединной тени и корней лёгких за счет увеличения лимфатических узлов;
- тени корней расширены и удлинены;
- чаще поражение имеет двусторонний характер, реже встречается одностороннее поражение;
- на томограммах лимфатические узлы представляются в виде конгломератов, в которых довольно четко дифференцируются отдельные группы;
- увеличенные узлы сохраняют округлую форму, чётко отграничены;
- характерным является отсутствие слияния лимфатических узлов;
- конгломераты лимфатических узлов создают полицикличность очертаний корней лёгких;
- на томограммах прослеживаются светлые проекции бронхов, контрастированные тенями увеличенных лимфатических узлов, расположенных на их развилках.
Типичный вариант.
- двустороннее, преимущественно правостороннее, увеличение лимфатических узлов бронхопульмональной группы, к которому иногда присоединяется увеличение трехеобронхиальных и паратрахеальных узлов;
- на томограммах увеличенные лимфатические узла с четкими контурами, довольно правильной округлой формы, не сливающиеся между собой, диаметром 2 – 4 см.;
- на фоне увеличенных лимфатических узлов хорошо видны неиз-мененные или слегка суженные просветы крупных бронхов;
- небольшие плевральные изменения в виде шварт;
- в 5 – 10 % случаев в увеличенных лимфатических узлах видны глыбки кальция.
Атипичный вариант.
- одностороннее поражение лимфатических узлов. Чаще поражаются лимфатические узлы бронхопульмональной группы, иногда с трахеобронхиальными с одной стороны;
- значительно реже изолировано поражаются паратрахеальные или трахеобронхиальные лимфатические узлы также с одной стороны.
Одностороннее поражение вызывает необходимость исключить туберкулёзный бронхаденит (атипичный вариант), медиастинальный рак, лимфогранулематоз
Саркоидоз лёгких и внутригрудных лимфатических узлов.
Рентгенологическая картина в фазе инфильтрации:
- изменения в легочной ткани обусловлены формированием гранулём;
- характерна двусторонняя локализация, преимущественно в средних и нижних отделах легочных полей;
- прикорневые отделы обычно изменены больше, чем периферические;
- верхушечные отделы часто имеют повышенную прозрачность
- усиленный, обогащенный и деформированный легочной рисунок имеет сетчато-тяжистый характер;
- пятнистые, очаговые уплотнения;
- потеря чёткости сосудистых теней;
- обогащение легочного рисунка сетчато – тяжистого характера за счет теней перибронхиального и периваскулярного уплотнения, а также септального уплотнения, что свидетельствует об инфильтративном характере;
- по ходу интерстициальных изменений определяются очаговые те-ни (гранулёмы), часто расположенные в виде чёток;
Очаговые тени в лёгких, как и лимфатические узлы, имеют поли-циклические очертания, так как они являются конгломератами, состоящими из более мелких гранулём.
- в структуре изменений лёгких характерно наличие стреловидно – тяжистых теней, ориентированных по направлению к корням лёгких. Эти тени создают своеобразный веерообразный рисунок.
Со стороны корней лёгких и средостения отмечаются те же изменения, что и при их изолированном поражении,
но на томограммах часто выявляются поражение не только корневых, но и
внутригрудных лимфатических узлов, которые имеют вид мелких округлых теней однородной структуры от 4 до 10 мм. в ди-аметре с чёткими очертаниями.
Они располагаются в виде широких перибронхиальных муфт по ходу бронхов 3 – 4 – 5 порядка, чаще в проекции 1, 3, 4 и 5 сегментов, и окаймляют светлые просветы этих бронхов.
Саркоидоз лёгких в изолированном виде встречается довольно редко.
Продолжение.
Может и непохоже, но напомнило... Можно назвать сипмтом "головы стрекозы"
Verum plus uno esse non potest.