Плечевой сустав.
Плечевой сустав (articulatio humeri) — шаровидный сустав, образованный головкой плечевой кости и суставной впадиной лопатки. Суставная поверхность лопатки окружена кольцом фиброзного хряща — так называемой суставной губой. Через полость сустава проходит сухожилие длинной головки двуглавой мышцы плеча (рис. 1). П. с. укрепляет мощная клювовидно-плечевая связка и окружающие мышцы — дельтовидная, подлопаточная, над - и подостные, большая и малая круглые. В движениях плеча принимают участие также большая грудная и широчайшая мышцы спины. Синовиальная оболочка тонкой суставной капсулы образует два внесуставных заворота — сухожилия двуглавой мышцы плеча и подлопаточной мышцы.
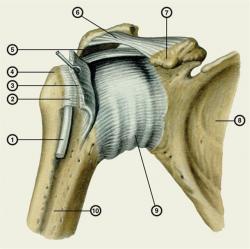
Рис. 1. Плечевой сустав (вид спереди): 1 — сухожилие длинной головки двуглавой мышцы плеча; 2 — межбугорковое синовиальное влагалище; 3 — подлопаточная мышца; 4 — большой бугорок плечевой кости; 5 — клювовидно-плечевая связка; 6 — клювовидно-акромиальная связка; 7 — клювовидный отросток; 8 — лопатка; 9 — суставная капсула; 10 — плечевая кость.
В плечевом суставе возможны движения вокруг трех осей. Сгибание ограничивается акромиальным и клювовидным отростками лопатки, а также клювовидно-плечевой связкой, разгибание — акромионом, клювовидно-плечевой связкой и капсулой сустава. Отведение в суставе возможно до 90°, а с участием пояса верхних конечностей (при включении грудиноключичного сустава) — до 180°. Прекращается отведение в момент упора большого бугра плечевой кости в клювовидно-акромиальную связку.
В кровоснабжении П. с. принимают участие передняя и задняя артерии, огибающие плечевую кость, и грудоакромиальная артерия, венозный отток осуществляется в подмышечную вену. Отток лимфы происходит в лимфатические узлы подмышечной области. Иннервируется П. с. ветвями подмышечного нерва.
У новорожденного головка плечевой кости хрящевая, по форме близка к шаровидной. Суставная впадина имеет неправильную овальную форму. Толщина суставного хряща по периферии впадины в 2—3 раза больше, чем в центре. Суставная губа отделена, подлопаточная синовиальная сумка отсутствует или имеет вид точечного углубления.
Методы исследования
Плечевой пояс и плечевой сустав в большинстве случаев функционируют как единое функциональное образование, в связи с этим исследование их обычно проводят одновременно. При осмотре области надплечья и плечевого сустава больной должен быть обязательно обнажен до пояса. Костная основа надплечья доступна осмотру на небольшом протяжении, т.к. она прикрыта значительно развитой мускулатурой. Спереди обычно хорошо видна расположенная горизонтально ключица (при опущенных свободно руках). У худых людей медиально нетрудно заметить грудиноключичные суставы, между которыми вырисовывается рукоятка грудины. Иногда снаружи у акромиального конца ключицы можно различить ключично-акромиальный сустав. Значительно реже, если слабо развита подкожная клетчатка, под ключицей, в углублении, образованном большой грудной мышцей и дельтовидной мышцей, выступает вершина клювовидного отростка. Овальный контур наружного отдела надплечья определяет скрытая под дельтовидной мышцей головка плечевой кости. В норме ось плеча, проведенная из локтевой ямки в проксимальном направлении через середину двуглавой мышцы (по длиннику ее длинной головки), пересекает надплечье чуть кнаружи от акромиально-ключичного сустава.
Сзади, как правило, хорошо видны позвоночный край лопатки (у худых людей со слабо развитой подкожной клетчаткой почти на всем протяжении), нижний угол лопатки, ость ее, и особенно четко различим угол акромиального отростка. Для того чтобы получить ясное представление о пространственной ориентации плечевого пояса, особенностях формы и размерах костей, образующих его, и соотношении их с головкой плечевой кости в переднезаднем направлении, необходимо осмотреть надплечье сверху в положении сидя со свободно свешенными руками. В норме плоскости лопаток симметрично ориентированы под углом около 30° к фронтальной плоскости. При деформациях грудной клетки, например при сколиозе грудного отдела позвоночника, это соотношение нарушается, и лопатки расположены асимметрично.
Контур боковых поверхностей шеи образован кулисами спускающихся к лопаткам трапециевидных мышц. Вместе с верхним краем ключиц и наружным краем грудинно-ключично-сосцевидной мышцы они образуют надключичные ямки. Ниже, под ключицей, ограниченные снаружи внутренним краем дельтовидной мышцы, изнутри верхним краем большой грудной мышцы и сверху нижним краем ключицы, располагаются правая и левая подключичные ямки, продолжением которых книзу являются дельтовидно-грудные борозды.
При осмотре обращают внимание на состояние поверхностно расположенных мышц плечевого пояса — большой грудной и трапециевидной, окружающей П. с. — дельтовидной и так называемых околоостных мышц — над- и подостной. Атрофия или гипотрофия околоостных мышц и задней части дельтовидной обнаруживается по чрезмерному выступанию ости лопатки и угла акромиального отростка.
Пальпацию обычно начинают с ощупывания ключицы, грудиноключичного и акромиально-ключичного суставов, в глубине подключичной ямки легко прощупывается верхушка клювовидного отростка. Вся задняя поверхность лопатки также хорошо доступна пальпации, а нижний ее угол можно захватить пальцами. Для ощупывания поверхности лопатки, обращенной кпереди (к грудной клетке) необходимы очень хорошее расслабление мышц и специальные навыки пальпации. Особое значение для оценки топографических соотношений имеет угол акромиального отростка, который можно легко нащупать.
Из костей, образующих П. с., при хорошо развитых околосуставных мышцах, пальпации доступны лишь немногие костные образования. Так, суставный отросток лопатки можно с трудом определить на ощупь в глубине подмышечной ямки; там же доступна пальпации внутренняя поверхность проксимального конца плечевой кости. Головку плечевой кости обычно пальпируют через толщу дельтовидной мышцы. Большой и малый бугорки и межбугорковую борозду, в которой расположено сухожилие длинной головки двуглавой мышцы плеча, ощупывают указательным пальцем, выполняя одновременно другой рукой пассивные ротационные движения в П. с.
Изменения конфигурации плеча и надплечья при различных повреждениях и заболеваниях — см. Грудь, Лопаточная область, Плечевой пояс, Плечо.
Большое клиническое значение имеет исследование пассивных и активных движений плечевого пояса (грудиноключичный, акромиально-ключичный суставы и лопатка) и П. с. Для определения подвижности в грудиноключичном суставе одной рукой захватывают П. с. или плечо, а другую устанавливают на исследуемый сустав и производят пассивные движения, поднимая, опуская, выдвигая вперед или оттягивая плечевой пояс назад. При исследовании движений лопатки и в акромиально-ключичном суставе одной рукой фиксируют ключицу, а другой захватывают нижний угол лопатки, производя пассивные перемещения ее по грудной клетке пальцами другой руки (находящейся на надплечье) оценивают пальпаторно подвижность в акромиально-ключичном суставе.
Особенно тщательным должно быть исследование амплитуды движений в П. с., поскольку при болях, напряжении мышц надплечья или контрактурах в суставах плечевого пояса и в некоторых иных случаях (ложный сустав ключицы, дефект ее и др.) результаты определения подвижности могут трактоваться ошибочно. Например, мышечное сокращение блокирует П. с. и может создавать ложное впечатление подвижности в нем. В связи с этим пассивную амплитуду движений определяют при полном расслаблении мышц. Для этого врач встает сзади исследуемого и, уложив кисть своей левой руки на область правого П. с. больного, фиксирует надплечье. Для так называемого обезгруживания свободной верхней конечности (необходимо для релаксации мышц) врач укладывает полусогнутую руку больного на свое предплечье и захватывает ее за область лучезапястного сустава. В дальнейшем производят пассивные отведение, сгибание и разгибание плеча. Ротационные движения исследуют в двух позициях: плечо в так называемом нейтральном положении (опущено вдоль туловища), и плечо отведено до горизонтального уровня. В обеих позициях локтевой сустав полусогнутой руки больного лежит на локтевом сгибе руки врача, которая одновременно удерживает ее за область запястья.
Соотношение движений в суставах плечевого пояса и плечевом суставе при выполнении активных движений верхней конечности, которые в норме создают гармонию в перемещениях руки и надплечья, называют плечелопаточным ритмом. Его нарушение характерно для многих патологических состояний, при которых отмечается боль в области плеча или надплечья, ослаблена функция одной или нескольких мышц, например так называемых коротких ротаторов плеча (надостной, подостной, малой круглой и др.), ограничена подвижность в одном или нескольких суставах плечевого пояса или П. с. Клиническую оценку плечелопаточного ритма обычно проводят при осмотре больного сзади во время активного поднимания рук через стороны вверх. Отмечают симметричность движений рук, при нарушениях ритма его асимметрию (например, при небольшом отведении плеча начинает приподниматься надплечье, что свидетельствует о слабости надостной мышцы и компенсаторном включении механизма активной ротации лопатки).
Для изучения активной амплитуды движений в П. с. при участии плечевого пояса исследуемому обычно дают следующие задания: поднять руки вверх через стороны, поднять руки вверх, вынося их вперед, затем разогнуть, вынося их кзади. Для оценки ротационных движений предлагают поочередно положить каждую руку на затылок и завести за спину, поместив ладонь между лопаток, а если это не удается, то повернуть кнаружи плечи, опущенные вдоль туловища при полусогнутых в локтевых суставах руках. Более детальное исследование функции отдельных мышц проводят в случае их повреждения или при парезах. Например, при повреждении надлопаточного нерва, который иннервирует надостную и подостную мышцы, может полностью выпадать их двигательная функция (даже пальпаторно не определяется их сокращение при попытке повернуть плечо кнаружи). Аналогичная клиническая картина наблюдается при отрыве указанных мышц от места их прикрепления к большому бугорку плечевой кости. Для уточнения причины нарушения в подобных случаях используют различные инструментальные методы исследования — электромиографию, ультразвуковое исследования, термографию, рентгенологическое исследование.
Клиническое исследование П. с. обычно заканчивают определением пассивной смещаемости головки плечевой кости в передне-заднем направлении (тесты передней и задней стабильности) — так называемого люфта головки плечевой кости, т.е. аксиального нижнего смещения и реже верхнего (последнее возможно лишь при некоторых вариантах строения акромиального отростка лопатки). Техника выполнения указанных тестов (передней и задней стабильности) напоминает симптомы так называемого переднего и заднего выдвижных ящиков при исследовании коленного сустава. Врач захватывает плечо лежащего на спине больного в верхней трети и последовательно смещает его вперед и назад, одновременно пальцами другой руки, фиксирующей надплечье, определяет степень смещения. В норме оно незначительно, но при ряде патологических состояний возможно получение переднего или нижнего вывиха или подвывиха плеча, например при грубом повреждении плечевого сплетения. Для определения смещаемости головки плечевой кости вверх и вниз также захватывают надплечье, но другую руку перемещают на полусогнутый локтевой сустав и хорошо обхватывают плечо на уровне его мыщелков, после чего проводят тракцию по оси плеча. В случае увеличения смещаемости между акромиальным отростком и головкой плеча появляется большой диастаз, который можно легко определить пальпаторно. Следует отметить, что повышенная смещаемость головки плечевой кости в различных направлениях может встречаться при некоторых вариантах нормального строения плечевого сустава, например при его гипермобильности, которая сопровождается одновременно увеличением амплитуды пассивных и активных движений. Само это состояние не является патологическим, но на его фоне чаще формируются некоторые патологические процессы, например привычный вывих (подвывих) плеча или так называемая хроническая нестабильность плечевого сустава, а в целом ряде случаев гипермобильность является обязательным условием развития заболевания, например произвольный вывих плеча. Нередко гипермобильность П. с. является результатом многолетних тренировок или занятий, например у гимнастов, акробатов, артистов балета.
В некоторых случаях для более подробной оценки функционального состояния П. с. измеряют его окружность (сравнивают длину окружности с обеих сторон), амплитуду движений (с помощью гониометра — см. Суставы), силу мышц (см. Мышечная работа) и проводят специальные функциональные пробы, например на выносливость к статической нагрузке. Последняя позволяет легко выявить функциональную недостаточность мышц, окружающих П. с. Больному предлагают удержать гантели весом 2 кг в полусогнутых руках в горизонтальной плоскости. По мере утомления плечо начинает отклоняться. Например, при недостаточности надостной и подостной мышц оно смещается вперед, вниз и поворачивается внутрь, одновременно плечевой пояс поднимается вверх и смещается назад.
Для уточнения происхождения болевого синдрома в области П. с. иногда производят пробу с обезболиванием. Так, при подозрении на полный разрыв надостной мышцы в зону наибольшей болезненности, обнаруживаемую при ощупывании, вводят 10 мл 1% раствора новокаина. Если боли снимаются и активные движения восстанавливаются, то предположение о полном разрыве отпадает. Если же этого не происходит, то для подтверждения диагноза проводят артрографию П. с. или артроскопию (см. Суставы).
Для более полной характеристики патологического процесса в П. с. используют термографию, ультрасонографию, радионуклидное исследование (см. Радионуклидная диагностика), как правило, выполняют рентгенологическое исследование, в некоторых случаях проводят также артроскопию, Для изучения суставной жидкости и при бурситах в области П. с. делают диагностическую пункцию (см. Синовиальные сумки), иногда возникает необходимость в гистологическом и цитологическом исследованиях (изучают материал, полученный во время закрытой (например, артроскопической), открытой биопсии или в ходе операции).
Наибольшее клиническое значение имеет рентгенологическое исследование. Его начинают с выполнения так называемых стандартных снимков: переднезаднего при нормальном положении руки (ладонь обращена вперед) и снимка в аксиальной проекции (больной сидит, согнутая в локте рука максимально отведена и лежит на столе, кассета с пленкой расположена под П. с.). При необходимости производят рентгенографию в специальных проекциях, например аксиальный снимок с максимальной ротацией плеча кнаружи или переднезадний с внутренней и наружной ротацией.
При анализе рентгенограмм проксимального конца плечевой кости ребенка необходимо учитывать этапы окостенения эпифиза. Так, ядро окостенения верхнего эпифиза плечевой кости у новорожденного обычно отсутствует, но иногда его можно обнаружить. Чаще центр окостенения эпифиза на рентгенограмме можно определить в середине первого года жизни, в той его части, которая обращена к суставной впадине лопатки. Второй (наружный) центр окостенения головки плечевой кости появляется между двумя и тремя годами жизни; он имеет отношение к области большого бугорка. Центр окостенения малого бугорка становится заметен после 4 лет; обычно он наслаивается на тень большого бугорка и трудно различим. Отдельные ядра окостенения сливаются между 5-м и 9-м годами жизни, и эта слившаяся масса кости срастается с ядром окостенения головки примерно к 13—14 годам, а полное синостозирование происходит к 20 годам. Причудливая углообразная форма синхондроза препятствует возникновению эпифизеолизов верхнего конца плечевой кости; в результате травмы происходит остеоэпифизеолиз. Проксимальный эпифизеолиз без повреждения костной ткани свидетельствует о слабости эпифизарного хряща, например при врожденном сифилисе.
На рентгенограмме в переднезадней стандартной проекции можно измерить угол между диафизом плечевой кости и головкой, который в норме составляет 135°. При варусной деформации он уменьшается до 90°. Причины возникновения этой деформации многообразны (рахит, рахитоподобные заболевания, остеохондродисплазии, остеомаляция, гемиплегия и др.). На аксиальной рентгенограмме обычно оценивают соответствие формы (кривизны) головки плечевой кости и суставной поверхности лопатки. Встречаются три основные варианта строения: кривизна головки плечевой кости и суставной поверхности совпадают (наиболее стабильный вариант с полной конгруэнтностью); кривизна головки больше кривизны суставной поверхности; кривизна головки меньше кривизны суставной поверхности. Последние два варианта отражают инконгруэнтность суставных поверхностей и снижение стабильности подобных суставов. Иногда при оценке стабильности П. с. измеряют угол наклона суставной поверхности лопатки относительно плоскости ее тела.
В некоторых случаях на переднезаднем снимке П. с. виден добавочный субакромиальный сустав, который образован большим бугорком и нижней поверхностью акромиального отростка лопатки. Его выраженность и конфигурация очень вариабельны. На рентгенограммах П. с. иногда можно видеть не слившийся с лопаткой центр окостенения верхушки клювовидного отростка, который образует добавочную клювовидную кость. В возрасте до 25 лет встречаются в норме не слившиеся центры окостенения нижнего угла лопатки, которые могут оставаться самостоятельными и в более старшем возрасте, образуя так называемую надлопаточную кость. В возрасте 12—15 лет появляются множественные центры окостенения в верхнем и нижнем краях суставной впадины и у верхушки акромиального отростка. В редких случаях, если они после 18 лет не сливаются с основной массой кости лопатки, образуются акромиальная кость и одна или две (нередко с обеих сторон) добавочные кости вокруг суставной впадины лопатки (чаще у нижнего ее края).
Патология
Пороки развития плечевого сустава могут быть изолированными или проявлением системных заболеваний скелета, нередко они сочетаются с другими пороками развития, например с гемигипоплазией. Наиболее тяжелой формой изолированного порока развития П. с. является врожденный вывих плечевой кости. В зависимости от направления ее смещения относительно суставной поверхности лопатки различают передний (подклювовидный), задний (подостный) и верхний (подакромиальный) врожденный вывих. В основе развития этого порока лежит гипоплазия головки плечевой кости, клювовидного отростка и суставного отростка лопатки, выраженность которых может быть различной. Нередко одновременно отмечают гипоплазию или аплазию мышц, окружающих П. с., неправильное развитие капсульно-связочного аппарата. При значительном недоразвитии структур, образующих П. с., обычно происходит полный вывих (чаще задний), а при меньшей степени гипоплазии — подвывих. Часто эта диспластическая инконгруэнтность суставных поверхностей бывает двусторонней, но клинически она проявляется не сразу (нередко лишь с одной стороны) или с различной степенью выраженности смещения головки плечевой кости. Следует отметить, что вывих может быть неустранимым, если вправление без оперативного вмешательства невозможно, и устранимым, если, например, при активном движении он ликвидируется, но затем вправленная головка вновь смещается. При врожденном подвывихе головка плечевой кости обычно пассивно и активно (напряжением мышц) вставляется на место и опять вывихивается. Диагноз врожденного вывиха (подвывиха) плечевой кости в большинстве случаев при рождении не ставится, т.к. на характерную деформацию — укорочение верхней конечности на стороне вывиха, часто сопутствующее ему уменьшение ее в диаметре и на нарушение функции (приводящая контрактура) — не обращают внимания. Диагностика подвывиха в период новорожденности затруднена, т.к. клинические признаки еще менее выражены. Рентгенологическое исследование в этот период не всегда позволяет получить исчерпывающую информацию о соотношении суставных поверхностей П. с., поскольку обычно ядро окостенения в головке плечевой кости появляется на первом году жизни. В этом случае ребенка с подозрением на порок развития П. с. рекомендуется направлять на ультразвуковое исследование, которое позволяет визуализировать хрящевые структуры и мягкие ткани, окружающие сустав. Ребенка с врожденным вывихом плечевой кости должен осмотреть невропатолог, т.к. иногда этот диагноз ошибочно ставят при паралитической деформации. В некоторых случаях этот порок развития П. с. сочетается с высоким стоянием лопатки и сколиозом, он может также сопровождаться врожденными пороками сердца и магистральных сосудов.
Лечение врожденного вывиха (подвывиха) начинают в раннем детском возрасте. В первые недели и месяцы жизни оно консервативное — одномоментное или постепенное устранение вывиха. Нередко консервативное лечение не дает эффекта, что служит показанием для оперативного вправления и формирования суставной поверхности, соответствующей форме головки плечевой кости. У подростков выполняют дополнительно стабилизирующую операцию. Прогноз зависит от степени недоразвития и деформации суставных поверхностей и функционального состояния мышц, окружающих плечевой сустав.
Менее тяжелыми пороками развития П. с. являются гипоплазия и аплазия отдельных мышц, нескольких мышц или всех мышц, окружающих П. с. (обычно сохраняется трехглавая мышца плеча). В этом случае отмечают сглаженность контуров П. с., активные движения ослаблены в различной степени (при аплазии отсутствуют), пассивные движения чаще резко ограничены. Нередко одновременно имеются контрактуры и других суставов верхней конечности. Лечебные мероприятия при этой патологии начинают с первых дней жизни. Назначают ЛФК, массаж, проводят моделирующие редрессации, направленные на устранение контрактуры и улучшение функции мышц. В более позднем возрасте, если не удалось добиться удовлетворительной функции П. с., и сформировалась стойкая деформация, проводят оперативное лечение. Прогноз в отношении функции зависит от степени недоразвития и того, насколько рано начат комплекс консервативных лечебных мероприятий; в отношении косметического результата прогноз неблагоприятный.
В большинстве случаев длительно не проявляются клинически многие нерезко выраженные изолированные пороки развития капсульно-связочного аппарата, костных (на этом этапе в основном хрящевых) структур, образующих П. с. Их совокупность (сочетания весьма вариабельны) обычно называют дисплазией. Клинически у взрослых они, как правило, проявляются гипермобильностью П. с. Нередко на этом фоне развиваются различные патологические состояния, для которых характерна хроническая нестабильность П. с. (произвольный привычный вывих плеча, посттравматический привычный вывих или подвывих плеча и др.). Комплекс лечебных мероприятий при таких скрытых пороках развития направлен на укрепление мышц, окружающих плечевой сустав, для повышения его стабильности. Следует избегать занятий такими видами спорта, которые связаны с большими нагрузками на П. с. (борьба, гимнастика и др.).
При внешнем осмотре П. с. иногда отмечают клиническую картину, напоминающую передненижний вывих плеча. Одновременно отличают гипотрофию околосуставных мышц и иногда ограничение амплитуды движений. В раннем детском возрасте для уточнения диагноза используют ультразвуковое исследование, а у более старших детей и взрослых — рентгенографию П. с. в прямой и аксиальной проекциях. На снимках определяют угол, образованный головкой плечевой кости и ее диафизом. В случае правильного соотношения суставных поверхностей причиной изменения конфигурации П. с. обычно является варусная деформация проксимального конца плечевой кости. С целью устранения гипотрофии мышц назначают ЛФК, массаж и электростимуляцию. При отсутствии эффекта от комплекса консервативных лечебных мероприятий и значительном нарушении функции проводят оперативное вмешательство (высокую деротационную остеотомию плечевой кости). Прогноз благоприятный.
Причиной врожденной (как правило, двусторонней) контрактуры П. с. чаще являются системные заболевания скелета, например артрогрипоз. В последнем случае движения в П. с, резко ограничены или отсутствуют, верхние конечности ротированы внутрь и приведены, плечевые сегменты резко недоразвиты, выглядят атрофичными. Надплечья узкие, скошены под тупым углом, как у тюленя. Одновременно отмечают множественные деформации нижних конечностей. При рентгенологическом исследовании П. с. находят гипоплазию или аплазию суставных концов, сужение суставной щели, в некоторых случаях анкилоз. Лечение ограничения движений в П. с. обычно консервативное — многократные ежедневные занятия ЛФК, массаж, начиная с первых дней жизни.
Повреждения. Ушибы плечевого сустава наблюдаются часто. Они возникают в результате прямого воздействия травмирующей силы на область сустава. Нередко больные не обращаются с этим повреждением за медицинской помощью, т.к. боль может быть не сильной, быстро проходит и функция нарушается незначительно. В некоторых случаях отмечается значительное кровоизлияние в подкожную клетчатку и другие околосуставные ткани, которое в дальнейшем приводит к ограничению амплитуды движений. Сильный ушиб П. с. может сопровождаться кровоизлиянием в полость сустава (гемартроз) и околосуставные синовиальные сумки (травматический бурсит). При осмотре обращают внимание на припухлость и кровоподтек, которые иногда достигают больших размеров и распространяются на всю верхнюю половину плеча. Постепенно гематома спускается ниже, на область локтевого сустава и предплечье. При резко выраженном гемартрозе сустав напряжен, определяется зыбление. Для исключения повреждений костей и вывиха плечевой кости необходима рентгенография сустава в двух стандартных проекциях. При скоплении в полости сустава большого количества жидкости (излившейся в него крови) рентгенологическая щель между суставными поверхностями увеличивается. Для установления более точного диагноза повреждений околосуставных мягких тканей и хрящевых структур (суставной губы) используют ультразвуковое исследование. Иногда, если есть сомнения в достоверности клинических, рентгенологических и ультрасонографических данных, проводят артроскопию П. с. Ушибы П. с. легкой степени обычно не требуют специального лечения. При болях выполняют новокаиновую блокаду места повреждения и укладывают руку на 1—3 дня на косынку или накладывают повязку Дезо. Если в полости сустава скопилось много крови (выраженный гемартроз), то больного направляют в стационар, где после пункции удаляют кровь и вводят в сустав 20—30 мл 1% раствора новокаина. При продолжающемся внутрисуставном кровотечении жидкость скапливается вновь, что является показанием для повторной пункции. Движения в суставе начинают обычно с 3—5-го дня после ушиба, назначают также УВЧ-терапию, отсасывающий массаж, затем электростимуляцию мышц. Функция руки восстанавливается через 2—3 недели.
Растяжение плечевого сустава, как правило, является результатом непрямой травмы, например падения на вытянутую руку, удара летящим предметом (например, мячом), метания (камня, копья). Больные жалуются на острую боль в суставе, чаще по ходу сухожилия длинной головки двуглавой мышцы плеча, которая резко усиливается при движениях, но обычно лишь в каком-либо определенном направлении или фазе движения. Контуры П. с. при растяжении изменяются редко. Для уточнения диагноза необходимо рентгенологическое иследование (для исключения повреждения костных структур), в некоторых случаях проводят термографию области П. с. в динамике (при растяжении повышенная теплопродукция на поврежденной стороне уменьшается быстрее, чем при других травмах) и ультразвуковое исследование. На основании лишь клинических и рентгенологических методов исследования далеко не всегда удается полностью исключить более тяжелые повреждения мягких тканей, например частичный разрыв связок. Лечение консервативное. При небольших растяжениях для купирования болевого синдрома достаточно ввести в околосуставные ткани 20 мл 1% раствора новокаина. С 5—6-го дня назначают отсасывающий массаж, затем гидрокинезотерапию. В более тяжелых случаях больного направляют в стационар, где накладывают отводящую шину (чаще повреждается передний отдел капсулы сустава, поэтому плечо выводят вперед). Функция восстанавливается не ранее чем через 3—4 недели. Повторные растяжения П. с. нередко приводят к развитию хронической нестабильности его. Например, привычный вывих (подвывих) П. с. может привести к дистрофическому процессу в околосуставных мягких тканях — плечелопаточному периартрозу. См. также Микротравмы.
Разрыв связок и капсулы П. с., полный или частичный, возможны при падении на отведенную и вытянутую руку, повисании на руке, резком внезапном движении плеча, близком к крайним пределам подвижности в суставе. Характерны резкие боли в момент травмы и при выполнении движений, которые повторяют ее механизм. Конфигурация сустава довольно быстро изменяется за счет припухлости и кровоизлияния, а движения резко ограничиваются из-за болезненности. Для исключения переломов проводят рентгенографию П. с. в стандартных проекциях. При подозрении на разрыв капсулы сустава или связок диагноз уточняют с помощью артрографии (отмечают выход рентгеноконтрастного вещества в околосуставные ткани), ультрасонографии (определяют фокус снижения эхогенности неправильной формы в зоне повреждения. Иногда даже после этих диагностических мероприятий трудно сделать окончательный вывод о локализации и объеме повреждения капсульно-связочных структур, например если травма произошла на фоне дистрофического или иного патологического процесса в суставе. В этих случаях показана артроскопия (кроме выявления зоны разрыва капсулы она позволяет произвести ушивание этого дефекта). Лечение разрывов капсульно-связочного аппарата П. с. в большинстве случаев консервативное Лицам молодого возраста для иммобилизации накладывают гипсовую повязку на 3 недели, больным пожилого возраста — широкую косынку примерно на 2 недели. Следует обратить внимание на то, чтобы после прекращения иммобилизации не форсировалась разработка движений примерно в течение 11/2 месяцев после травмы, особенно движения, при которых произошел разрыв.
Вывих сухожилия длинной головки двуглавой мышцы плеча диагностируется редко. Обычно он происходит на фоне гипоплазии бугорков плечевой кости, уменьшения глубины межбугорковой борозды. Аналогичные изменения формы бугорков могут быть результатом предшествующих травм. Вывих сухожилия наступает в момент отведения и наружной ротации плеча, т.е., когда сухожилие давит на основание малого бугорка, и если угол, образованный этим основанием и вершиной бугорка, мал, то оно выскальзывает из желоба, в котором находится в норме. Если бугорок имеет форму пологой, но относительно высокой горки, то полного вывиха не происходит. В тех же случаях, когда его высота мала, и особенно, если противоположный его склон имеет большую крутизну, то возможен полный, иногда невправимый вывих сухожилия. Клинически это повреждение П. с. характеризуется острой болью, иногда хрустом, и значительным ограничением движений, особенно отведения и наружной ротации плеча. Может появиться болезненная припухлость на передней поверхности проксимального конца плеча, под которой иногда пальпируется вывихнутое на него или за него сухожилие. Постепенно все эти симптомы уменьшаются и исчезают. В ряде случаев (при невправимых вывихах) боль сохраняется. Лечение чаще консервативное, вправление происходит самопроизвольно или при выполнении внутренней ротации с приведением плеча. Иногда, при невправимых вывихах, лечение оперативное. В дальнейшем назначают покой, режим щадящей нагрузки, а после уменьшения боли — ЛФК, легкий массаж. Повторяющиеся вывихи (подвывихи) менее болезненны, но они приводят к дистрофическим изменениям ткани сухожилия, что в дальнейшем нередко осложняется спонтанным его разрывом.
Синдром повреждения ротаторного кольца включает повреждение мышц, прикрепляющихся к большому бугорку плечевой кости, реже травму сухожилия длинной головки двуглавой мышцы плеча. Ротаторное кольцо (ротационный обшлаг, ротационная манжета) образовано короткими ротаторами плеча (подлопаточной, подостной, надостной и малой круглой мышцами). Различают острые и спонтанные (на фоне дистрофии) их повреждения. Изолированные полные и частичные повреждения всех этих мышц встречаются редко. Как правило, в результате травмы нарушается целость сухожильной части (может отрываться фрагмент надкостницы или кости в месте ее прикрепления — так называемый отрывной перелом). Повреждения надостной мышцы возможны при падении на плечо или при ударе в область П. с., разрывы ее могут наблюдаться при удержании падающего тяжелого предмета, переносе или подъеме большой тяжести, а также возникать при вывихе плеча или при его переломе. В связи с тем, что эта мышца осуществляет натяжение капсулы П. с. в начальный момент движения, отведение плеча (вместе с дельтовидной мышцей) и выполняет роль так называемого активного стабилизатора сустава (препятствует соскальзыванию головки плечевой кости вниз), следствием изолированного ее повреждения является невозможность активного отведения, в связи с чем больной делает заместительное движение, приподнимая плечевой пояс. Пассивная амплитуда движений в этом случае не ограничена, однако часто пассивные движения в П. с. сопровождаются болью, например в месте разрыва под акромиальным отростком лопатки. При пальпации отмечается болезненность в месте прикрепления мышцы к большому бугорку. Нередко в ближайшее после разрыва время в области надкостной ямки можно пропальпировать (реже определить визуально по выпячиванию) болезненное сократившееся брюшко надостной мышцы. Величину разрыва определяют по протяженности болезненности путем ощупывания. В дальнейшем развивается атрофия надостной мышцы, что видно при осмотре области надплечья, у худых больных иногда можно нащупать края разорванного сухожилия. Проба с обезболиванием места повреждения при массивном полном разрыве сухожилия не восстанавливает активную подвижность в суставе. Для уточнения диагноза в остром периоде проводят артрографию, однако большую информацию дает ультразвуковое исследование (находят зону нарушения непрерывности в гиперэхогенной структуре сухожилия или фокус снижения эхогенности под акромиальным отростком). В случае затруднения в трактовке данных клинического и инструментального исследования показана артроскопия П. с. При подтверждении диагноза может быть сделана попытка закрытого сшивания сухожилия через артроскоп.
Частичные разрывы сухожилий коротких ротаторов плеча (надостной мышцы и др.) обычно сопровождаются внезапным появлением боли, которая усиливается в последующие дни. Она локализуется в месте прикрепления дельтовидной мышцы и иррадиирует до локтя, по тыльной поверхности предплечья и кисти. Нередко поповреждения у больных отмечаются клинические признаки плечелопаточного периартроза (так называемый синдром дуги болезненного отведения — боль при отведении плеча в пределах от 60° до 120°, выше и ниже она отсутствует). При активном движении плеча боль ощущается до отведения на 60°, но при наклоне корпуса вперед амплитуда значительно увеличивается. Боль усиливается при пальпации области большого бугорка плечевой кости. Проба с обезболиванием положительна. Диагноз уточняют с помощью рентгенологического и ультразвукового исследований (рис. 3). Частичный разрыв по клиническим проявлениям может напоминать полный, особенно при прямом механизме травмы, т.к. одновременно наблюдается ушиб околосуставных тканей и может развиться гемартроз, что сильно затрудняет диагностику. В этих случаях показано артроскопическое и ультразвуковое исследования.
Спонтанные разрывы коротких ротаторов могут проявляться так называемым псевдопараличом плеча после удара или резкого движения, падения, однако в ряде случаев клинические симптомы могут практически отсутствовать. Достоверный диагноз позволяет поставить совокупность клинических данных: нарушение плечелопаточного ритма, болевой синдром различной степени выраженности, болезненная пальпация П. с., особенно под акромиальным отростком и вокруг большого бугорка плечевой кости, полная пассивная и ограниченная активная подвижность плеча; при полных разрывах можно нащупать участок западения в месте разрыва. Для подтверждения диагноза проводят артрографию (отмечается затекание рентгеноконтрастного вещества в место разрыва), ультразвуковое исследование и артроскопию.
Лечение полных разрывов сухожилий коротких ротаторов плеча (надостной мышцы, особенно в сочетании с повреждением подостной, малой круглой и подлопаточной мышц, когда кроме отведения плеча нарушается его наружная ротация и механизм активной стабилизации головки плечевой кости в горизонтальной плоскости), как правило, оперативное. В дальнейшем руку обездвиживают на 3—4 недели с помощью отводящей шины (при разрыве мышц, поворачивающих плечо кнаружи, руке придают наружную ротационную установку — так называемая поза голосующего). Затем назначают комплекс реабилитационных мероприятий: ЛФК, массаж, электростимуляцию, несколько позднее гидрокинезотерапию. При частичных разрывах лечение консервативное. После местной анестезии области повреждения руку укладывают на отводящую шину, затем (примерно через 10—14 дней), не прекращая иммобилизации, назначают специальные упражнения (изометрические напряжения мышц, отводящих плечо), электростимуляцию мышц. Через 3 недели постепенно, не снимая шины, приводят плечо, а в дальнейшем проводят курс гидрокинезотерапии, легкого ручного или подводного массажа. Отведение и наружную ротацию с противодействием больше, чем вес руки, как после операции, так и при консервативном лечении разрешают не ранее чем через 2—3 месяца. У пожилых и ослабленных больных даже полные разрывы коротких ротаторов лечат консервативно. На 6-й неделе накладывают отводящую шину, придав поврежденной руке положение отведения, небольшого сгибания и наружную ротационную установку, чтобы сблизить концы разорванного сухожилия. При частичных разрывах или при непереносимости отводящей шины (например, тяжелые заболевания сердечно-сосудистой или дыхательной систем) ограничиваются мягкой повязкой типа Дезо, после чего назначают комплекс реабилитационных мероприятий (ЛФК, легкий массаж). Гидрокинезотерапию и теплолечение обычно не применяют, т.к. они способствуют расслаблению мышц, что приводит к растяжению капсулы поврежденного сустава и появлению болевого синдрома.
В результате поздней диагностики и лечения повреждений (обычно острых) коротких ротаторов плеча дефект между концами сухожилий заполняется рубцовой тканью, мышцы ретрагируются и затем атрофируются, что сопровождается развитием синдрома хронической нестабильности П. с. Иногда, особенно при длительном болевом синдроме, формируется контрактура плечевого сустава. Попытки оперативного лечения застарелых разрывов (более чем через 3—4 месяца после травмы) часто заканчиваются стойким ограничением активных движений и сохраняющейся слабостью мышц, отводящих плечо, что является причиной инвалидности.
Разрывы сухожилия длинной головки двуглавой мышцы плеча чаще наблюдаются у мужчин в возрасте 40 лет и старше. Иногда они отмечаются с некоторым интервалом (очень редко одновременно) с обеих сторон. Предрасполагающим фактором являются различные дистрофические и вторичные воспалительные изменения в самом сухожилии, например в результате его вывиха или тендинита. Часто разрыв происходит спонтанно, при неожиданном подъеме тяжести или сокращении двуглавой мышцы при согнутом локте. Преобладают внутрисуставные разрывы в области или вблизи межбугорковой борозды, реже встречаются более низкие (околосуставные) разрывы. После него периферическая часть сухожилия перемещается в дистальном направлении, свертывается и спаивается у места своего отхождения от мышечного брюшка, реже с короткой головкой или дистальным сухожилием. Клинические проявления весьма характерны. Больные обычно отмечают треск и быстро проходящую боль в П. с., затем появляется небольшая припухлость, а через несколько дней кровоподтек, который расположен несколько ниже дельтовидной мышцы. В дальнейшем в нижней половине плеча образуется мягкий валик, который увеличивается в размерах при сокращении двуглавой мышцы. Очень редко, при удержании падающего груза полусогнутой, отведенной и повернутой кнаружи рукой, одновременно повреждаются сухожилия длинной головки двуглавой мышцы плеча и короткие ротаторы его. При изолированных повреждениях сухожилия сила руки снижается незначительно и косметический дефект (изменение контура плеча) мало беспокоит больных (особенно тучных). У лиц, активно занимающихся спортом и физическим трудом, это снижение более заметно. В этом случае лечение оперативное (подшивание дистального фрагмента сухожилия в межбугорковой борозде или к клювовидному отростку лопатки), иммобилизация продолжается 3—4 недели, затем назначают ЛФК, массаж, гидрокинезотерапию. Трудоспособность восстанавливается через 7—9 недель, к тренировкам спортсмены могут приступать через 8—12 недель. При консервативном лечении на 2—3 недели накладывают гипсовую повязку или подвешивают (у пожилых) руку на широкую косынку, затем назначают ЛФК и физиотерапию.
Повреждения мышц, окружающих плечевой сустав, расположенных поверхностно (полные и частичные разрывы или отрывы от места прикрепления) наблюдаются сравнительно редко. Так, при прямом ударе по напряженной дельтовидной мышце возможен разрыв части ее волокон, который хорошо виден при внешнем осмотре (особенно при ее сокращении), большая грудная мышца иногда разрывается при пассивном ее растягивании во время выполнения некоторых гимнастических упражнений у лиц, длительно занимающихся спортивной гимнастикой (например, при выполнении упражнений на кольцах). Лечение чаще консервативное, но в ряде случаев производят сшивание мышцы.
Вывихи плеча составляют до 3% от общего числа травм и более 50% всех вывихов. Различают вывихи плеча врожденные, произвольные, травматические (первичные), привычные (развившиеся после травматического вывиха), патологические хронические (обусловленные поражением суставных поверхностей П. с., капсульно-связочного аппарата, сухожилий и мышц различными патологическими процессами, например опухолью, туберкулезом, остеомиелитом, остеодистрофией, остеохондропатией, артропатией при сирингомиелии, некоторыми миопатиями). Нередко все перечисленные патологические состояния, вне зависимости от причины возникновения, относят к синдрому нестабильности П. с., который может характеризоваться как острая нестабильность при травматическом вывихе плеча (обычно используют традиционное название «травматический вывих») и хроническая нестабильность при привычном вывихе плеча, произвольном вывихе плеча и др. Подобная терминология все чаще встречается в литературе, некоторые травматологи предложили свои рабочие классификации нестабильности П. с. Так, в зависимости от направления смещения головки плечевой кости относительно суставной поверхности лопатки различают переднюю, заднюю и аксиальную (нижнюю или вертикальную) нестабильность П. с., возможны смешанные типы нестабильности (передненижняя и др.). Иногда указывают название ведущего фактора, который приводит к нарушению стабильности П. с., например фазовая инконгруэнтность суставных поверхностей, мышечный дисбаланс. Вместе с тем, многие авторы продолжают использовать традиционные названия вывихов плеча в зависимости от направления смещения головки плечевой кости: передние (подклювовидный, внутриклювовидный, подключичный, внутригрудной), задние (подакромиальные и подостные), нижний (подмышечный, или подкрыльцовый), очень редко встречающиеся горизонтальный и с полным поворотом плеча кверху. Среди первичных травматических вывихов плеча отдельную группу составляют невправимые вывихи, которые не могут быть устранены даже под общей анестезией в связи с интерпозицией мягких тканей или иных элементов поврежденного П. с. (хрящевой губы, сухожилия и др.). В случае поздней диагностики или несвоевременно оказанной помощи при травматическом вывихе плеча, в сроки более 1 месяца после травмы, вывих считают застарелым. Нередко травматические вывихи плеча сочетаются с другими повреждениями П. с., например с переломом большого или малого (реже) бугорков плечевой кости, суставной поверхности лопатки или повреждением суставной губы (повреждение Банкарта); с переломами клювовидного или акромиального отростков лопатки; с импрессионными переломами головки плечевой кости (повреждение Хилла-Сакса); переломами анатомической или хирургической шеек плеча (в т.ч. переломовывихами плеча); с повреждениями сухожилий коротких ротаторов плеча и сухожилия двуглавой мышцы плеча; с повреждениями сосудов (иногда осложненными тромбозом); с повреждениями расположенных около П. с. нервов (чаще подкрыльцового, реже лучевого, срединного или локтевого и др.). Такие травматические вывихи называют осложненными.
Среди первичных вывихов передние составляют основную часть, и лишь до 2% приходится на задние и нижние. Обычно передние вывихи возникают от непрямой травмы — падение на отведенную и ротированную кнаружи руку, но иногда возможен и прямой механизм травмы (удар по П. с. сзади). В результате головка плечевой кости смещается кпереди и книзу от суставной впадины лопатки. Для травматических вывихов плеча характерны резкая боль, нарушение функции руки вслед за травмой. Типично положение плеча: при подкрыльцовом вывихе рука отведена, пострадавший держит ее другой рукой, наклонившись в сторону поражения; при подклювовидном, внутриклювовидном, подключичном вывихе плечо согнуто, отведено и ротировано кнаружи. Продольная ось плеча проецируется кнутри от акромиально-ключичного сустава. Хорошо видна асимметрия контура П. с. из-за характерной его деформации: вместо округлых очертаний поврежденный сустав имеет угловатую форму в результате западения по наружной поверхности дельтовидной мышцы. При пальпации сустава головку плечевой кости не находят на обычном месте, выявляют западение, которое более четко определяется при расслаблении дельтовидной мышцы и приподнимании плеча. При наиболее частом типе смещения — передненижнем вывихе (до 75% всех вывихов) головка находится ниже клювовидного отростка или в переднем отделе подмышечной впадины. Движения в суставе невозможны из-за боли, характерного пружинящего сопротивления, связанного с рефлекторным сокращением околосуставных мышц. При задних вывихах головка плечевой кости смещается кзади от суставной впадины лопатки, рука приведена и ротирована внутрь. Под акромионом, так же как и при переднем вывихе, видно западение (его можно пропальпировать), у худых людей можно заметить округлое выпячивание под остью лопатки; обычно положение головки определяют с помощью пальпации. Для уточнения диагноза травматического вывиха плеча и сопутствующих костных повреждений проводят ренгтенологическое исследование (рентгенография П. с. в прямой и аксиальной проекциях. При подозрении на повреждение мягкотканных структур выполняют ультразвуковое исследование (обычно после вправления вывиха). В некоторых случаях для выявления внутрисуставных повреждений, особенно у лиц, профессия которых связана с большими нагрузками на поврежденный сустав (например, артисты цирка или спортсмены), рекомендуется после устранения вывиха артроскопическое исследование. В ходе него могут быть выполнены закрытые оперативные вмешательства (шов суставной губы, сухожилий ротаторов плеча, ушивание дефекта капсулы и связок и др.), что полностью восстанавливает анатомическое строение сустава.
Не следует пытаться устранять вывих самостоятельно на месте происшествия. К вправлению приступают после местной или общей анестезии. Залогом успеха и малой травматичности его является полное расслабление мышц, поэтому для лиц с хорошо развитой мускулатурой предпочтителен наркоз. При выборе местной анестезии в полость сустава вводят 30—40 мл 1% раствора новокаина, дополняя его внутримышечным введением наркотических анальгетиков, например 1 мл 1% раствора морфина. При смещениях головки плечевой кости в подключичную область целесообразна также подключичная анестезия нервных стволов плечевого сплетения. Для устранения вывиха плеча предложено много различных способов. Наиболее распространены следующие: Гиппократа — Купера, Мухина — Мота, Кохера, Джанелидзе и Чаклина.
Способ Гиппократа — Купера заключается в следующем. Врач садится лицом к лежащему на столе (иногда на полу) больному со стороны вывиха и двумя руками захватывает область запястья. Пятку выпрямленной ноги, одноименной с вывихнутой рукой больного, помещает в его подмышечную впадину и надавливает на сместившуюся головку, осуществляя одновременно вытяжение по оси руки. В момент вправления ощущается щелчок и устраняется пружинящее противодействие движениям. Этот способ прост и мало травматичен, если все манипуляции выполняются плавно и без грубого насилия.
Способ Мухина — Мота: вправление осуществляют с помощником, обхватив область П. с. свернутой простыней, путем вытяжения за поврежденную руку и ротационных движений.
Способ Кохера обычно применяется при передних вывихах у физически крепких людей. Он состоит из 4 этапов: первый — предплечье сгибают под прямым углом и плечо медленно приводят к туловищу, слегка заводя на грудь; второй — плечо ротируют кнаружи, отводят кисть почти до фронтальной плоскости туловища; третий — сохраняя положение наружной ротации, постепенно начинают поднимать предплечье вверх и вперед, продвигая прижатый к телу локоть больного к средней линии и кверху; четвертый — используя предплечье как рычаг, резко производят ротацию внутрь, кисть перемещают на противоположный П. с., а предплечье кладут на грудь больного. При грубом манипулировании вместо вправления может произойти перелом хирургической шейки плечевой кости.
Способ Джанелидзе: после обезболивания больного укладывают на бок, поврежденную руку свешивают за край стола, голова лежит на приставном столике; через 20—25 мин. после расслабления мышц сгибают руку в локтевом суставе, оттягивают плечо вниз и производят ротационные движения (кнаружи и затем кнутри).
Способ Чаклина осуществляют под общей анестезией; больной лежит на спине; врач одной рукой производит вытяжение по длине приведенного плеча, оттесняя другой рукой (введенной в подмышечную впадину) головку плечевой кости.
После устранения вывиха выполняют контрольную рентгенографию. Для иммобилизации накладывают гипсовую повязку от здоровой лопатки до пястно-фаланговых суставов. Срок иммобилизации устанавливают индивидуально: у лиц зрелого возраста — 3—4 недели; у пожилых (руку укладывают на широкую косынку) — 2 недели; при гипермобильности П. с. обездвижение должно быть более длительным — до 6 недель (в связи с опасностью развития привычного вывиха). При задних вывихах срок иммобилизации 6—8 недель. После уменьшения боли уже в период иммобилизации назначают ЛФК (изометрические напряжения околосуставных мышц) и электростимуляцию. Большое значение имеет правильная организация восстановительного лечения после прекращения иммобилизации. Для предотвращения растягивания поврежденной капсулы П. с. руку укладывают на 10—14 дней на широкую косынку, назначают лечебную гимнастику, которая включает упражнения, направленные на увеличение амплитуды движений и одновременно на укрепление мышц, обеспечивающих стабильность сустава. Первое время используют упражнения в облегченных условиях с опорой на полированную панель с поддержкой здоровой рукой и т.п. Для увеличения подвижности применяют гидрокинезотерапию. Начинают курс массажа. В дальнейшем тренируют околосуставные мышцы. При передних вывихах основное внимание уделяют мышцам, обеспечивающим стабилизацию головки плеча в переднезаднем направлении (преимущественно короткие ротаторы плеча), а при нижних — предупреждающим соскальзывание ее вниз (надостная и длинная головка двуглавой мышцы плеча). Не форсируют увеличение амплитуды движений, при которых растягивается поврежденный отдел капсулы сустава (при передних вывихах — разгибание и поворот плеча кнаружи, а при нижних — отведение его). Избегают выполнять широкоамплитудные пассивные насильственные движения в суставе и висы на руках. На заключительном этапе восстановления функции поврежденной руки, примерно через 3 месяца, в комплекс реабилитационных мероприятий включают тренировку выносливости к длительным статическим и динамическим нагрузкам. Ведущую роль в этом играет трудотерапия. Трудоспособность восстанавливается при неосложненных вывихах через 2 месяца, у лиц тяжелого физического труда — через 4 месяца. Иногда при грубой разработке сустава в ранние сроки, особенно в сочетании с теплолечением, наблюдается параартикулярная оссификация и стойкое ограничение подвижности. В этих случаях процесс восстановления более длительный. Иногда для разработки движений после соответствующей медикаментозной подготовки используют механотерапию (см. Контрактура).
Невправимые вывихи лечат только оперативно. При наличии противопоказаний к операции они становятся застарелыми, и тогда лечебные мероприятия направлены на выработку компенсаторно-приспособительных навыков. При болях лечение симптоматическое (анальгетики, новокаиновые блокады).
Лечение застарелых вывихов начинают с попытки закрытого вправления под наркозом. Если этого сделать не удается, то, используя компрессионно-дистракционный аппарат, предпринимают повторную попытку постепенного вправления вывиха и последующей фиксации головки плечевой кости в пределах суставной впадины или производят оперативное вправление с трансартикулярной фиксацией спицами на 3—4 недель. Затем спицы удаляют и продолжают иммобилизацию гипсовой повязкой в течение 4—6 недель. В дальнейшем назначают ЛФК, массаж, физиотерапию. В большинстве случаев после устранения застарелых вывихов формируется стойкая артрогенная контрактура. Обычно комплекс лечебных мероприятий включает ЛФК, массаж, механотерапию, парафиноозокеритовые аппликации, повторные курсы санаторно-курортного лечения (грязевые курорты). Прогноз в отношении функции не всегда благоприятный.
Привычные вывихи плеча обычно рассматривают как осложнение или результат неправильного лечения первичного травматического вывиха. Заболевание может развиться в различные сроки после первой травмы П. с. Иногда ему предшествуют ушибы, растяжения и иные повреждения сустава. Нужно отличать привычный и так называемый произвольный вывихи плеча, при котором больной может самостоятельно произвольным сокращением мышц выталкивать головку плечевой кости из суставной впадины. Чаще встречаются задние произвольные вывихи (подвывихи) плеча, но могут быть и другие, например передние или передненижние. Многие травматологи не рассматривают произвольный вывих плеча как заболевание, а считают его дурной привычкой. Следует отметить, что подобная возможность имеется лишь у немногих лиц, обычно в детском возрасте, как правило, при наличии признаков дисплазии П. с. (синдром гипермобильности). Лечение чаще консервативное. Детям запрещают демонстрировать свои возможности, назначают ЛФК с целью укрепления мышц, ортезы, затрудняющие выполнение патологических движения (например, кольца Дельбе), редко используют оперативное лечение (у взрослых).
Причиной привычного вывиха плеча являются отсутствие иммобилизации, применение мягкой повязки вместо гипсовой после вправления первичного вывиха. Определенное значение имеют также сопутствующие вывиху повреждения костей, образующих П. с. (нарушение конгруэнтности суставных поверхностей), повреждение капсульно-связочного аппарата и мышц, обеспечивающих стабилизацию головки плечевой кости. Основной жалобой больного, страдающего привычным вывихом, являются повторяющиеся (более 3—4 раз) вывихи, которые подчас возникают без адекватной травмы (даже во сне и при неловком движении). Клиническая картина может быть очень четкой, если имеется повышенная смещаемость головки плечевой кости в горизонтальном или вертикальном направлениях, гипотрофия околосуставных мышц, признак Свердлова (отмечается при повреждении Банкарта), ограничение активных движений (особенно отведения и поворота плеча кнаружи), ограничение пассивных движений вследствие защитного рефлекторного напряжения мышц. Однако она нередко бывает и стертой, тогда основное внимание в диагностике уделяют анамнезу и документально (рентгенографически) подтвержденным повторным вывихам. Данные рентгенографии (прямая и аксиальная) в момент отсутствия вывиха при кратком анамнезе могут соответствовать норме. На артрограмме нередко определяют увеличение размера полости сустава и выпячивание в передненижнем ее отделе. При артроскопическом и ультразвуковом исследовании может определяться большинство повреждений, сопутствующих первичному вывиху, а также дистрофические изменения в суставе.
Лечение привычного вывиха плеча должно осуществляться только в специализированном травматологическом стационаре. Предложено несколько сотен вариантов оперативных вмешательств при этой патологии. Однако все большее число специалистов приходит к мнению, что универсальной операции не существует. Лечение должно учитывать причины нарушения стабильности П. с. и характер смещения головки плечевой кости. Например, для устранения вертикальной нестабильности П. с. используют транспозицию сухожилия двуглавой мышцы плеча на клювовидный отросток лопатки, горизонтальной (передней) — высокую деротационную остеотомию плеча по Сахе-Веберу, при передненижней нестабильности — операцию Свердлова. Нередко используют и другие методы оперативного лечения, которые можно разделить на несколько групп: операции создания двух новых связок, удерживающих головку плечевой кости в суставной впадине лопатки и укрепляющих переднюю стенку суставной капсулы; операции подвешивания плеча на сухожилии длинной головки двуглавой мышцы плеча; подвешивание плеча с помощью аллотрансплантатов, например лавсановой ленты; перемещение мышц, прикрепляющихся к клювовидному отростку под сухожилие подлопаточной мышцы; перемещение сухожилия длинной головки двуглавой мышцы под удлиненное сухожилие подлопаточной мышцы; создание костного упора, препятствующего смещению головки плечевой кости кпереди с помощью трансплантатов, например внедрение его в передний край суставного отростка лопатки; остеотомии плечевой кости и лопатки (суставного отростка или клювовидного отростка); транспозиция сухожилия двуглавой мышцы плеча на клювовидный отросток лопатки и др.
После оперативного вмешательства руку обездвиживают на 3—6 недель (срок иммобилизации зависит от характера сопутствующих повреждений П. с., особенностей его строения и типа операции), как правило, используют гипсовую повязку. В дальнейшем назначают ЛФК, массаж, электростимуляцию мышц. После прекращения иммобилизации комплекс лечебных мероприятий в целом аналогичен проводимым при травматическом вывихе плеча; его особенности определяются теми же факторами, что и продолжительность иммобилизации. К легкому труду больные могут приступать примерно через 21/2—3 месяца после операции, к тяжелому физическому труду — обычно через 4—6 месяцев, иногда (в т.ч. спортсмены) через 10—12 месяцев.
Повреждения подмышечного нерва нередко отмечают при вывихе плеча, хотя оно может происходить и при иных повреждениях. Оно проявляется парезом или параличом дельтовидной мышцы и нарушением кожной чувствительности по передненаружной поверхности плеча. Клинически и рентгенологически определяют смещение головки плечевой кости вниз (паралитический вывих или подвывих). Лечение проводят с помощью отводящей шины, назначают массаж и лечебную гимнастику, гидрокинезотерапию в комплексе с назначением витаминов группы В. дибазола, прозерина и др.
Повреждения суставной губы как самостоятельная патология встречается редко. Больные жалуются на нерезкие боли в плечевом суставе, щелкание в нем. Для уточнения диагноза выполняют ультразвуковое исследование, артрографию, в неясных случаях артроскопию. В свежих случаях возможно сшивание (например, с помощью артроскопической техники), при застарелых повреждениях ее удаляют.
Переломы. Различают переломы головки плечевой кости, анатомической шейки (надбугорковые), эпифизеолиз (остеоэпифизеолиз) головки (см. Плечо), чрезбугорковые и переломы суставной впадины (см. Лопаточная область). При сочетании этих переломов с вывихом плеча говорят о переломовывихах. Такие переломы встречаются редко (чаще у лиц пожилого и старческого возраста), эпифизеолиз — у детей. Механизм травмы может быть как прямым, так и непрямым, например падение с упором на локоть. Переломы бывают вколоченными, оскольчатыми, без смещения и со смещением. При внутрисуставных переломах возникают боли, припухлость сустава за счет гемартроза, болезненность при надавливании на головку плечевой кости в месте перелома и на локтевой сустав в направлении лопатки. Может определяться костная крепитация отломков (при переломах со смещением). На рентгенограммах П. с. трудно распознать вколоченные переломы и переломы без смещения отломков. Более четкая рентгенологическая картина бывает на повторных рентгенограммах через 10—14 дней, когда появляется зона резорбции костной ткани в месте перелома. Лечение обычно консервативное. После обезболивания устраняют смещение закрыто и накладывают гипсовую повязку. Реже используют оперативные методы и компрессионно-дистракционный остеосинтез. Продолжительность иммобилизации обычно 3—4 недели. При переломах большого бугорка плечевой кости иммобилизацию осуществляют с помощью отводящей шины. При оскольчатых переломах у пожилых людей иногда используют так называемый функциональный метод лечения — рано начинают движения и стараются максимально восстановить функцию сустава, не ожидая сращения. При стойком болевом синдроме иногда резецируют часть или все осколки головки.
Ранения области П. с. встречаются редко. Различают проникающие и непроникающие ранения. Чаще повреждаются мягкие ткани, реже кость. Клиническая картина, диагноз и лечение — см. Раны.
Болтающийся плечевой сустав развивается при повреждении плечевого сплетения, изолированном повреждении подкрыльцового нерва, после резекции головки плечевой кости, например после оскольчатого ее перелома или при удалении опухоли. В результате атрофии мышц, окружающих плечевой сустав, активные движения обычно отсутствуют, а пассивные возможны в чрезмерном объеме Постепенно идет процесс рубцевания, и культя плечевой кости может приближаться к суставной поверхности лопатки, иногда удается частично восстановить функцию мышц, особенно если болтающийся П. с. развился после повреждения в детском возрасте. При консервативном лечении болтающегося П. с. назначают ортез фиксирующего типа. Оперативное лечение может быть направлено на создание неподвижности в суставе — артродез или на восстановление его функции — эндопротезирование или пластическое замещение проксимального конца плечевой кости, например аутотрансплантатом из малоберцовой кости.
Анкилоз в плечевом суставе развивается после многооскольчатых внутрисуставных переломов, например при раздробленном переломе головки плечевой кости или в результате длительной неподвижности. Он бывает костный и фиброзный. Для уточнения диагноза проводят рентгенлогическое исследование. Больные с анкилозом в П. с., если он в функционально выгодном положении (обеспечивает самообслуживание), не нуждаются в лечении. Если же положение порочное, то его исправляют оперативно.
Заболевания
В области П. с. возможны местные патологические процессы и патологические процессы, служащие проявлением системного заболевания. К локальным инфекционно-воспалительным заболеваниям относят острый гнойный артрит (см. Артриты), туберкулезный артрит (см. Туберкулез внелегочный, туберкулез костей и суставов), сифилитический артрит (см Сифилис), гонорейный артрит (см. Гонорея). Местные неинфекционные заболевания П. с. включают плечелопаточный периартрит (периартроз), синдром плечо — кисть, ревматическую полимиалгию, остеоартроз П. с., метаболические артриты, ревматоидный артрит, Бехтерева болезнь, псориатическую артропатию П. с. (см. Псориаз). Поражение П. с. (одного или обоих) нередко отмечают при сирингомиелии, гемофилии, Рейтера синдроме и др. Так называемый синдром болезненного плеча (отличается от синдрома нестабильного и болезненного плеча отсутствием признаков нестабильности) может возникнуть при стенокардии, инфаркте миокарда, холецистите, опухоли верхушки легкого с развитием синдрома Панкоста, обусловленного сдавлением плечевого сплетения и магистральных сосудов. При длительном течении этих заболеваний может развиться контрактура П. с. течение направлено на устранение основного патологического процесса.
Опухоли
В области П. с. наблюдаются как доброкачественные, так и злокачественные опухоли. Из доброкачественных опухолей наиболее часто встречается остеоид-остеома, хондрома, хондробластома, гемангиома и остеобластокластома; из злокачественных — злокачественная остеобластокластома, реже фибросаркома, остеогенная саркома, хондросаркома и ретикулосаркома. К так называемым опухолеподобным заболеваниям относят кисту кости (чаще плечевой) и хондроматоз суставов (см. Хондроматоз костей и суставов).
Лечение опухолей в основном оперативное. Дефекты костей, образующих П. с., обычно заполняют костными трансплантатами (см. Костная пластика). При злокачественных опухолях объем вмешательства зависит от морфологических особенностей опухоли и стадии процесса. Производят либо экзартикуляцию сустава, либо межлопаточную ампутацию.
См. также Суставы.
Библиогр.: Анатомия человека, под ред. М.Р. Сапина, т. 1, с. 129. М., 1986: Вайнштейн В.Г. и др. Руководство по травматологии, с. 191, Л., 1979; Каплан А.В. Повреждения костей и суставов, с. 176. М., 1979: Каптелин А.Ф. Восстановительное лечение (лечебная физкультура, массаж и трудотерапия) при травмах и деформации опорно-двигательного аппарата, с. 82, М., 1969; он же, Гидрокинезотерапия в травматологии и ортопедии, с. 159, М., 1986; Каптелин А.Ф. и Ласская Л.А. Трудовая терапия в травматологии и ортопедии, М., 1979; Кованов В.В. и Травин А.А. Хирургическая анатомия конечностей человека, с 76. М., 1983; Краснов А.Ф., Аршин В.М. и Цейтлин М.Д. Справочник по травматологии, М., 1984; Лагунова И.Г. Рентгенанатомия скелета, с. 238, М., 1981; Маркс В.О. Ортопедическая диагностика с. 287, Минск, 1978; Насонова В.А. и Астапенко М.Г. Клиническая ревматология, М., 1989; Руководство по детской артрологии, под ред. М.Я. Студеникина и А.А. Яковлевой, Л., 1987; Руководство по протезированию, под ред. Н.И. Кондрашина, М., 1988; Справочник по травматологии и ортопедии, под ред. А.А. Коржа и Е.П. Межениной, Киев, 1980.

Нестабильность плечевого сустава
В.А.Мицкевич
ГУ Институт ревматологии РАМН, Москва
Стабильность сустава
В плечевом суставе действует две группы стабилизаторов:
1) пассивный: головка плечевой кости и суставной отросток лопатки, клювовидный отросток, ключица, капсулярно-связочный аппарат;
2) активный: мышцы ротаторной манжеты плеча и околосуставные мышцы.
Капсулярно-связочный аппарат осуществляет механическую и нейроинформационную функции. Капсула сустава обеспечивает его механическую прочность. Связки сустава ограничивают движения в положении крайнего сгибания, разгибания и отведения. Сгибание и разгибание ограничиваются клювоплечевой связкой. Отведение и приведение ограничиваются плечелопаточными связками.
Действие активных и пассивных стабилизаторов зависит от положения руки. В положениях, соответствующих максимальной амплитуде движения, основными стабилизаторами являются связки, которые, натягиваясь, удерживают плечо от смещения. При натяжении связок наблюдается уменьшение их эластичности. По мере увеличения амплитуды движений в суставе натяжение связок увеличивается и возрастает их сопротивление, в результате чего происходит ограничение движения. При отведении важнейшим стабилизатором является нижний гленоплечевой связочный комплекс [1]. В нем наибольшей прочностью и толщиной обладает верхний пучок нижней гленоплечевой связки. Он препятствует смещению головки плечевой кости кпереди при отведении плеча и ее наружной ротации [2]. При наружной ротации плеча стабилизирующую роль играют верхние, средние и нижние гленоплечевые связки, а также подлопаточная мышца [1].
В среднем положении плеча связки не выполняют стабилизирующей функции, так как степень их натяжения оказывается незначительной. Основными активными стабилизаторами плеча являются сухожилие длинной головки бицепса и мышцы ротаторной манжеты плеча. В результате синергичной работы мышц-стабилизаторов осуществляется плотное прижатие головки плеча к суставной впадине лопатки с центрацией головки во впадине. Координированная работа мышечной манжеты предохраняет связки от перерастяжения. Прижатию головки способствует суставная губа, расположенная по краю суставной впадины. Она создает вакуум-эффект, "присасывая" головку плеча к лопатке, чем усиливает стабилизацию сустава. Стабилизация сустава по передней поверхности осуществляется сухожильной частью подлопаточной мышцы, а по задней поверхности сустава - подостной и малой грудной мышцами [3]. Смещение плеча при его отведении и ротации предупреждается напряжением дельтовидной мышцы, которая, по данным T.Kido и соавт. [4], стабилизирует сустав по его передней поверхности.
Смещение плеча в горизонтальной плоскости предупреждается короткими ротаторами плеча, подостной, малой круглой, подлопаточной и надостной мышцами. Вертикальное смещение плеча ограничивается сухожилием длинной головки двуглавой мышцы и надостной мышцей, которые были названы "активными связками" [5].
Варианты дисплазии плечевого сустава, предрасполагающие к развитию нестабильности
Дисплазия
Комментарии
Дополнительная кость плечевого отростка лопатки, которая соединяет его с ключицей посредством синхондроза или диартроза [4]
Изменение формы акромиального отростка лопатки
Выделяют три варианта формы отростка: плоский, изогнутый и крючковидный. При повреждении ротаторной манжеты плеча в 73% случаев встречается отросток крючковидной формы [6]
Увеличение угла ретроверсии плечевой кости
В норме этот угол составляет 300. Уменьшение угла до 200 способствует нестабильности сустава (E.Codman, цит. по [5]). Поворот плечевой кости обусловлен действием прикрепляющихся к ней мышц, он может изменяться в процессе роста и развития организма. Поэтому и стабильность сустава может изменяться в процессе роста [27]
Недоразвитие одного из костных элементов сустава, приводящее к дисконгруэнтности суставных поверхностей
Выделяют 3 основных варианта соотношения размеров и формы головки плеча и суставного отростка лопатки: головка плечевой кости меньше, чем суставная поверхность лопатки; головка полностью совпадает по размеру с суставной поверхностью лопатки; головка больше суставной поверхности лопатки. При первом и третьем анатомических вариантах стабильность сустава уменьшается, а при втором варианте нормальная [28]. Кроме качественных изменений сустава для оценки дисплазии применяются количественные методы. Описаны следующие изменения костных элементов плечевого сустава, которые встречаются при декомпенсированной форме нестабильности сустава [13]: 1) увеличение угла суставного отростка лопатки больше 150° (норма 140°);2) уменьшение протяженности суставной поверхности лопатки до 30 мм (норма 40-42 мм); 3) уменьшение размера головки плеча до 25-26 мм (норма 30 мм)
Особенности строения передневерхней части суставной губы
Известны 3 основных варианта строения передневерхней части суставной губы [29]: отверстие под губой; прикрепление плечелопаточной связки по краям отверстия; отсутствие хряща в передневерхней части суставной губы. Эти изменения предрасполагают к увеличению амплитуды внутренней ротации плеча, что способствует повреждению плечелопаточных связок и передневерхней части суставной губы [29]
Дисплазия коракоакромиальной связки
Выделяются 3 основных типа коракоакромиальной связки: квадратная, широкая и U-образная. Широкая и U-образная типы связок предрасполагают к развитию импинджмент-синдрома в относительно молодом возрасте до появления дегенеративных изменений в суставе [30]
Дисплазия средней гленоплечевой связки
Встречается при общей ГМ в виде недоразвития связки, что способствует смещению плечевой кости вперед [9]
Увеличение объема капсулы сустава
Наблюдается как при передней, так и при многоплоскостной нестабильности на фоне гиперэластичности связок [9]
Кроме механической, капсулярно-связочный аппарат обеспечивает нейроинформационную функцию благодаря наличию проприорецепторов. В капсуле плечевого сустава существует диспропорция между различными типами механорецепторов. Телец Руффини, которые функционируют как ограничители крайнего положения сегментов, оказывается меньше, чем телец Пачини, которые имеют низкий порог возбудимости, быстро реагируют и адаптируются к изменению положения элементов сустава. Механорецепторы обеспечивают информацию о положении элементов сустава, которая необходима для сокращения мышц ротаторной манжеты. При движениях в суставе происходит раздражение проприорецепторов, что вызывает сокращение соответствующих мышц, которые стабилизируют сустав.
Проявления нестабильности
Независимо от этиологии, степени выраженности, плоскости смещения, компенсаторной реакции нестабильность плечевого сустава имеет ряд характерных проявлений. Больной с нестабильностью плечевого сустава жалуется на ощущение дискомфорта и смещения при определенном положении плеча, а также на щелканье и боль в суставе. При нестабильности может произойти подвывих в суставе, который носит моментальный характер. При этом головка плеча соскальзывает кпереди относительно суставного отростка лопатки, а затем самостоятельно возвращается на прежнее место [6]. Для подвывиха характерны отсутствие четкой симптоматики и стертость клинической картины. При нестабильности смещение плеча может наступить при неадекватно малом физическом воздействии. При нестабильности сустава отмечается характерное поведение больного. Оно заключается в повышенной осторожности и скованности при движениях. Больной с нестабильным плечевым суставом тщательно продумывает свою пластику. Он избегает резкого отведения плеча, движений с большой амплитудой, энергичных контактных взаимодействий руками, размашистых рукопожатий, толкания двери и т.п. При взгляде на больного с нестабильностью плечевого сустава заметны общее напряжение плечевого пояса и прижатие плеча к грудной клетке.
При пассивных движениях плеча следует обращать внимание на ощущения больного. Для нестабильности плечевого сустава характерно опасение больного в отношении определенного положения руки, в котором может наступить подвывих. Беспокойство выражается в виде напряжения мышц плечевого пояса и сопротивления движениям. Положительная "проба на опасение" свидетельствует о возможности наступления вывиха или подвывиха [7]. При активных движениях в плечевом суставе нестабильность проявляется в виде бесконтрольного смещения плеча, проявляющегося неприятными ощущениями. Больной может также жаловаться на отсутствие ощущения движения плеча и дискомфорт при определенном положении плеча [8].
На практике применяется ряд тестов, которые позволяют выявить нестабильность плечевого сустава. При пассивных движениях плечо считается нестабильным, если в ходе тракции руки по оси можно легко выявить подвывих в переднем или заднем направлении [9].
Тест на вертикальную стабильность проводится в положении пациента сидя с фиксированной лопаткой. Осуществляют тракцию за руку по оси. Смещение головки плеча книзу определяется в случае появления углубления в субакромиальной области более 1-2 см.
Тест на горизонтальную стабильность проводится в положении пациента лежа на спине. Рука располагается в нейтральном положении, головка плеча центрируется за счет тракции по оси. Производится смещение головки плеча вперед и назад. Степень смещения головки оценивается по трехбальной шкале [6]. Тест на возможность подвывиха осуществляется в положении пациента лежа на спине. Рука отведится на 90° в положении максимальной наружной ротации. Во время ротации у больного возникают жалобы на чувство смещения в суставе и боль. Возможность смещения головки плеча вперед и назад свидетельствует о нестабильности сустава.
Классификация нестабильности
Процесс, приводящий к нарушению стабильности плечевого сустава, является многокомпонентным, что создает трудности в диагностике и лечении. Существует несколько классификаций нестабильности плечевого сустава.
Классификация нестабильности в зависимости от плоскости смещения
1. Горизонтальная
2. Вертикальная
3. Смешанная (горизонтальная + вертикальная)
Классификация многоплоскостной нестабильности [10]
1. Нестабильность при гиперэластичности связок при врожденной неполноценности соединительной ткани (синдром Марфана, Эллерса-Данло)
2. Многоплоскостная бессимптомная передняя и нижняя нестабильность
3. Многоплоскостная задняя и нижняя нестабильность
4. Многоплоскостная передняя и задняя нестабильность
Классификация нестабильности плечелопаточного сустава [9]
А - статическая нестабильность
А1 - статический верхний вывих
А2 -статический передневерхний подвывих
А3 - статический задний подвывих
А4 - статический нижний подвывих
В - динамическая нестабильность
В1 - хронический подвывих
В2 - одноплоскостная нестабильность
без гиперэластичности
В3 - одноплоскостная нестабильность
с гиперэластичностью
В3.1 - передняя нестабильность
с гиперэластичностью
В4 - многоплоскостная нестабильность
без гиперэластичности
В5 - многоплоскостная нестабильность
с гиперэластичностью
В6 - одно- и многоплоскостная нестабильность
с самостоятельным вправлением плеча
С - самопроизвольный вывих
Клиническим показателем нестабильности является степень смещения (трансляции) головки плеча в суставе. Степень смещения зависит от действия многих факторов, в частности от физической активности и нагрузок на сустав. По мнению J.Tibone и соавт. [8], трансляция в суставе оказывается повышенной у молодых людей, которые активно занимаются плаваньем. По мнению C.Geber и соавт. [9], величина трансляции в суставе сама по себе не является показателем нестабильности сустава, так как и у здоровых людей, и у пациентов с нестабильностью имеется большой разброс величин трансляции.
В клинической практике также применяется несколько классификаций степени трансляции плеча (смещений головки плеча во впадине лопатки в ответ на прямое внешнее воздействие).
Степень трансляции плеча по Хокинсу [11]
Степень 0 - отсутствие смещения.
Степень 1 - легкая. Головка плеча смещается на 1 см вперед в пределах суставной впадины.
Степень 2 - средняя. Головка смещается от 1 до 2 см, но не выходит за край суставной впадины.
Степень 3 - тяжелая. Головка смещается за край суставной впадины больше 2 см и возвращается на место после прекращения действия силы.
У одного и того же человека при отсутствии боли разница в трансляции в левом и правом плечевом суставах может превышать 11 мм. По данным J.Tibone [8], разница в величине трансляции в левом и правом суставах превышает 3 мм у 84% здоровых людей.
Степень трансляции плеча по Линтнеру [12]
Степень 0 - отсутствие смещения.
Степень 1 - головка не смещается за край суставной впадины.
Степень 2 - головка смещается за край суставной впадины, но после прекращения действия внешней силы возвращается на прежнее место.
Степень 3 - головка остается в положении смещения после прекращения действия внешней силы.
У здорового человека разница в степени трансляции плеча в левом и правом суставах может составлять одну степень.
Нестабильность плечевого сустава - это длительно текущий патологический процесс, который приводит к изменениям во всей опорно-двигательной системе. В связи с этим выделяется ряд клинических форм нестабильности.
1. Компенсированная форма, при которой анатомия и функция сустава близки к норме.
2. Субкомпенсированная форма. Пациент жалуется на боль и ощущение щелчков в суставе. Определяются легкая атрофия мышц, передняя нестабильность, ограничение наружной ротации плеча и снижение силы.
3. Декомпенсированная форма. Пациент жалуется на щелчки, хруст и трение в суставе. Определяются атрофия более чем на 2 см, передняя нестабильность, снижение силы, отвисание руки [13].
Травматический вывих
Травматический вывих плеча развивается при падении на вытянутую руку. В этом положении плечевая кость оказывает избыточное давление на передневерхний отдел вращательной манжеты плечевого сустава. Это место подвергается растяжению или разрыву. На основании экспериментальных данных было установлено, что разрыв манжеты происходит при угле отведения до 66°, когда давление головки плечевой кости на акромиальный отросток достигает 21,5 кг [14].
Травматический вывих плеча составляет 60% всех вывихов суставов [15]. Тип вывиха определяется в зависимости от смещения головки плеча относительно суставной поверхности лопатки.
Классификация вывихов плеча [15]
1. Передние вывихи (составляют 75% от всех вывихов плеча):
а) подклювовидный
б) внутриклювовидный
в) подмыщелковый
2. Нижний вывих, подсуставной вывих
3. Задние вывихи:
а) подакромиальный
б) подостный
Частой травматизации плечевого сустава способствуют такие особенности его строения, как узкая зона конгруэнтности головки плеча и суставного отростка лопатки; преобладание размеров головки над размерами суставного отростка лопатки; преобладание размеров сумки сустава над размером костных элементов сустава; неодинаковая прочность капсулы сустава в разных отделах.
Вывих в плечевом суставе сопровождается рядом патологических изменений, которые можно выявить с помощью рентгенологического и ультразвукового исследования (УЗИ), а также магнитно-резонансной томографии (МРТ).
1. Смещение головки плеча диагностируется на стандартной рентгенограмме в переднезадней проекции.
2. Повреждение ротаторной манжеты плеча. При УЗИ определяется истончение манжеты. Полный разрыв манжеты в "свежих" случаях может маскироваться жидкостью в суставе.
3. Разрыв синовиального влагалища длинной головки двуглавой мышцы. При УЗИ обнаруживается нечеткая структура сухожилия с включением участков повышенной эхоплотности. При полном разрыве сухожилия определяется его дефект.
4. Повреждение хрящевой губы в сочетании с разрывом капсулы сустава. При УЗИ определяется уплощение в области губы с нечеткими границами.
5. Повреждение сухожилия подлопаточной мышцы. При УЗИ обнаруживается участок пониженной эхогенности в месте прикрепления сухожилия этой мышцы к плечевой кости. При наличии гематомы определяется ограниченная гипоэхогенная структура [5, 7].
6. Перелом большого бугорка плечевой кости. Определяется на рентгенограмме и при УЗИ [16].
7. Импрессионный перелом головки плеча. При УЗИ определяется вдавленный дефект в головке плечевой кости.
8. Повреждение Банкарта - нарушение целостности передненижнего участка капсулы сустава в месте нахождения нижней гленоплечевой связки (при УЗИ не определяется) [16, 17].
"Золотым стандартом" в исследовании плечевого сустава считается метод МРТ [18]. С помощью МРТ можно выявить состояние структур, которые повреждаются при травматическом вывихе. Особое внимание обращают на целостность коракоплечевой и верхней гленоплечевой связок, верхней губы [19], толщину ротаторной манжеты, положение сухожилия и место прикрепления длинной головки двуглавой мышцы, состояние клювовидного отростка и подакромиальной сумки, скопление жидкости [18]. При травматическом вывихе определяются укорочение, разрыв или полное отсутствие изображения связок сустава. Разрыв сухожилий вращающей манжеты характеризуется появлением очага высокой интенсивности (в режимах Т1 и Т2), а также изменением степени интенсивности сигнала вокруг сухожилия за счет отека. Острый и подострый гемартроз определяется в случае появления содержимого в нижних отделах сустава, подакромиальной и поддельтовидной сумках, характеризующегося сигналом средней интенсивности в режиме Т1 и сигналом высокой интенсивности в режиме Т2. Хронический гемартроз диагностируется при наличии в составе внутрисуставной жидкости участков неоднородной интенсивности. Сигнал от центральной части такого участка имеет высокую интенсивность в режимах Т1 и Т2 и окружен каймой низкой интенсивности [18, 20].
Посттравматическая нестабильность
Посттравматическая нестабильность плечевого сустава развивается после травматического вывиха плеча. У мужчин она встречается в 3 раза чаще, чем у женщин [21].
Посттравматическая нестабильность может быть как одноплоскостной, так и многоплоскостной. Чаще встречается одноплоскостная нестабильность, составляющая 60% всех случаев нестабильности плеча [9]. Многоплоскостная нестабильность характеризуется отсутствием устойчивости плеча во всех положениях. Для нее типична неустойчивость в переднем и нижнем направлениях. Такая нестабильность развивается после неоднократных вывихов и подвывихов [9].
После вывиха в результате комплексного нарушения анатомии и функции плечевого сустава формируется патологическое состояние, для которого характерно отсутствие стабильности плечевого сустава. Нестабильность может со временем прогрессировать.
Развитие посттравматической нестабильности может произойти в результате ятрогенных ошибок, допущенных при лечении травматического вывиха. К ним относятся грубая репозиция вывиха, недиагностированный переломовывих, уменьшение сроков реабилитации и ранняя интенсивная реабилитация. Но травматический вывих не обязательно приводит к развитию нестабильности сустава. К числу факторов, которые действуют после устранения вывиха и способствуют развитию посттравматической нестабильности, относятся:
1) снижение механической прочности капсулы сустава и ротаторной манжеты в результате растяжения или разрыва;
2) нарушение потока проприоцептивной информации от механорецепторов связок в центральной нервной системе, дефицит обратной связи [22];
3) нарушение заживления капсулы и периартикулярных тканей, образование рубцов, ослабление капсулы, облегчение ее растяжения;
4) прогрессивное ослабление мышц-стабилизаторов сустава [23].
Схема развития нарушения стабильности выглядит следующим образом. Первичным нарушением является повреждение капсульно-связочного аппарата сустава при вывихе или подвывихе. Вывих влечет за собой механическую нестабильность и дефицит проприоцепции. Механическая нестабильность ведет к нарушению движений в плечелопаточном сочленении, в результате чего капсула оказывается неспособной противостоять давлению головки плеча. Дефицит проприоцепции приводит к дисбалансу мышц ротаторной манжеты и длинной головки двуглавой мышцы, что усугубляет нарушение движений в плечелопаточном сочленении. Нарушение проприоцепции, которое ведет к снижению тонуса мышц и мышечной активности, развивается параллельно с нарушением механической прочности капсулы сустава и ротаторной манжеты. Нарушение заживления капсулы с образованием рубцов приводит к ее ослаблению и облегчает смещение костных сегментов в суставе. Неустойчивость в суставе предрасполагает к его легкой трвматизации и способствует повторным повреждениям. Повторные вывихи и подвывихи становятся хроническими. Образуется порочный круг, который ведет к дегенерации сустава.
Явления посттравматической нестабильности могут быть выявлены с помощью метода МРТ. При посттравматической нестабильности определяются дегенеративные изменения в связках (неровность контуров, истончение и укорочение клювовидно-акромиальной и клювовидно-ключичной связок), а также дегенерация суставной губы. По данным МРТ выделяют 3 стадии дегенеративных изменений в суставной губе [20]:
1-я стадия - точечный участок повышенной интенсивности;
2-я стадия - участок линейной формы высокой интенсивности, сообщающийся с суставной поверхностью лопатки;
3-я стадия - фрагментация и утолщение суставной губы.
При посттравматической нестабильности плечевого сустава ряд патологических изменений может быть выявлен с помощью УЗИ, при этом чувствительность этого метода достигает 100% [24]. Повреждения суставной губы определяется в 70% случаев. Разрыв ключично-акромиального сочленения определяется в том случае, если суставная щель увеличена более чем на 5 мм. Имеется возможность идентифицировать поперечный и продольный разрывы сухожилия двуглавой мышцы. При ультрасонографии имеется возможность выявить частичный разрыв ротаторной манжеты в виде дефекта в месте расположения сухожилий мышц.
Хроническая нестабильность приводит к частым повторным вывихам и подвывихам в плечевом суставе, что осложняется его дегенерацией, развитием плечелопаточного периартрита, деформирующего артроза и импинджмент-синдрома (синдрома соударения), которые являются причиной боли в суставе [19]. Импинджмент-синдром визуализируется с помощью УЗИ в виде ущемления сухожилия надостной мышцы. Застарелый разрыв ротаторной манжеты диагностируется в том случае, если величина дефекта ткани превышает 3 мм [24].
Диспластическая нестабильность
Диспластичсекая нестабильность развивается вследствие диспластических изменений костных и связочных структур плечевого сустава [25]. Самой частой причиной диспластической нестабильности является гиперэластичность связок сустава при гипермобильности суставов (ГМ) [26]. Провоцирующим моментом для развития данного вида нестабильности часто является травма сустава. Частота двусторонней диспластической нестабильности не зависит от пола. Нестабильность плечевого сустава может развиться на фоне нормальных связок в других суставах. При ГМ суставов частота поражений плечевых суставов колеблется от 4,2 до 6,7%. Нестабильность плечевого сустава и самопроизвольный вывих в детском и подростковом возрасте не имеют прямой связи с ГМ [21].
Признаки костной и мягкотканной дисплазии, а также аномалии плечевого сустава при привычном вывихе плеча встречаются в 27,7% случаев [3]. По данным J.Tibone и соавт. [8], у больных с привычным вывихом плеча в 55% случаев наблюдаются следующие признаки дисплазии костных и некостных образований: гипоплазия суставных концов; аномалии прикрепления капсулы и связок сустава (наиболее частая причина); аномалии строения суставной губы. Основные виды дисплазий плечевого сустава, предрасполгающие к развитию нестабильности, приведены в таблице.
Нестабильность плечевого сустава может развиваться в нескольких плоскостях [9, 31]. Число плоскостей, в которых происходит смещение головки плеча, не зависит от состояния связок. Как при нормальных, так и при гиперэластичных связках нестабильность сустава может быть и одноплоскостной, и многоплоскостной. Одноплоскостная нестабильность при гиперэластичности связок наблюдается в 30% случаев [9]. Нестабильность возникает после травматического вывиха плеча.
Чаще она проявляется при наружной ротации либо при отведении плеча или при его подъеме кпереди. Передняя нестабильность при гиперэластичности связана с дисплазией гленоплечевой связки. При повторных дислокациях в суставе растяжение капсулы происходит в одном направлении, а вывих плечевой кости наблюдается только в одной плоскости [9]. Одноплоскостная нестабильность определяется при УЗИ как трансляция плеча в переднезаднем направлении и в краниокаудальном направлении в пределах 15-12 мм [31].
При гиперэластичности связок многоплоскостная нестабильность развивается реже, чем одноплоскостная. В отличие от одноплоскостной нестабильности многоплоскостная нестабильность является патологическим состоянием. Многоплоскостная нестабильность обнаруживается начиная с детского и подросткового возраста. Она проявляется в виде двустороннего безболезненного вывиха. C.Geber и соавт. [9] назвали такой вывих "управляемым". Авторы считали, что, если подросток контролирует положение плеча в суставе, вывих не нуждается в иммобилизации или оперативном лечении, так как не осложняется вторичными дегенеративными изменениями сустава. Многоплоскостной нестабильности, по мнению G.Brown [21], соответствует клинический диагноз "синдром многоплоскостной гиперэластичности связок с нестабильностью". При многоплоскостной нестабильности обнаруживается увеличение размеров суставной капсулы, что вызвано первичной гиперэластичностью и вторичными травматическими изменениями [9]. Расширение суставной капсулы обнаруживается при артроскопии [32]. Для многоплоскостной нестабильности характерно нарушение проприоцепции, а также изменение плечелопаточного ритма. В литературе имеются разные данные в отношения частоты встречаемости многоплоскостной нестабильность у мужчин и женщин. По данным G.Brown [21], многоплоскостная нестабильность у мужчин и женщин встречается практически с одинаковой частотой, а по мнению C.Geber и соавт. [9], многоплоскостная нестабильность составляет не более 5% от всех случаев нестабильности плечевого сустава и чаще встречается у женщин, которые занимаются водными видами спорта. Основной жалобой больных является отсутствие контроля за положением плеча в суставе. Вывихи и подвывихи происходят от незначительных травм. При артроскопии отмечается увеличение размеров капсулы сустава. G.Brown [21] считал, что проблема многоплоскостной нестабильности актуальна для лиц, активно занимающихся физкультурой и спортом в возрасте до 35 лет, после чего число пациентов значительно снижается.
При диспластической нестабильности гиперэластичными могут быть как вся капсула, так и отдельные ее участки или связки. При дисплазии утрачивается фиксирующая способность капсулы и снижается порог сопротивляемости обычным физическим нагрузкам. Это приводит к тому, что неадекватная по величине травма может привести к вывиху или подвывиху сустава. У больного с диспластической нестабильностью обычные движения в виде ношения груза в руке, рукопожатия или держания за поручень могут оказаться чрезмерными и вызвать смещение и боль в суставе. Диспластическая нестабильность может быть компенсирована работой мышц. Частые подвывихи приводят к прогрессированию растяжения связок и атрофии мышц. При истощении компенсаторных возможностей дисплазия способствует прогрессированию нестабильности [15].
Гиперэластичность связок оказывает влияние на мышечно-суставное чувство. В основе стабильности лежит согласованная работа мышц, окружающих сустав и обеспечивающих устойчивое положение головки плеча. Нарушение проприоцепции приводит к несогласованности движений в суставе, в результате чего нарушается стабилизирующая функция мышц. Это приводит к утрате мышечного контроля над суставом. Рассогласованность работы мышц приводит к тому, что под действием доминирующих мышц может произойти смещение головки плеча вплоть до вывиха или подвывиха [17]. Нарушение проприоцепции происходит по мере развития дегенеративно-дистрофических изменений в суставе [18]. Дегенерация приводит к развитию импинджмент-синдрома, который сам по себе вызывает боль в суставе и нарушает его стабильность.
У лиц с диспластической нестабильностью не отмечается характерных признаков патологии при осмотре. Контуры плечевого сустава не изменены. При пальпации под ключично-акромиальным сочленением определяется круглая головка плеча. Пассивные движения возможны во всех направлениях. Движения безболезненны. Активные движения могут быть ограничены при отведении. Ограничение может носить временный характер. Во время отведения ощущается щелчок или глухой толчок в глубине сустава. Больной самостоятельно ограничивает движения. Во время качательных движений руки в суставе при ходьбе возникает ощущение разбалансированности движения головки плеча в суставе, которое носит непостоянный характер. G.Brown [21] выявлял нарушения плечелопаточного ритма при ходьбе таких пациентов. При передненижней нестабильности наблюдается дискинезия, при задненижней нестабильности определяется увеличение степени ретракции лопатки, при нижней нестабильности - опускание лопатки.
Лечение
Для лечения нестабильности плечевого сустава применяются следующие консервативные методы:
Курс нестероидных противовоспалительных препаратов
Блокада плечевого сплетения
Внутрисуставное введение стероидов
Комплекс лечебной физкультуры, который включает пассивные движения руки с помощью здоровой руки, упражнения на закрепление правильной осанки, упражнения на укрепление мышц ротаторной манжеты плеча, движения с сопротивлением, упражнения на укрепление лопаточной группы мышц и мышц плечевого пояса.
Заключение
Плечевой сустав представляет собой сложную систему, которая дает возможность движения руки в трех плоскостях. Стабильность сустава обеспечивается содружественным действием активных и пассивных стабилизаторов. Устойчивость сустава при движениях в границах средней части амплитуды обеспечивают мышцы, а при движениях максимальной амплитуды - связки. Степень смещения плеча в суставе подвержена большим индивидуальным и межиндивидуальным колебаниям. У одного и того же человека степень смещения элементов сустава слева и справа может быть различной. Существует две основные формы нестабильности сустава: посттравматическая и диспластическая. Посттравматическая нестабильность развивается после вывиха сустава. Диспластическая нестабильность возникает на фоне нарушений развития костных и мягкотканных компонентов плечевого сустава. Однако провоцирующим фактором возникновения диспластической нестабильности чаще всего является также травма. Нестабильность плечевого сустава как травматической, так и диспластической этиологии является многокомпонентным патологическим процессом. Сложности проблемы диагностики и лечения нестабильности плечевого сустава отражены в классификации патологии. Нестабильность может носить одноплоскостной и многоплоскостной характер. В основе нестабильности лежат нарушения механических свойств капсулы сустава, в результате чего изменяется положение плеча относительно лопатки. Для многоплоскостной нестабильности характерно нарушение проприоцепции, которое приводит к мышечному дисбалансу, что усугубляет нестабильность сустава. Нестабильность выявляется с помощью клинического, рентгенологического и артроскопического методов, а также методов УЗИ и МРТ.
Термин "нестабильность сустава" заменяет общеупотребимый диагноз "привычный вывих". Термин "вывих" означает смещение головки плеча за суставную поверхность. В условиях посттравматической неустойчивости и дисплазии сустава это понятие теряет определенность. Нестабильность представляет собой постоянно существующее анатомо-функциональное нарушение. Суть патологии заключается в том, что при растянутой капсуле сустава нарушаются произвольные и непроизвольные движения, предрасполагающие к вывиху. Понятие "нестабильность" является относительно более широким. Оно ориентирует врача не только на одномоментную репозицию вывиха, но на длительное целенаправленное лечение многокомпонентного заболевания.
Периартрит плечевого сустава
В.М. Иванов, доцент, кандидат медицинских наук
Российская медицинская академия последипломного обучения, Москва
Введение
Периартрит плечевого сустава впервые описан в 1872 г. S. Duplay. Меткий в то время термин "периартрит" в дальнейшем стал тормозом в изучении болевого синдрома в области плечевого сустава. Врач, вынося диагноз "плечелопаточный периартрит", освобождает себя от поисков клинических симптомов, позволяющих углубить и детализировать понимание сути патологического процесса в этой области. Под этим названием начали скрывать незнание причин боли, и диагноз "периартрит плечевого сустава" стал для многих врачей, по образному выражению J. Pender (1959), "мусорной корзиной".
Периартрит - это поражение различных параартикулярных структур, многообразное по этиологии и патогенезу. Периартрит развивается как самостоятельно, так и на фоне других болезней. Он становится причиной более чем 10% обращений к артрологу или ревматологу. Заболевание одинаково часто поражает мужчин и женщин, в основном в возрасте 40-65 лет.
Причины периартрита
Причины периартрита до конца не ясны. Это объясняется разнообразием его клинических вариантов. Факторами риска могут быть прямая и непрямая травма, хроническая микротравматизация структур сустава и периартикулярного аппарата с последующим формированием рефлекторной анталагической контрактуры. Нередко заболевание возникает после физических нагрузок, связанных с профессией или спортом, когда пациент длительно выполняет стереотипные движения в суставе.
Причиной его могут служить врожденные особенности строения сустава и связочно-мышечного аппарата - слабость коротких ротаторов и нарушение центровки головки кости в суставе.
Патогенез
В патогенезе периартрита сустава имеют значение дегенеративно-дистрофические и воспалительные процессы. Они часто сочетаются, потенцируя друг друга. В клетках соединительной ткани (фиброцитах, синовиоцитах и др.) в условиях хронического воспаления возобновляется синтез онтогенетически предшествующих типов коллагена. К растворимым фракциям коллагена начинают вырабатываться антитела, которые ослабляют механическую прочность капсулы, вызывают ее ретракцию при адгезивном капсулите. В основе периартрита сустава лежат и другие, до конца еще не изученные механизмы: инфекционные, метаболические, нейротрофические и иммунные.
Отмечена связь между поражением внутренних органов и периартрита сустава. Частая временная связь возникновения периартрита с острым нарушением мозгового кровообращения позволила Общеевропейскому согласительному совещанию по ведению больных с инсультом (Хельсингборг, Швеция, 1995 г.) признать синдром "замороженного плеча" одним из ключевых осложнений инсульта. Развитие болевого синдрома в ранние сроки после инсульта на фоне спастичности и/или гипотонии мышц является фактором риска синдрома "болевого плеча" с возможным последующим развитием "замороженного плеча", как правило, сочетающимся с синдромом "скованности лопатки" и мышечно-сухожильной контрактурой мышц плечевого пояса и аддукторов плеча на стороне пареза. В развитии периартрита плечевого сустава могут играть определенную роль инфаркт миокарда, поражения легких и плевры, патология желчного пузыря и другие заболевания внутренних органов.
Клиническая картина
Чтобы уточнить характер поражений при периартрите плечевого сустава, используют различные подходы. Пальпаторное определение "рисунка боли" по И.И. Русецкому с поиском максимально болезненных точек - "вершин болевого рисунка" позволяет успешно дифференцировать некоторые нозологические формы, входящие в группу периартрита плечевого сустава.
Наиболее часто при периартрите плечевого сустава встречается болезненное заведение кисти за спину. В этом случае особенно важна пальпация области малого бугорка плечевой кости с прикрепленным к нему сухожилием подлопаточной мышцы. Наличие болезненности в данной области не только уточняет диагноз поражения переднего отдела вращающей манжеты плеча, но и способствует нахождению точек для локальной инъекционной терапии с хорошими результатами.
Определение болезненности заднего отдела вращающей манжеты плеча, а также большого бугорка плечевой кости при положении кисти больной руки на противоположном плече также способствует установлению топического диагноза.
В диагностике периартрита плечевого сустава эффективна и широко применяется проба Dowborn, называемая также "симптомом болезненной дуги" или "симптомом столкновения". При дугообразном отведении руки вверх во фронтальной плоскости возникновение боли при подъеме руки на угол 60-120° позволяет сделать заключение о воспалении субакромиальной сумки (она ущемляется между акромионом и большим бугорком плечевой кости). Появление же боли при подъеме руки вверх на угол 160°-180° объясняется давлением плечевой кости на акромиально-ключичный сустав и предполагает его артроз. Поражение акромиально-ключичного сустава легко подтверждается рентгенологическим исследованием.
Сложен в диагностическом плане, а также в лечении и прогнозе ретрактильный капсулит. Он характеризуется изолированным поражением фиброзной части суставной капсулы, сопровождается избыточным ее утолщением, натяжением, стягиванием (ретракцией) с уменьшением объема полости сустава. Синовиальная оболочка при этом не изменена, воспалительный компонент не выражен. Уменьшение внутрисуставного пространства, потеря растяжимости капсулы и сглаживание ее физиологических заворотов устанавливаются при магнитно-резонансной томографии (МРТ), контрастной артрографии и артроскопии плечевого сустава. Заболевание, как правило, одностороннее, возникает чаще у женщин среднего возраста после перенесенных травм, переломов, альгодистрофий, периартритов, инфаркта миокарда.
Боль сопровождается ограничением как активных, так и пассивных движений в суставе во всех направлениях. Данное состояние укладывается в понятие "замороженное плечо". Прогноз в плане выздоровления плохой, но возможно уменьшение и исчезновение симптомов на фоне терапии преднизолоном (30-40 мг/сут. со снижением в течение 1 мес.) и миакальциком.
Некоторые авторы относят к периартриту плечевого сустава альгодистрофический синдром "плечо-кисть", описанный 1947 г. О. Steinbrocker. Заболевание характеризуется резкой каузалгией и выраженными вазомоторными и нейродистрофическими изменениями в кисте (диффузный холодный отек, цианоз, атрофия мышц, остеопороз) с исходом в стойкую сгибательную контрактуру пальцев.
Инструментальная диагностика
Рентгенологические находки при периартрите плечевого сустава обычно скудны и малоинформативны. На рентгенограммах плечевого сустава определяются остеопороз головки плечевой
кости, кистовидная перестройка костной ткани большого бугорка, периостит, калышфикаты в мягких тканях. Тем не менее, рентгенологическое исследование необходимо для исключения патологии самого плечевого сустава (артроза, артрита, травмы) и акромиально-ключичного сустава.
Ультразвуковое исследование (УЗИ) тканей плечевой области дает возможность дифференцировать перечисленные выше патологические состояния. Метод позволяет оценить особенности капсулы сустава:
- форму головки плечевой кости;
- состояние и структуру суставного хряща;
- присутствие жидкости в полости сустава и в параартикулярных сумках;
- наличие и характер остеофитов.
С помощью УЗИ возможна достоверная оценка состояния связочно-мышечного аппарата плечевого сустава. Метод позволяет выявить воспалительные и дегенеративные изменения сухожилий и мышц вращающей манжеты плеча, проявляющиеся при УЗИ нарушением их эхопрозрач-ности, отеком или, наоборот, истончением структур, полной или частичной прерывистостью контуров, наличием фиброза или кальцинатов.
МРТ и артроскопия. В сложных случаях позволяют уточнить диагноз магнит -резонансная томография и артроскопия. Эти методы обследования, наравне с УЗИ, особенно важны для точной оценки местоположения кальцинатов при дифференциальной диагностике кальцифицирующего бурсита с оссифицируюшими и кальцифицирующими миозитами и тендинозами мышц-ротаторов, Уточнение диагноза при этом необходимо для правильного выбора тактики лечения между инъекционной локальной терапией, ударноволновой терапией и оперативным лечением.
Течение процесса
Длительность течения периартрита плечевого сустава зависит от клинических вариантов: от нескольких недель с возможным самопроизвольным выздоровлением до хронического перманентного или рецидивирующего течения на протяжении многих лет с сомнительным прогнозом. Периартрит плечевого сустава может начинаться медленно и постепенно прогрессировать в течение 1-3 лет. С другой стороны, заболевание может быть быстро прогрессирующим с ранними нарушениями функции сустава, дистрофией сухожильно-связочного аппарата и гипотрофией мышц. Более длительное течение процесса может быть и причиной, и следствием частого двустороннего поражения плечевого сустава: одной из причин поражения второго сустава становится его механическая перегрузка при компенсаторном выполнении функций за оба сустава.
Для больных пожилого возраста характерны сглаженность и атипичность клинических проявлений периартрита плечевого сустава. Нарушение кровоснабжения периферических тканей при сердечной недостаточности, нейротрофические и двигательные расстройства на фоне дисциркуляторной энцефалопатии, старческая слабость, мышечная дистрофия, нарушения психики затрудняют распознавание суставной патологии. Прогрессирующий характер дегенеративно-дистрофических изменений суставов и параартикулярных тканей связан как со снижением и извращением процессов метаболизма, так и с недостаточностью кровоснабжения тканей из-за органического поражения сосудов (атеросклеротического, диабетического и др.).
Дифференциальный диагноз
Для уточнения диагноза периартрита плечевого сустава необходимо проводить определенный дифференциально-диагностический поиск.
Важно отличать периартрит плечевого сустава от поражения шейного отдела позвоночника. При вертеброгенных болевых синдромах шейного отдела в отличие от периартрита плечевого сустава боль распространяется по всей руке, включая кисть, сопровождаясь сенсорными и моторными нарушениями. Боль усиливается при движении и при перкуссии шейного отдела позвоночника. Компрессионная нейропатия (синдром апертуры грудной клетки, ущемление надлопаточного или подмышечного нервов) также характеризуется болью, которая иррадиирует в руку и сопровождается онемением, парестезией кисти.
Тромбоз ключичной артерии характеризуется сильными болями в течение недели с последующей стадией полной амиотрофии, когда рука висит плетью. Полное выздоровление наступает через 2-3 мес., когда нарастает мышечная масса, и возобновляются движения в руке.
Необходимо помнить о синдроме Зудека - пятнистом посттравматическом остеопорозе, при котором отмечаются отек, напряженность мягких тканей руки, изменение температуры и цвета кожных покровов. Кожа кисти истончена, глянцевита, впадины и складки ее сглажены. Движения ограничены и болезненны. Заболевание характеризуется гипер- или гипоалгезией и трофическими нарушениями в виде гипергидроза, гипертрихоза, гиперкератоза, уплотнения ладонного апоневроза.
Остеоартроз редко поражает собственно ПС (он обычно является "суставом исключения"), но акромиально-ключичные и грудино-ключичные суставы часто подвержены артрозу.
Двусторонним периартритом плечевого сустава может дебютировать ревматоидный артрит, для которого характерны слабость, потеря массы тела, лихорадка, утренняя скованность, множественное симметричное поражение суставов и специфические лабораторные данные.
У пожилых пациентов сходная с периартритом плечевого сустава симптоматика отмечается при ревматической полимиалгии и нередком ее сочетании с гигантоклеточным височным артериитом (болезнь Хортона). Для ревматической полимиалгии характерны слабость, лихорадка, похудание, болезненность при пальпации мышц плечевого и тазового поясов, возможны периферические артриты, увеличение СОЭ. На болезнь Хортона указывают головная боль, слабость, лихорадка, боль при пальпации височных областей (особенно утолщенных височных артерий), увеличение СОЭ. При отсутствии лечения височного артериита адекватными дозами глюкокортико стероидов поражение сосудов глаз может привести к потере зрения.
Обращает на себя внимание описание у лиц пожилого возраста плеча Милуоки (Milwaukee) - хондрокалциноза ПС, обусловленного отложением в суставной полости кристаллов пирофосфата кальция с последующим их фагоцитозом. Данному процессу сопутствует кальцификация мягких тканей. Заболевание характеризуется постепенным, в течение нескольких лет, развитием ограничения движений в ПС.
Опасен синдром Пенкоста, когда боли в ПС возникают из-за опухолевого поражения верхушки легкого или купола диафрагмы. Периартрит плечевого сустава при этом рассматривается как "симптом на отдалении" основного заболевания, требуя от врача особой настороженности и тщательного исследования внутренних органов.
Рентгенологическая диагностика изменений плечевого сустава.
А.В.Смирнов
ГУ Институт ревматологии РАМН, Москва
Боль в плечевом суставе является одной из наиболее частых причин, с которой пациенты обращаются к врачам различного профиля. Врачи должны отдифференцировать поражение самого плечевого сустава или периартикулярных мягких тканей и другие внесуставные поражения, вызывающие иррадиирующие боли в плечевом суставе. К таким заболеваниям можно отнести изменения органов грудной клетки, неврологические и сосудистые заболевания, метастатические поражения костей и мягких тканей. Плечевые суставы могут быть местами начальных проявлений многих системных воспалительных ревматических заболеваний.
Патологические изменения в плечевых суставах можно разделить на заболевания, поражающие костно-хрящевые структуры сустава, и на заболевания, которые проявляются изменениями в связках и периартикулярных мягких тканях. К наиболее частым заболеваниям плечевого сустава можно отнести системные воспалительные артриты, артрозы, асептические некрозы плечевых головок, септические артриты, подвывихи плечевых суставов. К заболеваниям, связанным с поражением периартикулярных мягких тканей, относят плечелопаточные периартриты (ПЛП), различные виды тендинитов, в том числе кальцифицированные тендиниты и бурситы, разрывы манжеты ротаторов плечевой кости, поражение акромиально-ключичного и клювовидно-ключичного сочленений.
Рентгенологическая диагностика ПЛП
Рентгенологическая диагностика ПЛП складывается из признаков поражения проксимального отдела плечевой кости и периартикулярных мягких тканей, окружающих плечевой сустав.
К рентгенологическим симптомам поражения плечевой кости относятся остеосклероз, неровность и/или нечеткость контура кости, деформация, остеофиты в местах прикрепления связок к большому бугорку (рис. 1). Локальный, в области большого бугорка, или околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани в области большого бугорка и плечевой головки могут дополнять общую картину поражения костей. Согласно данным Р.А.Зулкарнеева [1] остеопороз и кисты сочетаются у 75% больных ПЛП. Остеопороз участка кости, прилегающего к большому бугорку, относится к местным патологическим процессам, характеризующим локальные изменения в области большого бугорка. Околосуставной остеопороз плечевой головки или распространенный остеопороз плечевой кости и лопатки можно расценить как проявление системных изменений в скелете, связанных с ПЛП или с другими заболеваниями. К этим заболеваниям можно отнести остеохондроз шейного отдела позвоночника с признаками шейного радикулита и поражением вегетативной нервной системы и стойкое ограничение подвижности плечевого сустава - "замороженное плечо". Кистовидные просветления костной ткани могут быть различными по форме и размерам, со склеротическим ободком, отделяющим кисту от окружающих костных тканей. Кисты на фоне остеопороза определяются наиболее четко.
Вторым видом патологических изменений при ПЛП является отложение солей кальция в мягкие ткани плечевого сустава. Наиболее часто кальцификаты определяются в толще сухожилия надостной мышцы. На рентгенограмме при этом обызвествления будут видны рядом с большим бугорком или несколько выше его (рис. 2). При поражении сухожилия подостной мышцы тень кальцификата располагается несколько ниже большого бугорка, а если кнаружи от него, тогда можно говорить о поражении слизистой оболочки сумки плечевого сустава. Кроме этих основных мест, где определяются кальцификаты, соли кальция также откладываются в мышцах, в коракоакромиальной и коракоключичной связках. Cоли кальция чаще всего откладываются в толще сухожилий наружных ротаторов плеча. Кальцификаты способны мигрировать в толще мягких тканей плеча из сухожилий наружных ротаторов плеча кнаружи, в сторону субакромиальной сумки или кнутри, в полость плечевого сустава. Характерным признаком является отсутствие параллелизма между клиническими симптомами и рентгенологической картиной ПЛП. Крупные кальцификаты в мягких тканях, выявляемые на рентгенограммах, могут протекать бессимптомно, в то время как небольшие и слабовыраженные кальцификаты протекают с выраженным болевым синдромом и резким ограничением подвижности в суставе. Кальцификация может быть двусторонней, при том что боли и ограничение движений определяются только в одном суставе. Кальцификаты в мягких тканях имеют разнообразную форму и размеры. Они могут быть в виде нечетких линейных теней или мелких округлых образований в области большого бугорка или достигать крупных размеров (до 3-4 см в длину и 1-2 см в ширину), с четкими, ровными или неровными контурами, гомогенной структуры и высокой плотности, сопоставимой с плотностью кортикальной кости. Часто отложения кальция не представляют собой гомогенную массу, где сочетаются как участки повышенной, так и пониженной плотности.
Рис. 1. Больная Я., 68 лет. Диагноз: плечелопаточный периатрит. Множественные остеофиты в месте прикрепления связок к большому бугорку плечевой кости. Кальцификат в мягких тканях линейной формы под акромиальным отростком лопатки. Линейный кальцификат ниже суставного отростка лопатки. Крупное кистовидное просветление в области большого бугорка. Остеофиты на краях суставных поверхностей в акромиально-ключичном сочленении.
Рис. 2. Больная П., 45 лет. Диагноз: плечелопаточный периартрит. "Каменный" бурсит. В мягких тканях над большим бугорком плечевой головки определяется овальной формы кальцификат гомогенной костной плотности.
Рис. 3. Больная В., 31 год. Диагноз:ревматоидный артрит. Резко сужена щель сустава. Множественные кисты в плечевой головке. Эрозии суставных поверхностей. Субхондральный остеосклероз. Подвывих плечевой кости кверху. Остеофиты на краях суставных поверхностей.
Рис. 4. Та же больная, что и на рис. 3. Отрицательная динамика рентгенологических изменений через 9 мес.
Рис. 5. Больная К., 23 года. Диагноз: системная красная волчанка. Асептический некроз левой плечевой головки. Щель плечевого сустава не сужена. Уплощение и неровность контура суставной поверхности, уменьшение в объеме плечевой головки. Выраженный субхондральный остеосклероз. Кальцификаты в мягких тканях. Остеофиты на краях суставных поверхностей.
Рис. 6. Больная Н., 38 лет. Диагноз: системная красная волчанка. Асептический некроз левой плечевой головки. Щель плечевого сустава не сужена. Суставная поверхность плечевой головки неровная. Деформация плечевой головки. Субхондральный остеосклероз. Кистовидная перестройка костной структуры. Кальцификаты в мягких тканях под акромиальным отростком лопатки.
При описании рентгенограмм плечевых суставов у больных с ПЛП обращают в основном внимание на костные изменения в области большого бугорка и часто не замечают патологических изменений в области вершины акромиального отростка лопатки, по нижней поверхности которого можно увидеть аналогичные бугорковым поражения кости: остеосклероз, неровность поверхности кости, остеофиты. Предлагается рассматривать эти изменения как единое целое при ПЛП и пользоваться терминами "акромиобугорковый артроз" или "артроз субакромиального сустава" [2].
Рентгенологические проявления ПЛП часто сочетаются с признаками деформирующего артроза акромиально-ключичного сочленения, основными симптомами которого являются сужение суставной щели, остеофиты на краях суставных поверхностей, неровность суставных поверхностей и субхондральный остеосклероз. В области верхнего или нижнего края суставной щели могут быть обнаружены небольшие кальцинаты в мягких тканях.
В комплекс рентгенологического обследования при ПЛП необходимо включать рентгенографию шейного отдела позвоночника в двух стандартных проекциях. Остеохондроз шейного отдела позвоночника часто сочетается с ПЛП, но не менее часто обнаруживаются и иррадиирующие боли в плечевом суставе при развитии шейного плексита. Отсутствие рентгенологических изменений при болях в плечевых суставах является прямым показанием к обследованию шейного отдела позвоночника.
При стандартной рентгенографии плечевых суставов в прямой проекции можно не обнаружить известковых теней в мягких тканях, так как кальцификаты могут быть расположены позади большого бугорка. В этом случае необходимо производить многопроекционное исследование сустава в положении внутренней и наружной ротации плечевого сустава. При "замороженном плече" можно менять положение рентгеновской трубки относительно плечевого сустава. В наиболее сложных случаях ПЛП необходимо расширять методы диагностики, включая компьютерную томографию и магнитно-резонансную томографию области плечевого сустава.
Рентгенологическая диагностика артрита плечевого сустава
Артрит плечевого сустава достаточно часто обнаруживается у больных с ревматическими заболеваниями.
Наиболее часто артрит плечевого сустава развивается у больных с ревматоидным артритом (РА). На обзорной рентгенограмме плечевого сустава в начале заболевания определяется околосуставной остеопороз, единичные или множественные кистовидные просветления костной ткани, расположенные в субхондральном отделе плечевой головки и плечевого отростка лопатки или в центральных отделах плечевой головки (рис. 3). Кистовидные просветления могут чередоваться с участками остеосклероза. На более поздних стадиях артрита плечевого сустава прогрессирующая деструкция суставного хряща плечевой головки и суставного отростка лопатки приводит к распространенному и выраженному сужению суставной щели (рис. 4). Эта стадия артрита сочетается с формированием крупных кистовидных просветлений костной ткани и появлением небольшого субхондрального остеосклероза на сочленяющихся суставных поверхностях костей. Эрозии суставных поверхностей могут быть единичными или множественными, распространяющиеся на всем протяжении суставных поверхностей плечевой головки и суставной поверхности плечевого отростка лопатки. Типичным для РА является крупная эрозия в области верхнего края суставной поверхности плечевой головки на границе с большим бугорком, которая может быть причиной перелома с передним смещением плечевой кости. Дальнейшая деструкция костей и суставных поверхностей плечевого сустава приводит к расширению и углублению существующих эрозий и появлению новых эрозий на значительном протяжении поверхности костей. На этом фоне появляются выраженные деформации костей с подвывихами и вывихами плечевых головок.
Артрит плечевого сустава протекает без формирования выраженных остеосклеротических изменений в области сочленяющихся суставных поверхностей и без образования крупных остеофитов на краях суставных поверхностей. Небольшие остеофиты на краях суставов выявляются у больных с длительно протекающим артритом плечевых суставов и указывают на развитие в этом суставе вторичного остеоартроза.
РА плечевого сустава часто сочетается с поражением периартикулярных мягких тканей. К ним можно отнести подакромиальный бурсит, тендиниты и разрывы манжеты ротаторов плечевой кости. Атрофия манжеты ротаторов плеча или их разрывы - часто выявляемые изменения при длительно протекающем РА вследствие поражения паннусом связочного аппарата плечевых суставов. Эти изменения на рентгенограммах проявляются значительным смещением плечевой головки относительно суставного отростка лопатки, сужением пространства между верхней частью плечевой головки и нижней частью акромиального отростка лопатки, остеосклерозом и формированием кист. Данные рентгенологические изменения также могут быть обнаружены и у больных с другими воспалительными и невоспалительными заболеваниями, но комбинация переднего подвывиха плечевой головки по отношению к суставному отростку лопатки и диффузного сужения суставной щели плечевого сустава является типичной для РА. В отдельных случаях РА плечевого сустава могут формироваться одна синовиальная киста или более в окружающих мягких тканях, которые лучше диагностируются при ультразвуковом исследовании сустава или магнитно-резонансной томографии
Наряду с поражением плечевого сустава можно выявить артрит в акромиально-ключичном сочленении, рентгенологические изменения в котором будут сходными с изменениями в плечевом суставе, при этом изменения в этих суставах взаимосвязаны. При РА в акромиально-ключичных сочленениях могут быть обнаружены как односторонние, так и двусторонние изменения. Утолщение мягких тканей в переднем отделе сустава, околосуставной остеопороз и эрозии суставных поверхностей, которые вначале появляются в области суставной поверхности ключицы, являются ранними симптомами артрита. В дальнейшем могут появляться крупные эрозии суставной поверхности ключицы и менее часто в акромиальном отростке лопатки. Эрозированная поверхность ключицы имеет неровные контуры и может быть равномерно суженной в области суставного конца. Суставная поверхность акромиального отростка чаще подвержена остеолитическим изменениям костей. По нижнему краю акромиального отростка лопатки могут выявляться периоститы и неровность костного контура, что является влиянием воспаленной синовиальной оболочки в субакромиальной (субдельтовидной) слизистой оболочке сумки. Изменения синовиальной оболочки в суставах и их заворотах могут быть выявлены при МРТ и артрографии плечевого сустава. Артрит в акромиально-ключичном сочленении может сопровождаться разрывом связок, капсулы и подвывихом в суставе, суставная щель при этом расширяется.
При РА эрозии могут быть обнаружены вдоль нижней поверхности дистальной части ключицы. Обычно эти изменения выявляются на 2-4 см от суставной поверхности ключицы и связаны с изменениями в области клювовидного отростка лопатки.
Плечевой сустав является вторым по значимости периферическим суставом, наиболее часто вовлекающимся в патологический процесс при анкилозирующем спондилоартрите (АС) [3]. Двустороннее поражение плечевых суставов также относится к частым проявлениям АС. Основными рентгенологическими симптомами артрита плечевого сустава при АС являются пороз костей, сужение суставной щели, эрозии суставных поверхностей сочленяющихся костей, разрывы манжеты ротаторов плеча. Множественные деструктивные изменения суставной поверхности плечевой головки, особенно в верхненаружном отделе в сочетании с периартикулярными изменениями и небольшим подвывихом плечевой кости кверху приводят к появлению симптома "топорика" проксимального отдела плечевой кости. Атрофия или разрыв манжеты ротаторов плеча приводят к подвывихам плечевых костей кверху.
Поражения акромиально-ключичных сочленений при болезни Бехтерева (ББ) чаще двусторонние и сходны по своим патологическим проявления с изменениями при РА. При ББ может быть обнаружена резорбция дистального конца ключицы. Поражение клювовидно-ключичного сустава связано с энтезопатией в месте прикрепления связки, воспалением в синовиальной сумке или поражением самого сустава. Отличительным свойством рентгенологических изменений при ББ является сочетание эрозивных и пролиферативных изменений в суставах и местах прикрепления связок, что дает возможность проведения дифференциального диагноза с другими воспалительными и невоспалительными заболеваниями и постановки правильного диагноза.
Рентгенологическая диагностика артроза плечевого сустава
Плечевой сустав не относится к типичным для развития первичного остеоартроза (ОА) суставам. Наличие рентгенологических симптомов артроза в суставе указывает на вторичный характер изменений, которые являются следствием в первую очередь травматических повреждений как в костно-хрящевой части сустава, так и при поражениях периартикулярных мягких тканей (микротравматизация тканей при длительной тяжелой физической нагрузке на сустав, некоторых профессиональных заболеваниях, спортивной травме, при задних подвывихах плечевой кости), после хирургических вмешательств, а также воспалительных и невоспалительных изменений в плечевом суставе. К последним можно отнести РА, ББ, группу микрокристаллических артритов, охроноз, дисплазию костей плечевого сустава, изменения при отдельных неврологических и гематологических заболеваниях. К основным рентгенологическим симптомам ОА относятся остеофиты на краях суставных поверхностей, незначительное сужение суставной щели, единичные кистовидные просветления костной ткани со склеротическим ободком, в разной степени выраженности остеосклерозом субхондрального отдела костей. Истончение суставного хряща в первую очередь происходит в центральном отделе плечевой головки, в месте наибольшего соприкосновения с суставной поверхностью лопатки. Кистовидные просветления костной ткани обнаруживаются в субхондральном отделе сочленяющихся поверхностей костей. Краевые остеофиты чаще выявляются на нижнем крае суставной поверхности плечевой головки. Внутрисуставные включения для ОА плечевых суставов не характерны. Дегенеративные изменения в плечевом суставе могут быть связаны с подакромиальной "шпорой" или остеофитом.
ОА плечевых суставов развивается при разрыве манжеты ротаторов плеча. Основными рентгенологическими симптомами являются смещение плечевой головки кверху относительно суставной поверхности суставного отростка лопатки, при этом уменьшается расстояние между плечевой головкой и акромиальным отростком лопатки, развиваются остеосклероз и кистовидные просветления костной ткани сочленяющихся поверхностей костей.
ОА акромиально-ключичного сустава наиболее часто обнаруживаются у людей пожилого возраста и могут быть причиной неясных болей в плече. Рентгенологические изменения характеризуются сужением суставной щели, уплотнением костной ткани в субхондральном отделе костей, формированием остеофитов на краях суставных поверхностей ключицы и акромиального отростка лопатки. Также могут выявляться гипертрофия костей, смещение книзу акромиального конца лопатки, костные пролиферации на верхнем крае акромиона, вовлечение в патологический процесс связок, окружающих акромиально-ключичный сустав.
Рентгенологическая диагностика асептического некроза (остеонекроза) плечевой головки
Остеонекроз в основном развивается в плечевой головке и является следствием различных заболеваний.
Наиболее частой причиной асептического некроза (АН) плечевой головки является аваскулярный некроз кости вследствие перелома в области анатомической шейки плечевой головки [4]. Перелом плечевой кости в этой зоне разрывает внутрикостные сосуды и сосуды капсулы плечевого сустава, которые питают плечевую головку, что и является причиной развития АН.
Другой причиной АН является терапия глюкокортикоидными гормонами (ГК), которые длительно и в больших дозах принимаются больными системной красной волчанкой, дерматомиозитом и некоторыми другими заболеваниями. Механизм развития АН на фоне приема ГК до настоящего времени остается до конца не изученным. При этом рассматриваются гипотезы, касающиеся взаимосвязи АН с васкулитом, характерным для многих ревматических заболеваний [5-7], а также с остеопорозом, сопровождающим хроническое воспаление и прием ГК, влекущим за собой микропереломы кости, что приводит к компрессии сосудов и нарушению микроциркуляции. Также обсуждается врожденная предрасположенность к развитию остеонекроза у этой группы больных. В отдельных случаях АН появляется рано, в самом начале приема ГК, хотя симптомы заболевания могут проявляться в более отдаленные периоды болезни. Патогенез АН на фоне приема ГК, по данным R.Ficat и J.Arect [8], объясняется повышенным содержанием свободных жирных кислот, которые тромбируют внутрикостные сосуды на фоне системного васкулита, связанного с основным заболеванием. Закупорка питающих сосудов поднимает внутрикостное давление в плечевой головке, приводит вначале к ишемии участка кости и в дальнейшем к АН плечевой головки.
Стадиями АН являются резорбция, секвестрация, репарация, склерозирование и ремоделирование плечевой головки.
В начальной стадии АН рентгенологические изменения в костной ткани могут отсутствовать, поэтому для ранней диагностики патологических изменений необходимо применение МРТ. При наличии в анамнезе факторов риска развития АН (например, травмы), своевременно выявленные симптомы АН способствуют более раннему началу проведения лечебных мероприятий, направленных на устранение причин, и выбору правильной тактики лечения больных.
Начальными рентгенологическими проявлениями АН плечевой головки на стадии резорбции костной ткани следует считать повышение рентгенопрозрачности и разрежение трабекулярной костной структуры в субхондральном отделе кости с формированием либо линейной зоны просветления костной ткани, идущей вдоль суставной поверхности плечевой головки, либо это могут быть участок кистовидного просветления костной ткани или множественные мелкие кисты, чередующиеся с небольшими зонами уплотнения костной ткани округлой или линейной формы, так же как и в первом случае, расположенными субхондрально. В этой стадии заболевания плечевая головка может сохранять свою округлую, шаровидную форму, четкие, ровные контуры суставной поверхности и нормальную ширину суставной щели.
В стадии секвестрации в зоне АН на рентгенограмме плечевого сустава четко визуализируются некротический участок кости и зона сохранившейся здоровой костной ткани. Участок некроза определяется в виде округлой, овальной или неправильной формы плотной тени. Она часто локализуется в центральном отделе плечевой головки. Очаг некроза может быть окружен линейной зоной просветления. В основании зоны некроза обнаруживается участок остеосклероза, являющийся компенсаторной реакцией кости, отграничивающей зону поражения от здоровой кости [9]. Суставная щель на этой стадии заболевания может быть расширена в наибольшей степени над областью некроза. Суставная поверхность плечевой головки теряет свои правильные округлые очертания, уплощается, плечевая головка в целом деформируется (рис. 5, 6).
В дальнейшем, по мере усиления рассасывания некротизированной костной ткани, начинают нарастать репаративные процессы со стороны здоровой костной ткани. Рентгенологические изменения этой стадии характеризуются появлением вторичного деформирующего артроза плечевого сустава в виде формирования остеофитов на краях суставных поверхностей плечевой головки и суставного отростка лопатки, сужением суставной щели на всем протяжении, нерастанием остеосклеротических изменений в плечевой головке, выраженных деформационных изменений костей, в отдельных случаях подвывиха плечевой кости кверху.
Стадии АН плечевой головки по своим рентгенологическим проявлениям схожи с изменениями, обнаруживаемыми при АН бедренной головки у больных с ревматическими заболеваниями. Рентгенологические стадии АН бедренных головок можно использовать при описании АН плечевых головок [10].
Компьютерная томография и МРТ
Стандартная компьютерная томография (КТ) или в комбинации с артрографией является одним из основных диагностических методов исследования для оценки мышечно-скелетной системы плечевого сустава. КТ является методом выбора при различных травматических повреждениях плечевого сустава, позволяет оценивать костные, хрящевые и мягкотканные постравматические изменения, определяет свободные тела в полости сустава M.Rafii и соавт. [11] сообщают о высокой точности (до 95%) в определении повреждений проксимального отдела плечевой кости, суставных поверхностей плечевой головки и суставного отростка лопатки. КТ также является уникальным методом диагностики при исследовании подвывихов, вывихов и для определения толщины манжеты ротаторов плечевой кости, что необходимо для решения относительно хирургического вмешательства на плечевом суставе.
МРТ является уникальным, позволяющим полностью визуализировать все структуры сустава, методом исследования, и включает оценку костных тканей и костного мозга, суставного хряща, менисков, синовиальной оболочки сустава и внутрисуставной жидкости, внутрисуставных связок, жировой ткани, капсулы сустава, периартикулярных мышц и связок.
МРТ используется для исследования структуры периартикулярных мягких тканей, чтобы диагностировать частичный или полный разрыв манжеты ротаторов плечевого сустава, синовит, повреждения суставного хряща и хрящевой суставной губы лопатки, а также при подвывихах или вывихах плечевой головки [12, 13]. При РА МРТ является более чувствительным диагностическим методом, чем прямая рентгенография плечевого сустава, в определении изменений в мягких тканях и костных изменений в плечевой головке и суставном отростке лопатки.
Спасибо за интересную статью. Просматриваю все такие темы, так как есть давние проблемы с суставами, ставят артроз плечевого и лучезапястного. Много перепробовала препаратов, теперь я колю уколы артрадол, врач назначил после терафлекса. Таблетки не пошли мне, артрадол вроде ничего переношу. Боль как-то сразу прошла, очень надеюсь на восстановление хрящей. Врач обнадеживает, что препарат хороший, будем надеяться.
МРТ. Нестабильность плечевого сустава
http://www.radsource.us/clinic/0406
http://www.radsource.us/clinic/0506
http://www.radsource.us/clinic/0909
МРТ. Патология вращательной манжеты плеча
http://www.radsource.us/clinic/1302
Продолжение.
Дислокации.
Дислокации
Продолжение.
Продолжение.
Продолжение.
Продолжение.
Травматические повреждения.плечевого сустава и костей плечевого пояса.
http://www.ajronline.org/doi/full/10.2214/AJR.12.9987?src=recsys
Ключично-акромиальное сочленение. Норма, варианты, патология.
http://www.ajronline.org/doi/full/10.2214/AJR.13.11460?src=recsys
Ключично-акромиальная травма.
http://www.ajronline.org/doi/full/10.2214/ajr.180.4.1801103?src=recsys
Гленогумеральная нестабильность.
http://radsource.us/posterior-glenohumeral-instability/
Рисунок 1:
Акромиальный апофизолиз
http://radsource.us/acromial-apophysiolysis/
Рисунок 1: