Бактериальный фактор
Апикальный периодонтит может протекать в острой форме (с яркими клиническими проявлениями) и в хронической форме (бессимптомно). Чаше всего встречается хронический вариант течения. При этом процесс носит отграниченный характер, при котором устанавливается равновесие между бактериями, способствующими развитию воспаления, и защитными силами организма. При этом особенностью протекания хронического процесса в данном случае является то, что бактериальные клетки, находящиеся в корневом канале и дентине корня, изолированы от действия защитных факторов тканями пародонта. Таким образом, микроорганизмы размножаются в корневом канале, вызывая повреждение окружающих тканей, не подвергаясь воздействию иммунных факторов. Этим объясняется тот факт, что даже микроорганизмы с низкой вирулентностью могут вызывать и поддерживать хроническое воспаление в периапикальных тканях. Более того, развитие патологического процесса в периапикальных тканях проходит аналогично развитию воспаления в любых других органах, где существует несостоятельность защитных механизмов за счет образования гранулемы.
Роль микробного фактора в развитии апикальной гранулемы сложна и мате изучена. Некоторые бактерии оказывают прямое цитотоксическое действие на ткани за счет выделения протеолитических ферментов, цитотоксинов и гемолизина. Так, к примеру, Actinobacillus actinomycetemcomitans способны к выделению лейкотоксина, активного вещества, приводящего к гибели нейтрофилов и моноцитов, в том числе и макрофагов, а возможно, и лимфоцитов-супрессоров. Это приводит к несостоятельности механизмов элиминации и подавления развития бактериальной инфекции. A. actinomycetemcomitans также выделяют коллагеназу. сильные кислотные щелочные фосфатазы, фактор ингибирования фибробластов, липополисахариды и фактор резорбции костной ткани.
Porphyromonas gingivalis, а в некоторо;степени и другие виды Porphyromonai и Prevotella также обладают цитотоксическими свойствами. Они выделяют протеазы, кислотные и щелочные фосфатазы и другие ферменты, способствующие резорбции костной ткани, а также фактор ингибирования фибробластов и токсические агенты типа летучей смеси серы и т.п. Capnocytophaga обладают выраженной аминопептидазной активностью за счет выработки трипсиноподобного фермента и сильных кислотной и щелочной фосфатаз, приводящих к резорбции костной ткани, и фактора ингибирования фибробластов. Фактор ингибирования фибробластов также продуцируют Fusobacterium nucleatum. За исключением \. actinomycetemcomitans, все эндопатогенные микроорганизмы выделяют эндотоксины, оказывающие лишь слабое токсическое действие и, скорее всего, не, имеющие прямого цитотоксического эффекта.
Гибель клеток под действием бактериальных ферментов и токсинов приводит к образованию продуктов тканевого распада, вызывающих миграцию фагоцитов. Однако более важная роль в патогенезе апикального периодонтита отводится бактериальным антигенам, не всегда обладающим прямым цитотоксическим действием, но приводящим к запуску иммунных процессов с участием лимфоцитов и макрофагов. Бактериальные клетки обладают выраженным антигенным действием, поскольку растворимые компоненты микробных клеток, включающие клеточную стенку, липополисахариды и клеточные токсины, стгогулируют реакции специфического иммунитета.
Специфические иммунные реакции проявляются в активации Т- и В-лимфоцитов за счет взаимодействия микробных антигенов и антигенсвязываюших рецепторов. Примером подобной реакции является пролиферация Т-лимфоцитов с выделением медиаторов и продукция В-лимфоцитами антител.
Кроме того, в патогенезе апикального периодонтита участвуют реакции неспецифического иммунитета. Так, например, липополисахариды приводят к усилению пролиферации В-лимфоцитов и секреции антител различной специфичности. Более того, липополисахариды являются сильными стимуляторами макрофагов, способствуя выработке ими медиаторов резорбции костной ткани.
Миграция нейтрофилов в очаг воспаления усиливается за счет действия хемоатрактантов, выделяемых бактериальными клетками, а также в ответ на стимуляцию со стороны факторов системы комплимента, запускающейся в ответ на образование комплекса антиген—антитело. Таким образом, было выявлено, что комплексы антиген—антитело, находящиеся в корневом канате, приводят к резорбции костной ткани в периапикатьной области за счет выработки меляпсь ров миграции нейтрофилов. Это также подтверждает тот факт, что развитие апикальной гранулемы происходит медленно на отграниченном участке.
Апикальная гранулема
Патологическим фактором в развитии апикальной гранулемы может явиться как инфекционный агент, так и инородное тело. Однако возможность возникновения воспаления с образованием гранулемы только за счет проникновения инородных тел, например пломбировочного материала, в ткани пародонта не доказана, в связи с этим с клинической точки зрения все гранулемы следует считать инфекционными, т.е. имеющими бактериальную природу.
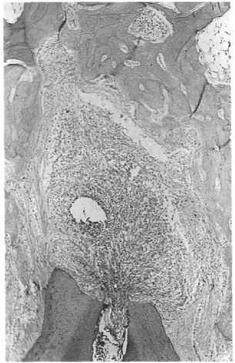
Таким образом, проявлением верхушечного периодонтита является образование грануляционной ткани в области верхушки корня зуба (рис. 2.6).
Рис. 2.6. Зуб обезьяны с апикальной гранулемой. Развитие апикальной гранулемы является ответной воспалительной реакцией опорно-удерживаюшего аппарата зуба, состоящего из цемента и дентина корня, периодонтальной связки и альвеолярной кости. Гранулема окружена фиброзной капсулой. Воспалительный процесс не выходит за пределы соединительнотканной капсулы.
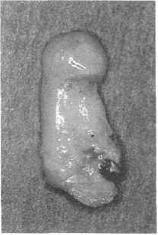
Рис. 2.7. Удаленный зуб с апикальной гранулемой. Обратите внимание на блестящую поверхность гранулемы, окруженной соединительнотканной капсулой.
При этом вокруг гранулемы формируется капсула из коллагеновых волокон, плотно соединяющаяся с поверхностью корня.
При удалении таких зубов гранулема обычно выходит вместе с зубом в виде мешковидного образования в области верхушки корня (рис. 2.7). Следует понимать, что апикальная гранулема является не первичным поражением костной ткани (остеитом), а воспалительным процессом, захватывающим весь опорноудерживаюший аппарат зуба, цемент корня (корневой дентин), периодонтальную связку и альвеолярную кость. Постепенное увеличение размеров гранулемы приводит к резорбции костной ткани и, в меньшей степени, резорбции верхушки корня.
Очевидно, что основным этиологическим фактором в формировании апикальной гранулемы является бактериальная инфекция. Также очевидно, что резорбция костной ткани является активным процессом, осуществляемым остеокластами. Однако вся патологическая цепочка от воздействия инфекционного агента до костной резорбции на сегодняшний день еще не изучена. Такие компоненты бактериальных клеток, как липополисахариды, сами по себе могут стимулировать остеокласты, однако эта стимуляция является недостаточно сильной.
Продукты метаболизма арахидоновой кислоты, в том числе простагландин Е, также участвуют в процессах воспалительной резорбции. Клетки-маркеры хронического воспаления, присутствующие в апикальной гранулеме в больших количествах, выделяют несколько типов сильных цитокинов, приводящих к резорбции кости. Они включают в себя макрофагеальный интерлейкин-1, фактор некроза опухолей и лимфоцитарный лимфотоксин.
Гистологически гранулема на 50% состоит из фибробластов, эндотелиальных клеток и капилляров, в то время как оставшиеся 50% приходятся на клетки воспаления. В основном клетки воспаления представлены макрофагами, Ти В-лимфоцитами, плазматическими клетками и нейтрофилами. Присутствие этих клеток обеспечивает протекание всех реакций иммунной защиты, включая реакцию гиперчувствительности замедленного типа и реакцию с образованием иммунных комплексов (IgM, IgG). Среди лимфоцитов большая часть приходится на Т-лимфоциты, количество которых значительно превышает число В-лимфоцитов, что свидетельствует о прогрессировании реакций специфического иммунитета. При хроническом течении процесса количество Т-хелперов и Т-супрессоров примерно одинаково. Однако в случае острого воспаления число Т-хелперов (CD4+ ) превышает число Т-супрессоров (CD8+ ) до момента стабилизации процесса, когда количество Т-супрессоров начинает увеличиваться. Это говорит о том, что определяющую роль в развитии апикальной гранулемы играют Т-хелперы, в то время как Т-супрессоры ослабляют иммунные реакции, приводящие к прекращению роста гранулемы. Стимуляция Т-хелперами костного лизиса возможна несколькими путями. Помимо активации В-лимфоцитов с выделением антител они вырабатывают лимфокины, фактор миграции-ингибирования макрофагов и интерферон, которые способствуют привлечению макрофагов в очаг воспаления. Макрофаги в свою очередь продуцируют интерлейкин-1, фактор некроза опухолей и простагландин Е2.
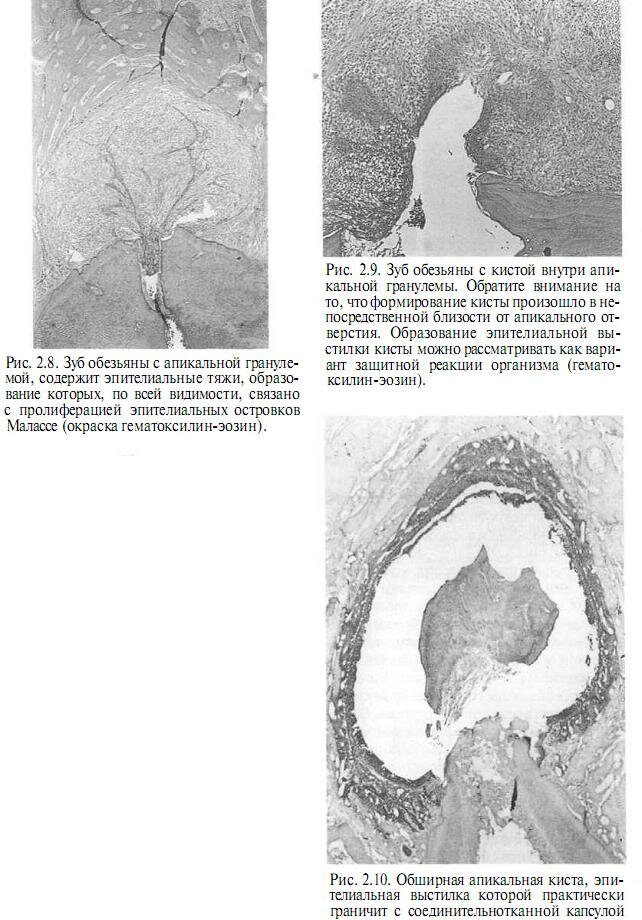
Иногда в области грануляционных тканей происходит клеточный рост эпителиальных островков Малассе с образованием в гранулеме эпителиальных тяжей и перегородок (рис. 2.8).
Апикальная киста
Согласно определению, кистой называется полость с эпителиальной выстилкой, заполненная жидкостью. Иногда развитие кист происходит внутри апикальных гранулем (рис. 2.9). В этом случае кисту называют апикальной, периапикальной или радикулярной, поскольку, подобно гранулеме, они прикреплены к верхушке корня зуба. Длительное присутствие в корневом канале сильных раздражителей может привести к прорыву грануляционной ткани и некрозу гранулемы. Прорыв обычно наблюдается непосредственно в зоне воздействия раздражителей, в области апикального отверстия. Как уж отмечалось выше, эпителиальные островки Малассе, заключенные в гранулеме, склонны к пролиферации.
После некроза грануляционных тканей пролиферация эпителия происходит по периферии зоны некроза. Таким образом, формируется замкнутая эпителиальная выстилка будущей кисты. После перерождения некротизированных тканей внутри гранулемы в жидкость образуется киста (см. рис. 2.9).
Пролиферацию эпителия и формирование эпителиальной выстилки кисты следует считать защитными процессами организма. Аналогичным образом происходит образование эпителиальной выстилки в области глубоких парадонтальных карманов. Сначала киста занимает лишь небольшой участок гранулемы в области апикального отверстия. Однако, поскольку эпителиальная выстилка обеспечивает изоляцию патологического очага, постоянное воздействие раздражающих факторов приводит к постепенному увеличению размеров кисты до тех пор, пока эпителиальная выстилка не будет граничить с фиброзной капсулой гранулемы (см. рис. 2.10). В результате дальнейшего роста, патологический очаг может достигать значительных размеров, занимая большую часть сегмента верхней или нижней челюсти (рис. 2.11).
Так же как и при образовании гранулемы, основным патогенетическим фактором в развитии кисты являются иммунные реакции. Это подтверждается наличием в эпителиальной выстилке иммунокомпетентных клеток, а также иммуноглобулинов в жидкости, заполняющей кисту. Изучению частоты развития кист на месте апикальных гранулем посвящены многочисленные исследования. Так, по различным данным вероятность их возникновения составляет от 6 до 43%. Однако эти данные не являются окончательными. При этом цифра 6% представляется более реальной.
Латеральный периодонтит и периодонтит в области бифуркации корней зуба
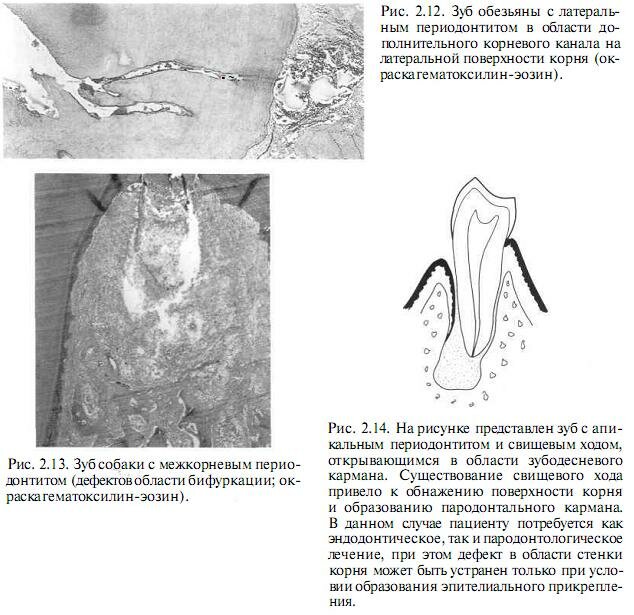
Как известно, дополнительные каналы могут открываться в периодонтальную щель на боковой поверхности корня или в зоне бифуркации многокорневых зубов (см. рис. 2.12, 2.13). В области отверстий этих каналов возможно развитие гранулематозного воспаления аналогично образованию апикальной гранулемы.
В связи с расположением очага воспаления на боковой поверхности корня или между корнями эти дефекты бывает сложно дифференцировать от маргинальных заболеваний пародонта и эндодонто-пародонтальных патологических процессов.
Лейф Тронстад
Клиническая эндодонтия

Симптомы: поначалу боль может носить самопроизвольный характер, что связано с тем, что накапливающийся в периодонте воспалительный экссудат локализован в замкнутом пространстве, и поэтому он сдавливает нервные окончания. Боль резко усиливается при накусывании на зуб.
Именно отек периодонта связан с жалобами пациентов на чувство удлинения причинного зуба, и его преждевременное смыкание с зубами антагонистами другой челюсти. Отек действительно приводит к тому, что причинный зуб немного вертикально выдвигается.
Может быть незначительный отек мягких тканей лица в проекции причинного зуба, но при его пальпации (прощупывании) он как правило безболезненен. Так как пульпа при развитии периодонтита, как правило, уже мертва, то зондирование кариозной полости обычно безболезненно. На ренгенограмме на этой стадии развития воспаления еще нет каких-либо изменений.
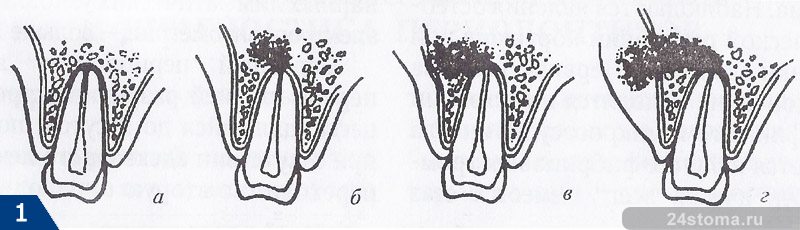
Симптомы:примерно через два дня серозная стадия воспаления переходит в гнойную. С этим связано значительное усиление симптоматики. Болевые ощущения принимают характер пульсирующих болей с редкими безболевыми промежутками.
В результате того, что гной расплавляет периодонт (связочный аппарат зуба) — зуб становится подвижным. Может возникнуть значительный отек мягких тканей лица. Десна в области причинного зуба, как правило, резко болезненна при надавливании. На рентгенограмме по прежнему каких-либо значимых изменений не наблюдается.
Принято выделять четыре последовательных стадии развития острого гнойного периодонтита:
В этой статье мы расскажем вам о том, что такое периодонтит зуба, чем он отличается от пульпита, а также вы узнаете о причинах возникновения периодонтита и тех симптомах, которые сопровождают это заболевание.
Чтобы понимать, что такое Периодонтит — необходимо понимать, что такое Периодонт зуба. Периодонт — это связочный аппарат зуба, при помощи которого зуб удерживается в альвеоле (костной ткани). Таким образом, периодонт соединяет поверхность корня зуба с костной тканью. Толщина периодонта составляет всего около 0,2 мм.
Периодонт, будучи связочным аппаратом зуба, выполняет следующие основные функции:
Таким образом, периодонтит — это не что иное, как воспаление тканей периодонта, сопровождающееся (в большинстве случаев) резорбцией костной ткани вокруг верхушек корней зубов (апексов). Такая локализация резорбции связана с тем, что инфекция чаще всего проникает в периодонт через отверстия корневых каналов в области верхушек корней зубов, именно в области них и развиваются при периодонтите самые серьезные изменения. Поэтому, это заболевание часто называют — апикальный периодонтит, т.е. периодонтит, локализованный в области апексов корней зуба.
Периодонтиты инфекционного происхождения возникают:
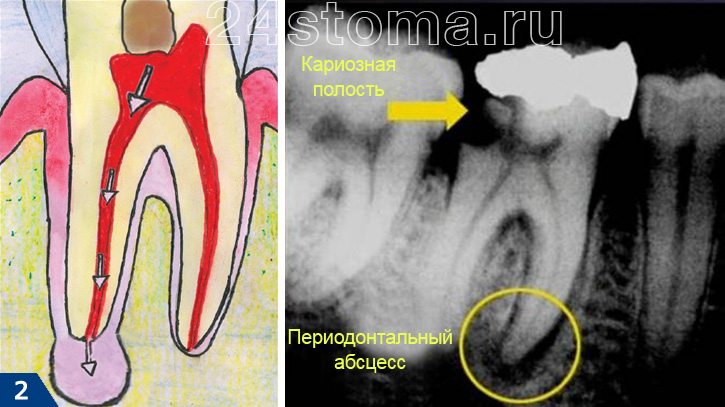
На рентгенограмме 2 Вы можете увидеть кариозную полость, из которой инфекция проникла в пульпу зуба, сначала коронковую ее часть, потом – в пульпу, расположенную в корневых каналах. Далее инфекция через отверстия корневых каналов на верхушках корней попадает в периодонт, вызывая там образование периодонтального абсцесса (затемнение у верхушки корня выделенное желтым кругом). Область затемнения представляет собой участок, в котором отсутствует костная ткань (она рассосалась под действием инфекции); заполнен такой участок зноем и грануляционной тканью.
Недопломбирование корневых каналов до верхушки корня приводит к размножению инфекции в незапломбированной части канала, и ее выходу за пределы зуба. В этом случае 100% разовьется периодонтит зуба. Периодонтит на снимке (рентгеновском) при недопломбировании каналов выглядит следующим образом.
При этом заболевании образуются глубокие пародонтальные карманы, инфекция из которых способна распространяться по периодонту, проникая в область верхушек корней. Это так называемый маргинальный периодонтит. Он получил такое название из-за того, что инфекция проникает в периодонт из полости рта и распространяется вглубь вдоль корня.
На рис 4. Вы можете увидеть схему развития маргинального периодонтита при возникновении глубоких пародонтальных карманов. На рентгенограмме 4 показан 21 зуб (центральный резец верхней челюсти). Стрелочка вдоль поверхности корня показывает путь проникновения инфекции . Как вы видите: вдоль данной поверхности корня имеет место интенсивное затемнение, которое говорит о том, что костная ткань в этом месте рассосалась, образовав глубокий костный пародонтальный карман, через который инфекция проникла к верхушке корня. В области верхушки корня также имеет место затемнение, которое говорит о возникновении воспаления и процессе резорбции костной ткани.
На рис 5 оказан внешний вид 21 зуба (рентгенограмма которого представлена на рис.4). Как вы видите: из под десны при надавливании выделяется обильное гнойное отделяемое; коронка же зуба совершенно не поражена кариозным процессом.
Возникновение периодонтита у зуба под коронкой
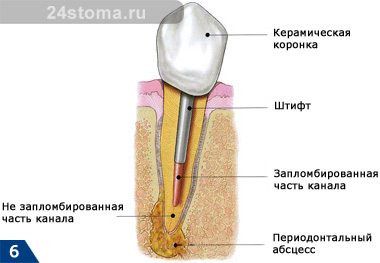
Инфекционный периодонтит под коронкой, например, металло-керамической, может появиться в 2х случаях:
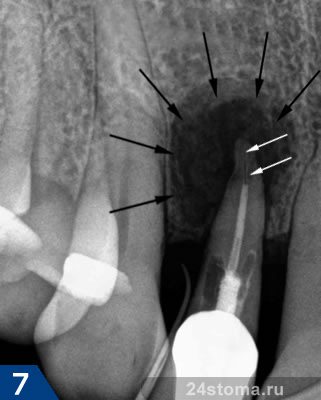
На рентгенограмме 7 в свою очередь представлена клиническая ситуация, как две капли воды отражающая схему на рис.6. Белыми стрелками показана незапломбированная часть корневого канала; черные стрелками показана граница периодонтального абсцесса, который на рентгене выглядит как интенсивное затемнение в области верхушки корня.
Во вторых периодонтит под коронкой может возникнуть тогда, когда из зубов предназначенных под коронки не удаляют нерв (и соответственно не пломбируют корневые каналы), а оставляют такие зубы живыми.
В следствии многих причин, уже после того, как на зуб будет фиксирована коронка, может произойти гибель пульпы зуба. Это может произойти, например, в следствие термического ожега пульпы из-за недостаточного охлаждения во время обточки стоматологом такого зуба под коронку. Гибель пульпы сопровождается воспалением и развитием инфекции, которая со временем выходит за пределы зуба и вызывает там воспаление — периодонтит.
Неинфекционные периодонтиты:
возникает либо в следствие одномоментной бытовой, спортивной травмы, либо постоянного продолжительного по времени травмирующего воздействия. Острый травматический периодонтит клинически может проявляться:
Возникновение хронического травматического периодонтита связано с перегрузкой зуба в результате ошибок при лечении и протезировании. Так, например, при завышении высоты пломбы происходит не равномерное смыкание зубов, а преждевременное накусывание на один из зубов. При пережевывании пищи такой зуб будет испытывать большие нагрузки, чем остальные зубы. Такая постоянная хроническая травма может привести к развитию травматического периодонтита.
развивается в результате воздействия, например, сильнодействующих антисептиков (Паркан, и т.д.) на ткани периодонта при лечении пульпита, т.е. во время обработки и пломбирования корневых каналов. Также эта форма периодонтита может быть проявлением аллергической реакции, например, на один из компонентов пасты (силера) для пломбирования корневых каналов.
К медикаментозному периодонтиту относится также и мышьяковистый периодонтит. Этот вид периодонтита развивается в результате чрезмерно-длительного воздействия мышьяковистой пасты на ткани зуба. Раньше, когда не было хорошей анестезии, мышьяк широко применяли для того, чтобы убить пульпу зуба, и после этого безболезненно ее удалить и запломбировать каналы. Теперь, в стоматологии используются высокоэффективные анестетики, применение которых позволило практически полностью отказаться от применения мышьяка.