Клинико-рентгенологические проявления переломов напряжения.
Маркварде Мечислав Марьянович
доктор медицинских наук, профессор кафедры лучевой диагностики БГМУ
Представлены клинико-рентгенологические данные о зонах перестройки костной ткани – переломах напряжения (ПН), возникающих при длительных физических перегрузках чаще у спортсменов и новобранцев. Подобные зоны перестройки иногда трактуются как истинные переломы, кроме того, рентгенологическая картина таких изменений нередко требуют дифференциальной диагностики между процессами воспалительной и опухолевой природы. Освещены так же особенности рентгенологического изображения ПН в различных отделах костного скелета.
Костная ткань, особенно в детском и юношеском возрасте, обладает выраженной пластической способностью видоизменяться и приспосабливаться к разнообразным условиям воздействия физической нагрузки, не превышающей физиологические пределы. В подобных условиях в костных структурах иногда может наблюдаться постепенно возникающая пластическая компенсаторная перестройка, которая, как правило, не сопровождается какими-либо клиническими проявлениями.
Вместе с тем, под воздействием внезапных возрастающих или длительных физических перегрузок в различных отделах опорно-двигательного аппарата нередко возникают рентгенологически выявляемые зоны патологической перестройки элементов костной ткани паротического или гипертрофического характера. При этом изменения в костной ткани нередко сопровождаются болевыми ощущениями. Впервые зоны перестройки, напоминающие перелом, описали E. Looser [10] и L. Milman [12].
В литературе встречаются самые разнообразные наименования подобных изменений костной структуры, Порой они противоречивы и не всегда отражают природу изменений: лоозеровская зона, стрессовый перелом, опухоль или отек стопы, болезнь среднего отдела стопы, болезнь Дойчлендера, маршевая стопа, маршевый перелом, маршевая болезнь, маршевая опухоль, перелом новобранцев, перегруженная стопа, перелом напряжения, усталостный перелом и др. В дальнейшем для краткости будем использовать термин - перелом напряжения (НП), хотя истинные переломы на фоне зон перестройки наблюдаются относительно редко. Выявление таких изменений не всегда осуществляется своевременно и иногда при формировании выраженной репаративной реакции (костной мозоли) возникает необходимость дифференциальной диагностики между процессами воспалительной и опухолевой природы.
В практической работе врача-рентгенолога зоны перестройки встречаются достаточно часто. Рентгенологические проявления адаптационных изменений костной ткани нередко наблюдаются у молодых людей, солдат и спортсменов при профессиональных или спортивных перегрузках, чаще односторонне в зависимости от вида спорта [1,3,5,9]. В костях нижних конечностей лоозеровские зоны возникают у бегунов, прыгунов, футболистов, лыжников; в верхних конечностях – у гимнастов, пловцов, волейболистов. У спортсменов-метателей (ядро, копье, диск), как правило, зоны перестройки наблюдаются в костях метающей руки, у прыгунов (барьерный бег, прыжки в высоту и длину) - в толчковой ноге (табл.1). Даже у женщин иногда наблюдаются остро или хронически развивающиеся лоозеровские зоны в плюсневых костях при перемене фасона обуви, что приводит к перегрузке стопы из-за непривычных статических условий. Значительно реже ПН возникают у лиц различных возрастных групп на фоне уже имеющихся в костном аппарате патологических изменений [27].
По данным литературы [4] существует достаточно много факторов риска возникновения переломов напряжения (табл. 1.)

Существует множество причин возникновения ПН, их частоты и локализации в костно-суставном аппарате [1,11,16 ] (табл.2,3).

Различают два типа ПН: во-первых, изменения, возникающие в изначально нормальной костной структуре, и, во-вторых, на фоне измененной костной ткани, отличающейся меньшей упругостью и низким содержанием минеральных веществ в результате ранее развившегося воспалительного, дегенеративно-дистрофического или опухолевого патологического процесса. ПН у таких пациентов обычно возникают на более ограниченном пространстве при меньшем физическом напряжении, чем у лиц с нормальной костной структурой, и, кроме того, чаще при однократной физической перегрузке. Следует иметь в виду, что большинство ПН успешно излечиваются без последствий в условиях покоя (разгрузки), т.е. при использовании нехирургических способов лечения [13]. Однако, если нагрузка продолжается, боль чаще усиливается.
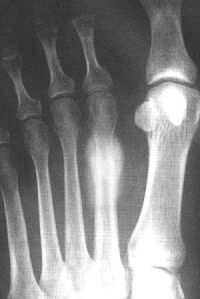
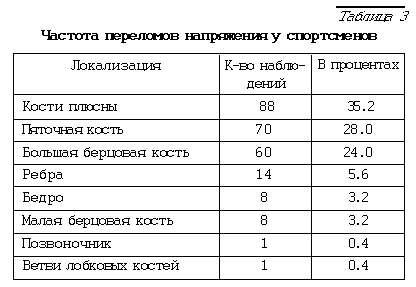
Рис. 1. Юноша 17 лет. Занимался спортивным бегом. Перелом напряжения в области дистального метадиафиза 2-й плюсневой кости левой стопы в виде муфтообразного утолщения за счет периостальной реакции и наличия поперечной линии просветления. В покое полное восстановление структуры через 2 месяца.
Рентгенологические данные.
Нами с помощью рентгенографии прослежена картина ПН у 12 пациентов (9 мужчин и 3 женщины в возрасте 14-25 лет): в области пястных костей стопы (у 7) [рис.1] и одного в пяточной кости (рис.2), в проксимальном метафизе большеберцовой кости (у 3) и у одного - в дистальном метафизе бедра (рис.3). Большинство пациентов предъявляли жалобы на боли в стопе или голени, возникшие после продолжительных физических нагрузок (спортивный бег, гимнастика, однообразная физическая работа на заводе). Боль прекращалась в покое. При осмотре наиболее болезненная точка, как правило, совпадала с локализацией зоны перестройки в костном аппарате. Болевые ощущения у большинства пациентов носили центральный характер и не были похожи на боли при бурсите или тендовагините. Вместе с тем, у некоторых из них (3), не связанных со спортом, анамнестические данные о нагрузках носили неопределенный характер.
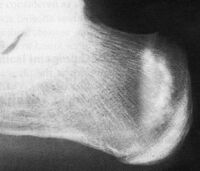
Рис. 2. Молодой человек 22 лет. Занимается гандболом. Зона перестройки в пяточной кости в виде широкой полосы уплотнения костной ткани.
В костной ткани постоянно происходит физиологический процесс созидания и резорбции за счет остеобластов и остеокластов. В условиях нормы этот процесс непрерывен и взаимно уравновешен, что обеспечивает на рентгеновском снимке оптимальную по плотности изображения структурную архитектонику губчатой и компактной костной ткани. Ослабление или отсутствие физических нагрузок приводит к превышению резорбции костной ткани, выведению минеральных веществ и возникновению остеопороза. Вместе с тем, костная ткань способна противостоять значительному механическому воздействию окружающей среды. Однако при чрезмерных физических перегрузках однотипного характера в местах длительного механического напряжения в костной ткани могут возникать локальные микроповреждения. В зонах перегрузки начинает преобладать процесс рассасывания костной ткани и нарушается постоянно протекающее моделирование структуры, в связи с чем в результате превышения резорбции могут возникать, так называемые, зоны перестройки, часто трактуемые как ПН. В указанных зонах костная структура замещается соединительной тканью, поэтому зоны перестройки на рентгенограммах чаще бывают представлены в виде полосок просветления шириной до 10 мм. Такая полоска может занимать весь поперечник кости или только его часть. В ряде случаев на снимке в зоне перестройки наблюдается полоса уплотнения костной структуры, что, по нашему мнению, подобно картине импрессионного перелома на фоне асептического некроза при остеохондропатии. Покой и тепло обычно в течение 3-4 мес приводят к выздоровлению и полному восстановлению на снимке нормальной костной структуры.
Рис. 3. Молодой спортсмен (19 лет). Прыжки в длину. Выраженная гиперпластическая реакция костной ткани (перелом напряжения) в области дистального метадиафиза бедра.
С морфологической точки зрения рентгенологическую картину трактуют по-разному: как ложный или скрытый перелом, усталостный перелом, перелом от напряжения. Считается, что в гистологической основе зоны перестройки лежит лакунарное рассасывание с заменой старой костной ткани на новую. Но при этом, как правило, отсутствуют признаки воспаления или опухолевого процесса [1].
Рассматривая различные способы диагностики следует отметить, что наиболее часто ПН выявляются с помощью обычной рентгенографии. Так, маршевая стопа [6] нередко наблюдается у молодых солдат в период интенсивных перегрузок (марш-бросок, бег по пересеченной местности и др.). При этом возникают зоны перестройки в костях стопы, чаще в диафизе II или III плюсневых костей, в виде веретенообразного периостального уплотнения, на уровне которого прослеживается линия просветления (лоозеровская зона).
Иногда при первичном исследовании на рентгеновских снимках изменений в костной структуре обнаружить не удается. Их можно обнаружить при повторном исследовании через некоторое время, например через 1,5-2 недели. Иногда изменения возникают значительно позже - через несколько месяцев. Прекращение физических перегрузок и покой обычно предотвращают возникновение рентгенологически выявляемых изменений. ПН могут локализоваться как в губчатой костной структуре, так и в кортикальном веществе. Обычно на наружной части кортикального слоя появляется тонкий слой уплотненной надкостницы. На этом же уровне может возникнуть линия просветления за счет истинного перелома. В этом случае через месяц определяется веретенообразной формы, слабой интенсивности, поперечно расположенное уплотнение – мозоль. Иногда костная мозоль становится настолько плотной, что возникает необходимость выбора между последствиями процесса воспалительной природа и опухолью. В подобных ситуациях придается значение клиническим данным и осведомленности о наиболее типичной локализации ПН в определенных костях скелета. В трубчатых костях изменения могут распространяться на диафизарные отделы. В губчатых костях (например, в пяточной кости, проксимальном метафизе большеберцовой, шейке бедра), могут наблюдаться ПН, обусловленные компрессионными явлениями, в виде поперечной полосы уплотнения, перпендикулярной продольным костным трабекулам.
Из перечня других методик исследования компьютерная томография (КТ) не обладает решающим значением в диагностике обычных ПН. Однако, в выявлении продольных ПН, по сравнению с общепринятой рентгенографией, КТ отличается большим разрешением. Кроме того, КТ считается ведущим методом в определении различий между опухолевой массой и избыточной костной мозолью. Наибольшие трудности могут возникать при большой толщине томографических срезов, в связи с чем рекомендуется производить срезы толщиной в 1-2 мм на аппаратах высокого разрешения [2 ]
Радионуклидное исследование костного аппарата – сцинтиграфия, обычно производится для выявления у онкологических больных возможных одиночных или множественных метастазов. По сравнению с рентгенографией и КТ, сцинтиграфия обладает более высокой чувствительностью в выявлении ПН (до 100%), что позволяет значительно раньше получить информацию, чем можно обнаружить на рентгенограммах или томограммах типичную картину данного процесса [19].
Магнитно-резонансная томография (МРТ) в настоящее время представляется наиболее перспективной, так как указанный способ, как и метод радионуклидного исследования, позволяет определять более ранние признаки ПН [15,25,26]:
локальная отечность и сформировавшаяся в области ПН мозоль на Т-1 –взвешенных томограммах обычно бывает представлена плотными тенями, а на Т-2 – взвешенных – светлыми;
использование диагностической среды (gadolinium-DPTA) позволяет уверенно дифференцировать ПН от патологических переломов, в связи с тем, что на Т-1 – взвешенных томограммах область отека становится яркой, а зона перестройки костной ткани (предполагаемая линия перелома) – темной.
В практической работе нередко возникает необходимость дифференциации рентгенологической картины между ПН и другими патологическими процессами:
остеоидостеомой,
хроническим остеомиелитом с явлениями остеосклероза,
остеогенной саркомой,
костными метастазами,
опухолью Юинга.
Необходима весьма взвешенная оценка рентгенологической картины, особенно у лиц не связанных со спортивными нагрузками, так как, например, поспешный диагноз остеомиелита или опухоли, может привести к неоправданной биопсии. Например, в ряде случаев в области ПН при отсутствии иммобилизации, как ответная пролиферативная реакция, может возникнуть плотная костная мозоль. Последняя ошибочно может быть принята за саркому. Картина на снимке зрелой костной структуры, наличие хряща и энхондрального уплотнения указывает на неопухолевую природу костной мозоли.
Вероятность ПН на фоне ранее развившегося патологического процесса такая же, как и в других случаях патологических переломов. Костную мозоль при ПН, как и в случае обычных переломов, следует расценивать как процесс ремоделирования и восстановления зрелой костной структуры. Данные клинического обследования, подкрепленные рентгенологической картиной, позволяют избежать преждевременной биопсии.
У молодых солдат ПН возникают чаще в плюсневых и пяточной костях. Обычно изменения наблюдаются в структуре дистального метафиза (шейке) 1-2-й плюсневых костей, а иногда периостальная реакция может распространяться на большую часть диафиза (рис.1). Изменение головки 2-й плюсневой кости с её уплощением при физической перегрузке (ранее трактовалось как остеохондропатия - болезнь Келлер-2) рассматривается некоторыми авторами, как ПН, возникший в результате аваскулярного асептического некроза [25]. Так же, как проявление ПН, рассматривается изменение сесамовидных костей в области первого плюсне-фалангового сустава.
В пяточной и ладьевидной костях, подверженных вертикальным физическим перегрузкам, нередко возникают ПН (рис.2), как результат аваскулярного некроза [25]. При этом клинические данные неспецифичны и на рентгенограмме изменения в ладьевидной кости не всегда выявляются, что приводит к несвоевременной постановке диагноза ПН.
ПН в большеберцовой кости обычно связаны с физическими перегрузками у спортсменов и молодых солдат. Рентгенологически определяется довольно широкая поперечная полоса уплотнения (рис.3) в области проксимального метафиза. ПН подобного характера могут наблюдаться так же у пожилых людей, однако возникающий у таких пациентов болевой синдром, нередко ошибочно связывают только с нарушением статики.
Изредка в большеберцовой кости могут наблюдаться продольные ПН (рис.4). На рентгенограмме продольная линия перестройки располагается на одной из стенок кортикальной трубки. По данным КТ в костномозговом канале и в окружающих кость мягких тканях отмечается отечность, что может ошибочно трактоваться как результат воспалительного процесса или опухоли [8,14,23]. ПН иногда наблюдаются в структуре надколенника и бугристости большеберцовой кости.
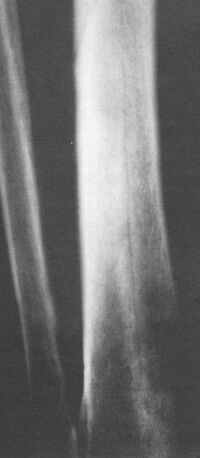
Рис. 4. Молодой человек (студент) 20 лет. Бег на средние дистанции. Продольная линия (зона перестройки) в дистальном метадиафизе большеберцовой кости.
В области шейки бедра возникают поперечные ПН, иногда приводящие к истинному перелому с расхождением отломков. В подобных случаях для предотвращения полного перелома производят даже профилактический остеосинтез шейки бедра. Продольные ПН в бедренной кости обычно на рентгенограммах остаются без внимания, выявление зоны перестройки и мозоли возможно лишь с помощью КТ [22,24].
В костях таза ПН встречаются в области ветвей лобковых и седалищных костей, однако природу их не всегда удается определить, поэтому изменения в лобковых костях ошибочно принимают за воспалительный процесс. ПН в виде горизонтальной полосы перестройки иногда наблюдаются в области крыши вертлужной впадины.
В крестце ПН нередко принимаются за метастазы опухоли, хотя рентгено-радиологическая картина достаточно характерна:
на прямой рентгенограмме определяется вертикально направленная полоса уплотнения в области боковой массы крестца с одной или одновременно с обеих сторон;
ПН достаточно успешно выявляется при использовании КТ;
горизонтально направленная полоса уплотнения в области тел 2-3 крестцовых позвонков чаще выявляется с помощью сцинтиграфии;
наблюдается Н-образное накопление изотопа при радионуклидном исследовании костного аппарата.
МРТ позволяет дифференцировать ПН от метастатического поражения [15, 20]. При ревматоидном артрите имеется риск возникновения ПН в результате распространенного остеопороза [27]
В позвоночнике остеолизис средней части тел 4 или 5-го поясничных позвонков трактуется как ПН в результате особо направленного перенапряжении. Отдельные исследователи рассматривают компрессионное сжатие тела позвонка у больных, страдающих остеопорозом, так же как ПН.
ПН иногда наблюдаются в ребрах [21] или грудине. Локализация ПН в первом ребре иногда ошибочно принимается за врожденную аномалию. Достаточно часто ПН локализуются в верхних конечностях. В ключице и лопатке ПН встречаются нечасто. Постановка диагноза обычно облегчается в том случае, если четко установлена связь перенесенного мышечного перенапряжения, болевого синдрома с обнаруженными на рентгенограмме костными изменениями [2,7]. Имеются отдельные сообщения о ПН в области нижней челюсти, возникающие при длительном жевании.
ПН могут возникать у пациентов в послеоперационном периоде с проявлениями выраженной слабости, а так же у лиц страдающих болезнью Педжета или после перенесенного ранее местного травматического повреждения. Имеются данные о возникновении ПН у лиц, перенесших хирургические операции на нижних конечностях:
в ветви лонной кости после объемных восстановительных операций на бедре [4];
в шейке бедра после пластики коленного сустава [18];
в плюсневых костях после операций на других костях стопы.
ПН на фоне болезни Педжета в длинной трубчатой кости обычно определяется линия просветления, перпендикулярная выпуклости кортикального слоя. Кроме того, зона перестройки может так же наблюдаться в области бугристости большеберцовой кости, подвздошной кости, позвоночнике, надколеннике, пяточной кости, что, по-видимому, в большей степени соответствует асептическому некрозу (болезнь Озгут-Шляттера). Иногда ПН возникают в костной структуре после ранее перенесенного относительно слабого повреждения, очевидно, нарушающего процессы костеобразования.
Считается, что условия покоя и физическая разгрузка обычно способствуют излечению ПН с восстановлением нормальной костной структуры. Продолжительность излечения различна и зависит от локализации ПН: до 4 недель - в плюсневых костях, до 3 месяцев и более – в наиболее нагруженных длинных трубчатых костях (бедренная и большеберцовая кости). Хирургические вмешательства при ПН относительно редки и используются в основном для удаления отдельных костных фрагментов или при наличии смещений. Иногда может возникнуть истинный (полный) перелом при продолжающейся нагрузке в области зоны перестройки, например, в области шейки бедра или надколенника. Поэтому в ряде случаев в целях предотвращения полного перелома рекомендуют операционное вмешательство с введением костного или металлического стержня [17].
Заключение
В формировании ПН следует отметить определенные тенденции локализации и ряд определенных причинных факторов:
подавляющее большинство ПН (до 87,2%) наблюдается в костях стопы (плюсневые и пяточная) и большеберцовой кости;
возникают они, как правило, при прямом повторяющемся воздействии на костный аппарат физической нагрузки или тяжести;
могут возникать при повторяющемся сокращении мышечных антагонистов;
при локальной травматизации отдельных костных образований.
В практической работе в целях своевременной диагностики ПН важную роль играют тщательный персональный учет и анализ:
клинических данных (наличие болевого синдрома и др.);
детальных механизмов физического воздействия на ту или иную область скелета;
особенностей картины рентгенологического изображения.
Любой факт непривычной деятельности или физического воздействия, имевшийся перед возникновением болевого синдрома, может оказаться полезным для диагностики при совпадении зоны костной перестройки на рентгеновском снимке с локализацией болевых ощущений. Рентгенологическая картина ПН чаще бывает ясна, особенно в тех случаях, когда очевидна связь фактора физической перегрузки и болевого синдрома. Весомым доказательством правильности заключения является заживление ПН в покое и исчезновение болевых ощущений. Как правило, оперативное лечение при ПН не показано.
Литература
1. Рейнберг С.А. Рентгенодиагностика заболеваний костей и суставов // М, 1964, т.2, с.103-127
2. Ahluwalia R, Datz FL, Morton KA, Anderson CM, Whiting JH Jr. Bilateral fatigue fractures of the radial shaft in a gymnast. // Clin Nucl Med.-1994. №19. p.665-667
3. Anderson MW, Greenspan A. Stress fractures // Radiology.-1996. v.199. p.1-12
4. Chevrot A, Lacombe P, Zenny JC, Auberge T, Vallee C, Gires F, Palardy G Fracture de fatigue du cadre obturateur apres arthroplastie de handle // Rev Rhum.-1986. №53. p.129-132
5. Daffneh RH. Stress fractures. Current concepts // Skeletal Radiol.-1978. №32.p.221-229
6. Deutschlдnder C. Ыber entzыndliche Mittelfussgeschwыlste // Arch. Klin. Chir.,1921, Bd.118, p.530-549
7. Horwitz BR, Di Stefano V Stress fracture of the humerus in a weight lifter // Orthopedicsю-1995. v.18. p.185-1
8. Keating JF, Beggs I, Thorpe GW // 3 cases of longitudinal stress fracture of the tibia. Acta Orthop Scandю –1995. v.66. p.41-42
9. Keats TE Radiology of musculoskeletal stress injury // Year Book.-1990. Chicago
10. Looser E. Uber pathologische von Infraktionen und Callusbildungen bei Rachits und Osteomalcie und Knochenerkrankungen // Zbl. Chir.,1920,№ 47,p.1470-1474
11. McBryde AM Stress fractures in athletes // J Sports Med.-1975.№3. p.212
12. Milkman L.A. Multiple spontaneous idiopathic symmetrical fractures // Av.J.Roentgenol., 1934, v.32, p.6, 622-634
13. Monteleone GP Jr Stress fractures in the athlete // Orthop Clin North Am.-1995. v.26. p.423-432
14. Mulligan ME The «gray cortex»: an early sign of stress fracture // Skeletal Radiol.- 1995.v.24. p.201-203
15. Nakahara N, Uetani M, Hayashi K Magnetic resonance imaging of sacral insufficiency fractures: characteristic features and differentiation from sacral metastasis // Nippon Igaku Hoshasen Gakkai Zasshi.-1995.v.55. p.281-288
16. Orava S, Puranem J, Alaketola L Stress fractures caused by physical exercise // Acta Orthop Scand.-1978. v.49. p.19
17. Orava S, Karpakka J, Taimela S, Hulkko A, Permi J, Kujala // U Stress fracture of the medial malleolus. J.Bone Joint Surg [Am].-1995. v.77. p.362-365
18. Palance Martin D, Albareda J, Serai F // Subcapital stress fracture of the femoral neck after total knee arthroplasty. Int Orthop/-1994. v.18. p.308-309
19. Patel NH, Jacobson AF, Williams J // Scintigraphic detection of sequential symmetrical metatarsal stress fractures. J Am Podiatr Med Assoc.-1995. v.85. p.162-165
20. Peh WC, Khong PL, Ho WY, Yeung HW, Luk KD // Sacral insufficiency fractures. Spectrum of radiological features. Clin Imaging.-1995. v.19. p.92-101
21. Read MT // Case report - stress fracture of the rib in a golfer. Br J Sports Med.-1994. v.28. p.206-207
22. Schubert F, Carter S // Longitudinal stress fracture in the femoral diaphysis. Australas Radiol/-1994. v.38. p.336-33
23. Soubrier M, Dubost JJ, Oualid T, Sauvezie B, Ristori JM, Bussiere JL // Fractures de contrainte longitudi nales du tibia. A propos de trois observations. Ann Med Intern (Paris).-1994. v.145 (№7). P.474-477
24. Soubrier M, Dubost JJ, Raml S, Ristori JM, Bussiere JL // Longitudinal insufficiency fractures of the femoral shaft. Rev Rhum Engl Ed.-1995. v.62. p.48-52
25. Steinbronn DJ, Bennett GL, Kay DB // The use of magnetic resonance imaging in the diagnosis of stress fractures of the foot and ankle. Foot Ankle Int.-1994. v.15. p.80-83
26. Wagenitz A, Hoffmann R, Vogl T, Sudkamp NP Verbesserte // Diagnostik von Stress-Frakturen durch Kontrast-MRT. Sportverletz Sportschaden.-1994. v.8. p.143-145
27. West SG, Troutner JL, Baker MR, Place HM // Sacral insufficiency fractures in rheumatoid arthritis. Spine.-1994. v.15,19. p.2117-2121

Стресс-переломы голени
МРТ. Продольные стресс - переломы
http://www.radsource.us/clinic/0803
Продолжение.
Переломы напряжения
Ферко Бергер, Милко де Йонг, Робин Смитьюс и Марио Маас
http://www.radiologyassistant.nl/en/p4615feaee7e0a/stress-fractures.html