Около 15—20% пострадавших получают множественные повреждения при падениях с большой высоты (причем большинство из них приземляются на ноги), поэтому переломы заднего отдела стопы (таранной, пяточной костей) характерны для кататравмы. Следствием недостаточного внимания к этим переломам являются деформации, асептический некроз таранной кости, постоянный болевой синдром, являющиеся непосредственной причиной инвалидизации пострадавшего, тогда как другие переломы благополучно срастаются с хорошим функциональным восстановлением.
Переломы и переломовывихи таранной кости
50—64% всех переломов и переломовывихов таранной кости (причем самых сложных) наблюдаются в составе политравмы, поэтому травматологи, занимающиеся изолированными повреждениями, встречаются с этими травмами редко и относятся к ним недостаточно серьезно. Особенности же кровообращения таранной кости таковы, что при смещенных и раздробленных переломах повреждаются питающие сосуды и наступает «смерть» кости с ее асептическим некрозом.
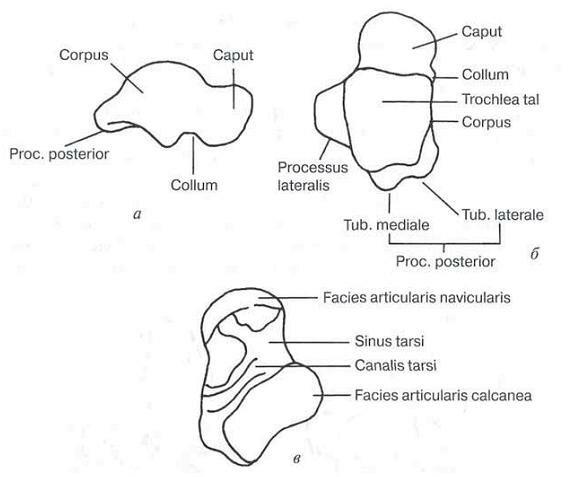
Чтобы понять эти процессы, вспомним анатомическое строение таранной кости. Она состоит из головы, шейки и тела с двумя отростками — латеральным и задним (рис. 10-18). Кровоснабжение происходит из бассейнов задней и передней берцовых артерий. Внутрикостное кровоснабжение тела таранной кости происходит в направлении от задней части шейки в тело таранной кости, поэтому смещенные переломы, локализующиеся в задней части шейки, наиболее неблагоприятны в отношении развития асептического некроза таранной кости.
Наиболее типичный механизм травмы — экстремальная тыльная флексия стопы с одновременным действием большой силы по оси голени.
Рис. 10-18. Анатомия таранной кости.
а — вид сбоку;
б — вид сверху;
в — вид снизу.
Если стопа ротирована внутрь, то одновременно ломается и внутренняя лодыжка, что наблюдается в 50—70% переломов таранной кости. На заре развития авиации, когда падения самолетов были достаточно часты, травматологи столкнулись с появлением большого количества переломов талюса, что дало основание Anderson в 1919 г. назвать их «переломами авиаторов».
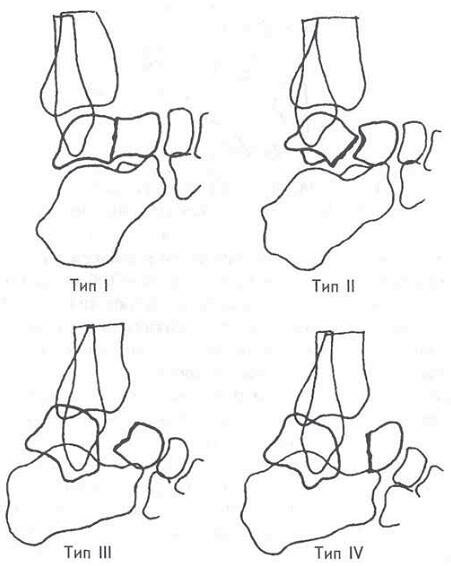
Для клинической практики наиболее подходит классификация Hawkins (рис. 10-19). При I типе повреждается только внутрикостное кровоснабжение тела таранной кости, идущее со стороны ее шейки, поэтому асептический некроз наблюдается редко — примерно в 15% случаев. При II типе нарушаются два из трех источников кровоснабжения, в связи с чем вероятность асептического некроза повышается до 20—50%. При III типе повреждены все три источника кровоснабжения, поэтому некроз талюса наблюдается в 45—100% случаев.
IV тип наиболее неблагополучный — асептический некроз возникает в 100% случаев. Достаточно часты и открытые переломы: они ветречаются у каждого 5-го пострадавшего. Если имеются переломы II— IV типа, то легко возникают передние подвывихи стопы, так как стопа соединяется с лодыжками только мягкими тканями, а опора в виде таранной кости отсутствует. Подвывихи почти всегда возникают, если есть одновременный перелом внутренней лодыжки. Оказание помощи при переломах таранной кости преследует две цели — возможно ранние репозиция и фиксация отломков и создание условий для реваскуляризации тела таранной кости.
На реанимационном этапе при закрытых переломах таранной кости с небольшим смещением накладывают заднюю гипсовую лонгету в положении небольшого эквинуса стопы, но если болевой синдром выражен умеренно, то лучше оставить перелом без иммобилизации.
Рис. 10-19. Классификация переломов шейки таранной кости по Hawkins. Объяснения в тексте.
Переломы II—IV типа требуют возможно ранней репозиции и фиксации. Если позволяет состояние пациента, то эту операцию лучше выполнить в 1-е сутки, если нет, — то сразу после перевода в ОМСТ в первую очередь. Если операция откладывается, то необходимо наложить скелетное вытяжение за пяточную кость с небольшим грузом и сделать пункцию голеностопного сустава для удаления крови. При нарастании отека пункцию необходимо повторить и сделать небольшой разрез спереди внутренней лодыжки для предупреждения компартмент-синдрома. При открытых переломах, помимо хирургической обработки, делают открытую репозицию и остеосинтез таранной кости. Для доступа используют рану, расширяя ее в нужном направлении, или дают дополнительный разрез.
Остеосинтез таранной кости
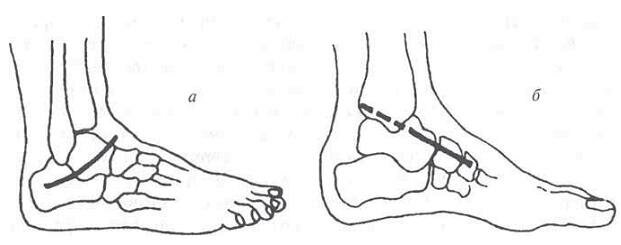
Перед началом операции в стерильных условиях накладывают скелетное вытяжение за пяточную кость с использованием половины дуги от аппарата Илизарова. Это необходимо для создания тракции во время операции. Для оперативного доступа обычно используют внутренний, который проходит от верхушки внутренней лодыжки по передневнутренней поверхности стопы (рис. 10-20). Он дает хорошую экспозицию, особенно когда сломана внутренняя лодыжка. Если внутренняя лодыжка цела, то для улучшения экспозиции из этого разреза легко осуществить остеотомию внутренней лодыжки. После этого, создавая тракцию за пяточную кость, сопоставляют отломки таранной кости и фиксируют их временно одной-двумя спицами со стороны головки, а затем постоянно одним-двумя спонгиозными винтами диаметром 6,5 мм с резьбой диаметром 32 мм в том же направлении. Репозиция может быть очень трудной при повороте тела таранной кости кзади на 90° и более, когда оно располагается кзади заднего края большеберцовой кости.
В этих случаях делают небольшой разрез-прокол снаружи пяточного сухожилия у места его прикрепления, вводят тупой распатор и с его помощью вправляют тело таранной кости при условии хорошей тракции за стерильную скобу скелетного вытяжения. После операции гипсовую иммобилизацию не делают, а ногу обязательно помещают на шину Белера. Необходимо назначить введение реологических и сосудорасширяющих средств в течение 7 дней, а также фраксипарина или клексана в лечебной дозе. После заживления операционной раны на 21-й день после операции накладывают подхваченный гипсовый «сапожок» в положении небольшого эквинуса стопы с окном в области пятки.
Рис. 10-20. Латеральный (а) и медиальный (б) доступ для открытой репозиции таранной кости. Медиальный доступ используют при сломанной внутренней лодыжке.
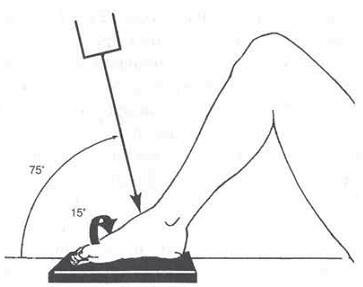
Пациент начинает ходить на костылях без опоры на конечность. Через 6 нед с момента операции приделывают каблук соответственно середине стопы и разрешают нагрузку до половины массы тела пациента (при избыточной массе до 1/3 массы). Повязку пациент носит в течение 12 нед с момента операции. После снятия повязки делают контрольную рентгенограмму. Очень важно сделать фронтальный снимок в правильной укладке, которой, к сожалению, большинство рентгенотехников не владеют. Укладка показана на рис. 10-21.
После снятия гипса пациент начинает разрабатывать движения в голеностопном суставе. Ему разрешают ходьбу с минимальной опорой (до 10—15 кг) в обуви на каблуке высотой 4 см.
Рис. 10-21. Правильная укладка для рентгенографии таранной кости.
Через 2 мес (5 мес с момента травмы) снова делают рентгеновский снимок, который уже позволяет определить степень асептического некроза таранной кости и степень сращения перелома. При асептическом некрозе размеры тела таранной кости уменьшаются, образуются секвестры вблизи перелома, участки уплотнения и разряжения. Клинически отмечается усиление болей при движениях и легкой опоре. Некроз может локализоваться в подтаранном суставе с формированием в нем подвывиха. В этих случаях пациенты жалуются на сильные боли, свод стопы уплощен и она ротирована во внутреннюю сторону. Тыльное разгибание практически невозможно. Единственным выходом в такой ситуации является трехсуставной артродез голеностопного сустава. Он восстанавливает опорную функцию стопы.
Переломы пяточной кости
Основной причиной переломов пяточной кости является также падение с высоты. В 35% случаев они входят в состав политравмы, около 10% переломов — открытые.
Пяточная кость играет основную роль в формировании продольных сводов стопы и осуществлении так называемой рессорной функции стопы. Первое связано с анатомической формой этой кости, основной участок которой (пяточный бугор) выступает дистально и служит опорой человеческого тела, а второе — эластичным соединением с таранной костью таранно-пяточным суставом, укрепленным мощными связками и тем, что к пяточному бугру прикрепляется мощное пяточное (ахиллово) сухожилие икроножной мышцы. Сила икроножной мышцы такова, что позволяет человеку совершать прыжки в высоту на 2 м 35 см и в длину на 8 м 90 см.
Переломы пяточной кости, срастающиеся со смещением, сопровождаются серьезными осложнениями: нарушением функции в виде вальгусной деформации, укорочением самой пятки, уплощением продольного свода стопы, ограничением самой пятки, уплощением продольного свода стопы, ограничением движений в голеностопном суставе с почти полным отсутствием пронации-супинации стопы, постоянными болями при стоянии и ходьбе за счет нарушения суставной поверхности в таранно-пяточном суставе и развития деформирующего артроза в нем, слабостью икроножной мышцы. Женщины лишаются возможности пользоваться обувью даже на среднем каблуке. При тяжелых деформациях ходьба возможна только в индивидуально сшитой ортопедической обуви.
Предложено много классификаций переломов пяточной кости (в том числе очень подробных), но для практического использования мы их упростили, чтобы облегчить врачу выбор тактики и методики лечения.
I тип. Внесуставные (свод стопы сохранен).
1А — переломы пяточного бугра (без смещения и со смещением по типу «утиного клюва»);
1Б — переломы отростков.
II тип. Внутрисуставные, т.е. проникающие в таранно-пяточный cycтав.
IIА — двух- и трехфрагментарные переломы без смещения; ПБ языковидные;
IIВ — многооскольчатые с укорочением пятки, уплощением свода стопы, пронацией и расширением пятки.
Переломы без смещения как первого, так и второго типа не представляют трудностей и благополучно срастаются в гипсовой повязке или на функциональном лечении. Метод лечения определяют в зависимости от того, будет ли пострадавший находиться на длительном (4 нед и более) постельном режиме или имеется возможность поставить его на ноги в течение 2 нед с момента травмы. В первом случае методом выбора будет функциональный с возвышенным положением стопы и ранним началом движений, во втором — гипсовый «сапожок» с окном на поврежденной стороне в области пятки
Переломы пяточного бугра со смещением (по типу «утиного клюва») являются показанием для оперативного лечения. Операцию лучше выполнять закрытым способом под контролем ЭОП.
Операция относительно проста в положении больного на животе, но такая возможность у пациентов с политравмой бывает редко, поэтому ее выполняют на боку или на спине, поднимая стопу кверху над операционным столом или выводя ее в сторону. Стопе придают положение эквинуса и шилом сопоставляют смещенный фрагмент пяточной кости, который затем фиксируют временно 1—2 спицами Киршнера. После этого через разрез-прокол вводят 1—2 спонгиозных винта диаметром 6,5 мм с резьбой 32 мм, при затягивании которых создается компрессия в зоне перелома (рис. 10-22).
Аналогичным образом удается выполнить остеосинтез языковидных двухфрагментарных переломов II типа. Винты вводят с наружной поверхности стопы косо снизу вверх.
Рис. 10-22. Остеосинтез переломов пяточного бугра по типу «утиного клюва».
Рис. 10-23. Доступ типа «бумеранг» для остеосинтеза оскольчатых переломов пяточной кости.
Однако более чем в половине случаев приходится производить репозицию открытым доступом из доступа типа «бумеранг» (рис. 10-23). Наибольшую трудность для лечения представляют переломы ПВ типа, при которых форма пятки полностью нарушена. Результаты лечения до появления специальных пяточных пластин были столь неутешительны, что это дало основание R. Sanders (1993) сказать, что «лечение переломов пяточной кости долгое время было анафемой для ортопедов».
Пяточная пластина АО (рис. 10-24), особенно ее последний вариант с угловой стабильностью — LCP представляет собой тонкую пластину сложной формы с дополнительными отростками.
Она выпускается двух размеров — 60 и 70 мм и в двух вариантах — правом и в левом, имеет 15 отверстий. Части пластины можно откусить кусачками, если они не нужны для фиксации отломков.
Восходящие и расположенные под углом отверстия разгружают подтаранный сустав и обеспечивают лучшее удержание суставной поверхности пятки в таранно-пяточном суставе.
Для оперативного доступа используют латеральный доступ типа «бумеранг». Кожу и подлежащие ткани рассекают до кости и затем поднадкостнично отслаивают одним массивом до наружной лодыжки. В верхушку наружной лодыжки, задний край таранной кости и кубовидную кость вводят 3 спицы Киршнера, загибая которые к тылу стопы, удерживают отслоенный лоскут и обеспечивают хорошую экспозицию.
Наружная стенка пяточной кости смещена кнаружи и кверху и прикрывает таранно-пяточный сустав, пяточная кость состоит из многих осколков, укорочена и пронирована, хотя пяточный бугор за счет тяги ахиллова сухожилия может находиться в варусном положении.
Рис. 10-24. Пяточная блокированная пластина типа LCR
В пяточный бугор вводят шило и тягой по оси пяточной кости восстанавливают ее длину. После этого элеватором отодвигают наружную стенку книзу и проникают в таранно-пяточный сустав. Элеватором сопоставляют отломки пяточной кости, восстанавливая линию сустава. Наружную фасетку ставят на место и плотно прижимают. Пяточную пластину моделируют по кости и фиксируют к отломкам винтами. Ушивают только кожу швами Донатти без натяжения. Резиновый выпускник помещают в верхний угол раны.
При открытых переломах пяточной кости хирургическую обработку делают с максимально экономичным иссечением только явно нежизнеспособных тканей. Швы не накладывают, а рану ведут открыто, создавая влажную среду для заживления. Для этого используют повязки с раствором хлоргексидина, а сверху надевают полиэтиленовый пакет. Через 2—3 дня переходят на повязки с мазью Вишневского или гелиево-сорбентные повязки. Это предупреждает некроз костных отломков. После появления хороших грануляций выполняют свободную кожную пластику.
При застарелых переломах пяточной кости нельзя обойтись без аппарата Илизарова. Его накладывают по следующей конструктивной схеме: два кольца на нижнюю треть голени, полукольцо с двумя спицами на область пятки с фиксацией переднего отдела стопы. Спицы на пятке проводят через пяточный бугор и делают постепенную тракцию по оси пяточной кости. Аппарат Илизарова позволяет восстановить длину пяточной кости и свод стопы, но суставную линию в таранно-пяточном суставе восстановить практически невозможно. В результате развивается деформирующий артроз таранно-пяточного сустава с постоянными болями при ходьбе. Из 21 женщины, которые лечились по этой методике, только 2 могли ходить на средней высоты каблуке.
Переломы и переломовывихи плюсневых костей и фаланг пальцев стопы
Хотя в рамках политравмы эти повреждения встречаются относительно редко, неустраненные смещения и сращения переломов в неправильном положении вызывают в дальнейшем постоянные боли при ходьбе и невозможность пользоваться стандартной обувью. Нередко при этом появляются натоптыши. Нарушение сводов стопы приводит к травматическому плоскостопию и нарушению рессорной функции стопы. В связи с этим нельзя относиться к переломам переднего отдела стопы как к незначительным, не заслуживающим внимания повреждениям.
Механизм травмы — сдавление переднего отдела стопы частями разрушающегося автомобиля. При падении с высоты передний отдел стопы травмируется, если стопа попадает в какую-либо щель или на выступающий предмет. В производственных условиях переломы этой области возникают чаще всего при падении какого-либо тяжелого предмета на тыл стопы. Почти половина переломов открытые.
Диагноз ставят на основании деформации стопы и гематомы тыла стопы, которая легко образуется, так как на тыле стопы рыхлая клетчатка. Переломы без смещения нередко выявляют после перевода пострадавшего в ОМСТ на основании жалоб пациента и имбибиции клетчатки кровью. Рентгенограмма в двух проекциях подтверждает диагноз.
Переломы плюсневых костей разделяют на переломы I плюсневой кости, II—IV плюсневых костей и V плюсневой кости. Переломы могут локализоваться в области основания диафизов и головок метатарзальных костей. Характер переломов может быть самым различным и сочетаться с вывихами в суставе Лисфранка.
Переломы без смещения лечат подошвенной короткой гипсовой лонгетой, хорошо отмоделированной в области свода стопы. Срок иммобилизации 30—45 дней.
Переломы со смещением и преломо-вывихи являются показанием к остеосинтезу, который выполняют открыто, фиксируя костные обломки спицами или (редко) минипластинами АО.
В.А. Соколов
Множественные и сочетанные травмы


Н. К. Витько, кандидат медицинских наук,
А. Б. Багиров, доктор медицинских наук, профессор,
Ю. В. Буковская, С. В. Зинин, Клиническая больница № 1 Медицинского центра Управления делами Президента РФ, Москва
Какие методы лучевой диагностики используются при травмах стопы и голеностопного сустава?
Какие преимущества имеет компьютерная томография по сравнению с рутинной рентгенографией?
Возможно ли при помощи компьютерной томографии определить эффективность проводимого лечен
Переломы костей стопы и голеностопного сустава являются самыми частыми травматическими повреждениями скелета. Их доля, по свидетельству разных авторов, составляет не менее 10-15%.
Особенностью переломов костей области голеностопного сустава является высокая частота внутрисуставных повреждений. Разрушение суставных хрящей и субхондральных пластин существенно отягощает течение заболевания, ухудшает прогноз лечения и реабилитации таких больных. Неудовлетворительные результаты при лечении внутрисуставных переломов голеностопных суставов составляют до 28%.
Аналогичная тенденция прослеживается при переломах костей стопы. Наибольшее клиническое значение имеют повреждения пяточной и таранной костей. Так, переломы пяточной кости составляют около 60% от переломов костей предплюсны и 2% - от всех переломов. Результаты консервативного лечения чаще неудовлетворительные. Переломы пяточной кости в 75% случаев вовлекают подтаранный сустав, при этом 80% из них сопровождается смещением отломков. Отсюда несоответствие и нарушение конгруэнтности суставных поверхностей, ранние дегенеративные изменения, поздние болевые атаки и инвалидизация.
Учитывая, что большая часть больных с переломами костей стопы и голеностопного сустава - трудоспособные люди, становится ясным необходимость их расширенного и детального лучевого обследования.
При исследовании голеностопного сустава используются стандартные укладки в боковой наружной, задней и задней с внутренней ротацией (на 10-150) проекциях. Методики их проведения описаны во многих руководствах по рентгенологии и не требуют отдельного рассмотрения.
Однако рентгенография не может предоставить всю необходимую для травматолога информацию. Поэтому пациенту с переломом голеностопного сустава показано проведение рентгеновской компьютерной томографии (КТ).
Точность КТ-исследования во многом зависит от толщины «среза» и шага подачи стола. Ширина коллимации более 3 мм многими авторами считается неадекватной для выявления переломов без смещения отломков. Идеальная толщина «среза» при традиционной КТ составляет 2 мм и менее. Шаг подачи стола также не должен превышать 2 мм.
Спиральная компьютерная томография предпочтительна ввиду короткого времени исследования.
Во всех случаях исследование проводится в аксиальной плоскости. При шаговой КТ с толщиной «среза» 3 мм дополнительно может использоваться коронарная проекция. Томография с шириной коллимации 1-2 мм позволяет ограничиться аксиальными исследованиями. Возможность мультипланарных и трехмерных реконструкций улучшает информативность КТ без дополнительного облучения.
Следует отметить достаточно низкую лучевую нагрузку на пациента при компьютерной томографии голеностопного сустава или стопы. Так, при выполнении 60 аксиальных сканов на томографе Somatom plus 4 (Siemens) эффективная поглощенная доза составляет менее 0,1 м3в, что сопоставимо с рентгеновским исследованием.
Главным преимуществом компьютерной томографии является возможность детального изучения горизонтальной суставной поверхности большеберцовой кости. Нередко при КТ выявляются дополнительные линии перелома и отломки. КТ позволяет точно определить общую площадь суставной поверхности отломков, диастаз между ними, угловое и мультипланарное смещение, положение мелких осколков.
Данные томографии определяют тактику лечения. Так, при переломах заднего отростка (третьей лодыжки) уточняется примерная площадь его суставной поверхности (рис. 1, 2). В случаях, когда площадь отломка превышает 1/3 всей горизонтальной суставной поверхности большеберцовой кости и имеется смещение отломка назад и кверху более 2 мм, больному показан остеосинтез.
Рисунок 1. Боковая рентгенограмма правого голеностопного сустава. Перелом заднего края больше берцовой кости со смещением отломка вверх и кзади.
Рисунок 2. Аксиальная компьютерная томограмма голеностопных суставов после наложения гипсовой повязки. Определяются две дополнительные линии перелома большеберцовой кости в косой фронтальной плоскости. Площадь суставной поверхности отломков превышает треть суставной поверхности большеберцовой кости.
Разрушение суставной поверхности большеберцовой кости происходит не хаотично, а определяется механизмом травмы и в соответствии с действием сил натяжения связок голеностопного сустава. Выделяют переломы большеберцовой кости с образованием четырех видов отломков: передневнутреннего, задневнутреннего, передненаружного, задненаружного.
Чаще всего выявляются задневнутренние переломы.
КТ позволяет визуализировать переход линий перелома на внутреннюю лодыжку, не определяемых на рентгенограммах.
На серии последовательных сканов с точностью до 1 мм измеряется рентгеновская суставная щель между лодыжками и блоком таранной кости на обеих ногах.
Безусловным преимуществом компьютерной томографии является возможность визуализации повреждения дистального межберцового сочленения. Количественная оценка диастаза рентгеновской щели между берцовыми костями и ротации малоберцовой кости позволяет выявить еще одну возможную причину нестабильности голеностопного сустава и болевого синдрома (рис. 3).
Рисунок 3. Аксиальная компьютерная томограмма голеностопных суставов.
(а) Патологический диастаз между медиальной лодыжкой и блоком таранной кости правой ноги.
(б) Диастаз дистального межберцового сочленения. Визуализируется винт в эпифизе большеберцовой кости.
Топографо-анатомически и функционально стопа неотделима от голеностопного сустава. В большей степени это относится к задней части стопы.
Рентгенография пяточной и таранной кости и суставов, образуемых ими, происходит одновременно с исследованием голеностопного сустава. Дополнительно может проводиться рентгенография пяточной кости в аксиальной проекции. Однако чаще она затруднена из-за выраженного болевого синдрома.
Обязательными в исследовании переднего и среднего отделов стопы являются ее рентгенография в подошвенной, косой и строго боковой проекциях. Однако ввиду сложности анатомического строения стопы и проекционного наложения костей, участвующих в формировании нескольких суставов, рентгенография не может удовлетворить хирургов. Лишь частично эту проблему решает рентгенография с прямым многократным увеличением. Поэтому переломы костей стопы являются показанием для проведения компьютерной томографии.
Методика КТ стопы не отличается от исследования голеностопного сустава. Область сканирования включает всю стопу, начиная от горизонтальной суставной щели голеностопного сустава.
Участие пяточной кости в формировании трех суставов, а также действующая на нее гравитационная нагрузка всего тела определяют повышенное внимание травматологов к этой кости.
Перелом пяточной кости обычно происходит вследствие компрессии на подтаранный сустав между таранной костью и землей. Линия перелома проходит косо через заднюю таранную суставную поверхность (рис. 4). При этом образуется два основных внутрисуставных отломка: передневнутренний (сустентакулярный) и задненаружный. Сустентакулярный фрагмент прочно крепится к таранной кости межкостной связкой пазухи предплюсны. Фиксирующая роль передневнутреннего отломка имеет принципиальное значение. Одна из основных задач травматолога сводится к сопоставлению с ним свободного задненаружного фрагмента.
Рисунок 4. Аксиальная компьютерная томограмма пяточных костей после наложения гипсовой повязки.
(а) Перелом правой пяточной кости в области подтаранного сустава. Линия перелома проходит через пазуху предплюсны. Перелом правой ладьевидной кости
(б) Многооскольчатый перелом правой таранной кости.
Вне зависимости от способа предполагаемой фиксации отломков - внутрикостного или внекостного - существует ряд клинически актуальных вопросов, на которые компьютерная томография может дать однозначные ответы.
Прежде всего это касается количества внутрисуставных отломков. Прогноз лечения ухудшается, если визуализируются более двух фрагментов.
Второй важный аспект - близость линии перелома к медиальной поверхности пяточной кости. Наихудший прогноз имеют переломы, проходящие через пазуху предплюсны. Фиксация обоих фрагментов к таранной кости может оказаться недостаточной для полноценного функционирования суставов.
В отличие от сустентакулярного отломка задненаружный, как правило, имеет подвывих по отношению к таранной кости, плоскостное и угловое смещение. Точное количественное их измерение при КТ конкретизирует задачу травматологу при фиксации отломков.
При внутрикостном остеосинтезе при боковом доступе важно заранее знать, будет ли задненаружный фрагмент скрыт латеральной стенкой тела пяточной кости. Их взаиморасположение лучше визуализируется в коронарной плоскости (рис. 5).
Рисунок 5. (а) Боковая косая рентгенограмма стопы. Перелом пяточной кости в области подтаранного сустава с образованием подтаранного отломка. Смещение задненаружного отломка кверху.
(б) Аксиальная компьютерная томограмма пяточных костей.
На аксиальных изображениях оценивается сохранность отростка, поддерживающего таранную кость. Это объясняется тем, что металлические конструкции, фиксирующие отломки, оптимально проводить через sustentaculum.
Для восстановления длины стопы необходима целостность латеральной стенки тела пяточной кости. Аксиальные топограммы предоставляют возможность рентгенологу оценить целостность кортикального слоя латеральной стенки.
Пяточная кость участвует в образовании пяточно-кубовидного и таранно-пяточно-ладьевидного суставов. При этом основная нагрузка со стороны тела человека распределяется на пяточно-кубовидный сустав. Наличие внутрисуставных переломов этих суставов является плохим прогностическим признаком.
Кроме детализации выявленных переломов, важно изучить форму поврежденной пятки для ее нормализации. Количественно измеряется переднезаднее укорочение, верхненижний коллапс и угловая (варусная или вальгусная) ротация пяточной кости.
Переломы таранной кости не имеют таких жестких закономерностей, как пяточной. Чаще они бывают многооскольчатыми, осложняются асептическим некрозом (рис. 6). Блок таранной кости - наиболее характерное, после коленного сустава, место возникновения отсекающих остеохондритов. Типичные места их обнаружения: задневнутренний и передненаружный сегменты блока. Кроме того, таранная кость - второе по частоте (около 25%) возникновения, вслед за большеберцовой костью, место стресс-переломов. В половине случаев они не выявляются рентгенографически и почти всегда возникают в блоке таранной кости.
Рисунок 6. Аксиальная компьютерная томограмма на уровне подтаранных суставов. Многооскольчатый длительно существующий перелом правой таранной кости. Асептический некроз таранной кости.
Стресс-переломы костей предплюсны выявляются не более чем в 9% случаев. Они носят название «маршевых переломов», хотя встречаются не только у военных, но и у спортсменов и просто тучных людей.
Причиной болей в области стопы может служить повреждение синхондрозов между дополнительными косточками и костями стопы, связок рядом с сессамовидными костями. Наиболее типичными местами такого рода травм являются соединения дополнительной наружной большеберцовой и ладьевидной костей, синхондрозы между задним отростком таранной кости и треугольной костями, а также области сессамовидных костей: второй кубовидной и треугольной костей (рис. 7). Компьютерная томография помогает идентифицировать не только варианты развития, но и наличие травмы.
Рисунок 7. Аксиальная компьютерная томограмма правой стопы на уровне ладьевидной кости. Визуализируется дополнительная наружная большеберцовая кость - вариант развития.
Таким образом, травматическое повреждение стопы и голеностопного сустава требует расширенного рентгенологического исследования. Компьютерная томография должна стать рутинным методом исследования этой области ввиду высокой ее информативности. Появляющееся в последние годы новое программное обеспечение компьютерных томографов позволяет прогнозировать еще больший интерес к данному методу исследования со стороны травматологов. Так, компьютерная дизартикуляция предоставит полную пространственную информацию о состоянии суставных поверхностей. Режим флюороскопической компьютерной томографии позволит проводить малые инвазивные мероприятия под контролем КТ в реальном режиме времени. Все это обещает рост числа научных исследований по рентгеновской компьютерной томографии больных травматологического профиля в ближайшие годы.
Травма Лисфранка (среднего отдела стопы)
Продолжение