В пищеводе выделяют три отдела: шейный, грудной и абдоминальный. Шейный отдел – от глотки до верхней аппретуры грудной клетки (яремная вырезка грудины, верхний край первых рёбер и тело Th1). Грудной отдел – от верхней апертуры грудной клетки до диафрагмы, он делится на три части верхнегрудной, среднегрудной и нижнегрудной. Так как яремная вырезка видна на снимках плохо из-за наслаивающейся тени позвоночника, то в качестве ориентира берётся ключица, так как измерять можно как от верхнего, так и от нижнего её края (разница около полутора сантиметров), то нужно указывать от какого края производите измерения. Абдоминальный отдел – от диафрагмы до кардии – пищеводного отверстия желудка, которое снабжено мышечным жомом. Измерять расстояния на снимках можно и от ближайшего к пищеводу участка диафрагмы, желательно на вдохе. Основной метод рентгенологического исследования этого органа – рентгеноскопия с прицельными снимками.
Для правильной ориентации хирургов на снимках кроме собственно патологического процесса должны найти отражение анатомические ориентиры, такие как ключица, так как верхний край грудины виден весьма плохо, вторым обязательным ориентиром должна быть диафрагма. Но так как для исследования пищевода обычно применяются кассеты 24х30см, которые делятся на два снимка, а протяжённость пищевода больше 30см, то оба анатомических ориентира одновременно на одном снимке не могут быть представлены, поэтому один снимок делается с захватом ключицы, а другой с захватом диафрагмы. Другие снимки делаются по мере надобности для информативного отображения патологического процесса. Кроме ключицы и диафрагмы есть ещё два анатомических ориентира, которые видны не столь отчётливо – это бифуркация трахеи и её нижний полюс – карина, а также дуга аорты. Обычно на фоне средостения неплохо виден левый главный бронх (ЛГБ), карина и начало правого главного бронха (ПГБ). С дугою аорты ещё проще, только надо сцентрировать снимок так, чтобы она была отчётливо видна. Требования эти не сложные, но им обычно не обучают в курсе общей рентгенологии.
Приступая к исследованию пищевода, необходимо помнить о ряде серьёзных опасностей связанных с данным исследованием, которые могут проявиться в самое неподходящее время. До вручения больному стакана с барием необходимо выяснить, нет ли у него нарушений глотания, которые могут привести, в том числе, к летальному исходу. При парезе мышц гортани, вызывающем нарушение глотания, а так же при наличии свища между пищеводом и трахеобронхиальным деревом (ТБД), вы можете получить утопление больного барием вследствие вашего исследования. Поэтому перед исследованием вы должны обязательно спросить у больного, а не попёрхивается ли он при глотании, не возникает ли у него кашель сразу после глотания. Если больной, лечащий врач или вы сами заподозрили такие проявления, то можно до дачи бария просто дать больному небольшой глоток воды, чтобы оценить реакцию больного на него и скорректировать свои действия. А именно, отложите исследование, проинформируйте лечащего врача и в его присутствии, пусть даже в пультовой, а не в процедурной рентгеновского кабинета, проведите исследование, но не с барием, а с водорастворимым контрастом, который в нашем учреждении приносит в рентген-кабинет лечащий врач.
Подобные анатомические и функциональные нарушения встречаются в жизни не столь часто, поэтому врачи-рентгенологи обычно не спрашивают больных о нарушениях глотания, если что-то их не насторожит. Когда у меня один больной с пищеводно-трахеальным свищом выдал асфиксию после первого глотка, то я принял за правило предупреждать всех больных о том, что первый глоток должен быть маленьким, от которого даже если возникнут осложнения, то они не будут угрожающими жизни или летальными. Предупреждать о величине глотка необходимо до того, как дадите стакан в руку больному, потому что иные больные только получив стакан в руку, тут же ополовинивают его, не ожидая никаких инструкций со стороны врача.
При нарушениях глотания барий будет поступать в трахею через гортань сверху, а кашлевой рефлекс может быть и нарушен, при этом вам будет видна струйка бария, стекающая по трахее сверху. При пищеводно-трахеальных и пищеводно-бронхиальных свищах, нарушений глотания обычно нет, а барий поступает в ТБД через свищ, причём это поступление может быть массивным. Причиной таких свищей может быть распад в зоне опухоли пищевода или его метастатического поражения. В итоге вы увидите на экране картину контрастированного трахеобронхиального дерева одного или обоих лёгких. Естественно больной получит асфиксию как при утоплении, посереет и завалится, а может и умереть. Характер нарушения дыхания определяет и характер проводимых реанимационных мероприятий, хотя, учитывая густоту бария, с ними будут определённые сложности. Вот тут-то и понадобятся помощники, хорошо, если они окажутся рядом.
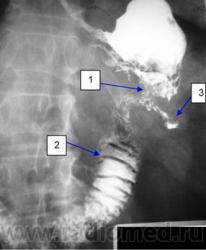
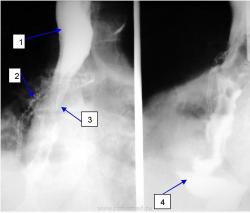
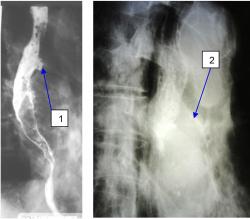 | На рисунке 3 приведены снимки разных больных, слева видна язва (1) на левой стенке пищевода, а на правом снимке видно небольшое количество контраста (2) в ЛГБ (3) |
Рентгеноскопия пищевода начинается от ротовой полости, а не от яремной вырезки или ещё более низкого уровня. Это необходимо потому, что могут быть опухолевые или иные поражения глотки, корня языка, шейного отдела пищевода. Можно увидеть, как увеличенные лимфатические узлы шеи отклоняют и суживают пищевод, например, это бывает при вирховском метастазе рака желудка, и вы можете оказаться первым врачом, увидевшим эту патологию.
Рентгеноскопия пищевода начинается от ротовой полости, а не от яремной вырезки или ещё более низкого уровня. Это необходимо потому, что могут быть опухолевые или иные поражения глотки, корня языка, шейного отдела пищевода. Можно увидеть, как увеличенные лимфатические узлы шеи отклоняют и суживают пищевод, например, это бывает при вирховском метастазе рака желудка, и вы можете оказаться первым врачом, увидевшим эту патологию.
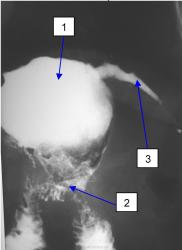
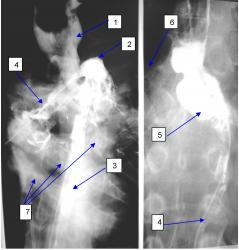
 | На рисунке 4 видно, что даже стент в пищеводе реально не геметизирует трахеобронхиальные свищи, хотя устанавливается он, в том числе, и с этой целью. |
Зафиксировать на снимке в обычном рентгеновском аппарате глотку иногда бывает проблематично, так как глоток через неё проходит исключительно быстро, необходимо учитывать время вхождения кассеты в рабочее положение и время прохождения бария через глотку. Для этого я первый глоток смотрю без снимка, а второй даю команду на глоток и сразу нажимаю на кнопку снимка, хотя в каждом аппарате свои нюансы.
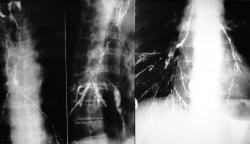
Если вы не предупредили больного о величине глотка, и он сделал свой привычный глоток, то вы на экране увидите бронхографию, как на рисунке 4, а то и получите асфиксию у больного, а если глоток был маленьким, то увидите только следы бария, как на рисунке 3. Если больной после бронхографии упал, то надо самому стать на одно колено, выставив другое вперёд, и на выставленное колено положить живот больного, чтобы голова лежала на полу. В таком положении подержать больного примерно минуту, похлопывая по спине, так как барий достаточно густой и течёт медленно, за это время хотя бы часть бария вытечет из бронхов и трахеи в рот. Не меняя положения больного пальцем с салфеткой или без неё барий надо удалить изо рта, иначе он снова аспирируется в трахею при этом берегите свой палец, может возникнуть спазм жевательных мышц, и получите значительную травму. Далее надо перевернуть больного на спину и проводить стандартные реанимационные мероприятия.
Обычно во время исследования пищевода и желудка стакан с барием больной держит в левой руке, правая опущена, при этом в косых проекциях тень рук не перекрывает изображения пищевода. Кроме того, больному необходимо объяснить, чтобы он стакан держал сбоку от себя, а не перед собою, чтобы вы при перемещении ЭСУ не толкнули и не облили больного барием, а, кроме того, чтобы тень стакана не перекрывала тень пищевода. Если первый маленький глоток прошёл без особенностей, то дальнейшее исследование можно проводить по стандартной методике.
Глоток бария провожается взглядом ото рта до желудка, перемещая за ним ЭСУ, это делается в прямом положении и в правом косом (правое плечо вперёд градусов на 30-45), иногда приходится использовать и левое косое положение. В прямой проекции вы оцениваете правую и левую стенки пищевода, в косом переднюю и заднюю стенку. Пищеводно-трахеальные свищи обычно видны в косом положении. Бывают не только пищеводно-трахеальные свищи, но и пищеводно-бронхиальные, которые, как правило, возникают между пищеводом и левым главным бронхом. Левое косое положение используется при не функционирующей левой руке, когда больной не может держать в ней стакан.
В заключении должны найти отражение следующие моменты: акт глотания, эластичность стенок пищевода, калибр и непрерывность его складок, наличие сужений и рельеф в зоне сужения, наличие изъязвлений и свищей, а также наличие мягкотканого компонента опухоли, если таковые есть. Необходимо отразить начало патологического процесса относительно верхнего края ключицы или купола диафрагмы, протяжённость процесса в сантиметрах, минимальная ширина просвета в зоне сужения и, если имеется супрастенотическое расширение пищевода указать его ширину. Я в своих заключениях обычно указываю расстояние, как от ключицы, так и от диафрагмы, второе измерение пишу в скобках. Заранее ведь не знаешь, какое из измерений будет более значимо для лечащих врачей. Также отмечается рельеф в зоне сужения пищевода.
Мягкотканый компонент опухоли возникает при выходе опухоли за пределы стенки пищевода. Этот компонент опухоли видится веретёнообразной муфтой на уровне сужения просвета пищевода, хотя он бывает представлен не так часто, но его наличие существенно для решения вопроса об операбельности больного. При выраженном сужении пищевода бывает трудно оценить нижний полюс опухоли, когда контраст течёт тоненькой струйкой через сужение и не может дать адекватного наполнения постстенотического участка пищевода. Тут надо искать появляющиеся складки в неизменённом участке, и их начало считать нижним полюсом опухоли. Но, порою бывает и так, что нижний полюс опухоли отчётливо не определяется, об этом не надо стесняться писать в заключении.
Если у больного выраженное сужение пищевода, то не надо его насильно поить барием, кроме рвоты это ничего не вызовет. После таких "силовых" исследований у больных возникает страх и отвращение к рентгеновскому кабинету и подобного рода исследованиям. Насилие над больным в традиционной рентгенологии не предполагается, во всяком случае, персоналом кабинета, это уж точно. Главное, что дополнительной информации это всё равно не даст. В случаях выраженной или полной непроходимости пищевода вполне достаточно одного или двух небольших глотков бария. Обычно в таких случаях в расширенном пищеводе стоит уровень жидкости (слюна, слизь, пища). При этом даже не всегда удаётся контрастировать всю ширину просвета пищевода барием, можно конечно больному предложить два пальца в рот и освободить пищевод в раковину, но не все к этому отнесутся с пониманием. Поэтому можно после дачи двух глотков положить больного на аппарате в горизонтальное положение и предложить ему повернуться с боку на бок, после чего в лежачем или полулежачем положении сделать снимки.
Иногда можно выявить не одну локализацию изменённой стенки пищевода, а разнесённые по протяжённости изменения. Например, опухоль в нижнегрудном отделе пищевода, плюс участки ригидной стенки в среднегрудном отделе, причём между этими участками пищевод без видимых изменений. Такую картину надо трактовать как лимфогенные метастазы рака пищевода, эндоскописты их описывают как перистые метастазы. Но такие изменения видны рентгенологически редко.
Если вы выявили опухоль пищевода, то не зависимо от наличия назначения, необходимо данному больному провести и исследование желудка, потому, что обычная практика хирургического лечения рака пищевода – это его резекция с пластикой культёй желудка по Lewis или изоперистальтическим желудочным стеблем, а для этого необходимо знать состояние желудка. Больной может попасть к вам уже с выраженным стенозом пищевода (дисфагия III-IV), когда проходит только жидкая пища и вода, а пока больной попадёт к торакальному хирургу, пройдёт время, и проходимость пищевода может исчезнуть совсем. Тогда не только эндоскописты не смогут завести эндоскоп за зону сужения пищевода, но и рентгеноскопию желудка повторить будет невозможно, поэтому ваше исследование может оказаться единственным исследованием желудка, проведённым до операции. Не забывайте, что все медики делают одно общее дело, а болезнь и время работают обычно против больного и нас.
Если проходимость пищевода плохая, но она всё-таки есть, то постарайтесь хотя бы не полностью, но исследовать желудок. Для этого даёте больному в руки стакан с барием и сажаете его в коридор, чтобы он потихоньку выпил столько, сколько сможет. И пока больной не спеша поглощает барий, вы успеете в освободившемся кабинете сделать что-то другое, необходимое по работе, например, посмотреть следующего больного. Даже если у вас нет другой работы в данный момент времени, оставьте больного наедине с барием, не стойте у него над душой, сколько выпьет, столько и хорошо, а насилие ведёт лишь к рвоте и иным неприятностям. Затем снова берёте больного за экран, и снимаете желудок стоя и лёжа в различных разворотах. При этом желателен один обзорный снимок (обычно 24х30) и более мелкие снимки, но уже с разворотами и компрессией. Один из снимков должен быть в левой боковой позиции, когда больной повёрнут к экрану строго левым боком – при этом видна передняя и задняя стенки желудка, а позвонки видны в боковой проекции.
При исследовании желудка сильно не экономьте плёнку, делая снимки на четвертинках 18х24. Сложно потом разбираться в таких "снимках-цитатах", которые актуальны, пожалуй, для язвы или рубцовой деформации луковицы двенадцатиперстной кишки (ДПК), а хирургам приходится работать с желудком целиком, поэтому они и ценят снимки целого органа, а не крошечных его частей. Снимки, удовлетворяющие хирургов, получаются в формате 18х24 – один снимок, 24х30 – один или два снимка. По таким снимкам им легче получить необходимую для дальнейших действий информацию. Помните, что рентгенологическое исследование имеет целью не выполнение формальных действий, а предоставление значимой информации лечащим врачам в удобном для восприятия виде.
Ещё один важный момент, если есть значительное сужение пищевода, то давать больному шипучую смесь для раздувания желудка нельзя, она в желудок не пройдёт совсем или пройдёт лишь частично. Однако газ будет выделяться в супрастенотическом отделе пищевода, что может вызвать рвоту, аспирацию вспененного пищеводного содержимого, и иные неприятности, виновником таких осложнений будете именно вы. Ведь объём газа в "шипучке" рассчитывался на раздувание довольно ёмкого желудка, а не малого по объёму пищевода.
Не всегда можно найти патологию пищевода и желудка, даже если знаешь где искать, то есть имеется предшествующее фиброскопическое исследование, выявившее данную патологию. В некоторых случаях виден лишь небольшой ригидный участок стенки, а порою не видно и этого. Пишите о таком честно, что доступными вам методами патологи не выявлено, но укажите при этом в заключении, что на ФГС выявлена такая-то патология в таком-то отделе. Просто у любого метода есть свои ограничения, их необходимо знать и не бояться быть честным.
Кроме первичных опухолевых поражений пищевода могут быть его поражения извне – прорастание опухолями средостения и метастатически изменёнными лимфоузлами средостения, что не всегда легко бывает отличить от рака пищевода по рентгеновской картине. Читайте старательно историю болезни, амбулаторную карту, спрашивайте больного, думайте.
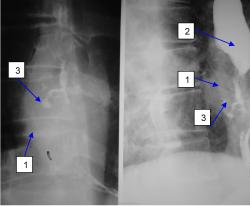
Важным признаком поражения пищевода извне является его отклонение от обычного положения, но тут важна величина этого отклонения, если оно существенное, примерно как на рисунке 6 или больше, то, скорее всего, это прорастание извне. Однако при рентгеноскопии мы не видим пищевода как такового, а видим лишь его контрастированный просвет, поэтому при умеренном или небольшом отклонении просвета пищевода не стоит настаивать на вторичном поражении пищевода, а надо лишь высказать предположение. Совсем недавно у нас имел место именно такой случай. У больного первично множественный рак (ПМР), рак периферического бронха одного из лёгких и рак пищевода. При рентгеноскопии просвет пищевода явственно, но умеренно отклонялся, что создавало впечатление о его прорастании увеличенными лимфоузлами, я полагал, что это были метастазы рака лёгкого в узлы средостения. Однако на КТ пищевод был вовсе не смещён, а вот его просвет (то, что я видел при скопии) смещался эксцентрично растущим первичным раком пищевода.
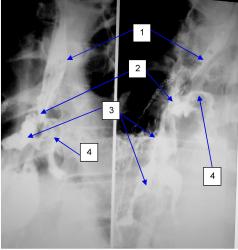
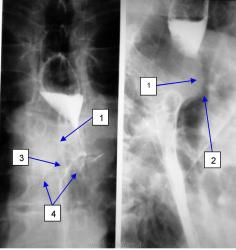 | На рисунке 6 видно сдавление пищевода увеличенными лимфоузлами средостения (1), которые, кроме того, смещают и суживают на ½ трахею(2). Ниже сдавления видна карина (3) и главные бронхи (4) |
Кроме того, довольно часто бывает рак желудка с переходом на пищевод. По локализации процесса в желудке выделяют кардиоэзофагеальный и гастроэзофагеальный раки. При кардоэзофагеальном раке поражение желудка находится в зоне кардии, часто с переходом на свод желудка. Если нижняя граница поражения желудка не выходит за пределы верхней трети тела, то считается кардиоэзофагеальный рак, а если спускается в среднюю треть тела желудка и ниже, то считается гастроэзофагеальный рак. Это разделение важно для торакальных хирургов, так как при кардиоэзофагеальном раке непоражённая часть желудка может служить пластическим материалом в операции по Люису, а если поражение желудка значительное, то он убирается целиком. Но эти рассуждения касаются отграниченных форм рака желудка, тех которые имеют довольно чёткую границу поражения, при диффузноинфильтративной форме рака желудка тактика хирургов меняется, так как этот рак не имеет чётких границ роста.
Переход на пищевод может быть в пределах абдоминального отдела, а может подниматься и выше на нижнегрудной отдел. На снимках должно быть зафиксировано, а в заключении отражено соотношение верхнего полюса опухолевого поражения и диафрагмы, а так же общая протяжённость поражения пищевода. При измерении необходимо измерять расстояние не от верхнего полюса диафрагмы, а от места её контакта с пищеводом, что хорошо видно на снимках в правом косом положении, да и в прямой проекции тоже видно, просто надо присмотреться.
В норме толщина диафрагмы 0,4см, и толщина стенки желудка 0,6-0,8см. На снимках газового пузыря желудка необходимо измерить расстояние от верхнего края газа в желудке до нижнего края лёгкого, оно должно быть не более 1см. Если оно больше, сохраняется при раздувании желудка, да ещё и бугристый рельеф, то оно обусловлено инфильтрацией стенки желудка раком. Хорошо видно изменение прекардиальных отделов на фоне газа, постарайтесь для этого использовать имеющийся в желудке газ, но если необходимо дайте шипучую смесь, конечно, если позволяет просвет пищевода (его ширина желательно не меньше 1см).
Сейчас мы пропустим рентгенологическое обследование больных в первые дни после операции, но потом вернёмся к этому вопросу. Перейдём к 7-10 дню после операции, когда необходимо смотреть анастомоз. В ходе исследования необходимо ответить на вопросы о состоятельности анастомоза, его ширине и проходимости, а так же состоянии кишки после анастомоза. Для исследования необходимо брать более жидкий барий, чем обычно, в ходе исследования больной выпивает два-четыре небольших глотка, обычно этого количества хватает, первый глоток как обычно маленький. Необходимо помнить, что не всякая несостоятельность может быть выявлена в вертикальном положении, поэтому необходимо ещё и укладывать больных, особенно если есть хотя бы малейший намёк на возможную несостоятельность.
Нормальная ширина анастомоза не меньше сантиметра, но в послеоперационном периоде может возникать отёк в зоне анастомоза (анастомозит), тогда его просвет сужается, а контраст через него проходит с трудом, иногда только через некоторое время от начала приёма бария. Чтобы не вызвать у больного рвоту, вы контролируете уровень заполнения пищевода или культи желудка скопически. Если в культе желудка был уровень жидкости до дачи бария, то не надо предлагать больному выпить целый стакан, достаточно двух-трёх глотков. А если желудка нет, то уровень бария в вертикальном положении не должен превышать половины длины оставшейся части пищевода, ещё добавите и получите рвоту, а то и аспирацию контраста. То, что решается увеличением времени исследования вовсе не решается объёмом выпитого бария.
В случае задержки прохождения бария через анастомоз приходится смотреть больного несколько раз. Вы отпускаете больного из кабинета минут на пять, за это время смотрите следующего больного, и снова ставите больного за экран, если не идёт барий через анастомоз и через пять минут, то отправьте больного на полчаса-час в палату, потом снова за экран, либо делаете обзорный снимок брюшной полости. На отсроченных снимках при этом проставляете время ("через 5 мин", "через 45 мин" и т.д.), а в заключении нужно указать, что имеются явления анастомозита. Иногда, после того, как больной полежит в палате, могут появиться интересные находки на снимках или при скопии. В качестве иллюстрации приведу снимок больной, у которой желудочно-тонкокишечный анастомоз был без претензий, но у больной поднялась температура, возник слева плеврит. На снимке через 40 минут после дачи бария, после того, как больная полежала в палате, был выявлен затёк бария вдоль купола диафрагмы кзади, что и вызвало у больной реактивный плеврит слева. Причиной затёка оказалась острая язва в куполе культи желудка.
Снова хочется напомнить о шаблонности мышления. Исследуя после операции анастомоз, обычно ищешь затёки в зоне анастомоза, как признаки его несостоятельности, но надо смотреть и на различные "мелочи". Уровень в затёке виден был под диафрагмой ещё на снимке, когда выявили плеврит, но я его принял за единичный мелкий уровень в кишке, какие иногда бывают в послеоперационном периоде, и не насторожился, а зря.
При невозможности выполнить радикальную операцию на пищеводе, в зону сужения пищевода иногда ставят стент, который улучшает качество жизни, но не устраняет раковую болезнь. Но не всегда можно воспользоваться таким вариантом паллиативного лечения, и для питания больного делают гастростому или энтеростому.
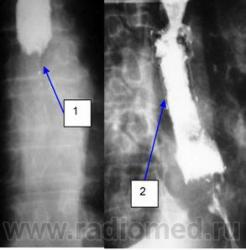 | На рисунке 8 слева снимок пищевода до стентирования, а справа после стентирования. Сужение пищевода (1), зона поражения пищевода после установки сетчатого саморасширяющегося сетнта (2). |
В качестве радикальной операции при раке нижне- и среднегрудного отделов пищевода часто производится резекция пищевода с пластикой по Люису (Lewis). При ней производится лапоротомия и торокотомия, рассекается диафрагма, желудок мобилизуется и перемещается в правую плевральную полость, и на уровне бифуркации трахеи или дуги аорты формируется пищеводно-желудочный анастомоз. Так как свод желудка при этом кровоснабжается не очень хорошо и склонен к некрозу, то его отсекают, поэтому в итоге формируется анастомоз не с целым желудком, а с оставшейся его частью – культёй. При рентгенологическом исследовании грудной клетки при этом видно часто расширенное вправо средостение (за счёт культи желудка), а в вертикальном положении можно увидеть воздух и уровень в этой культе. Через год-два желудок может сузиться, тогда тень средостения принимает обычные размеры, а желудок из довольно широкого мешка превращается в эластичную неширокую трубку. Привратник и луковица двенадцатиперстной кишки соответственно тоже смещаются относительно обычного положения.
При рентгеноскопии видим верхнюю часть пищевода, анастомоз и культю желудка. В первые недели после операции часто отмечается спазм привратника у некоторых больных, прооперированных таким способом, что требует проводить рентгеноскопию в два этапа с некоторым интервалом между ними.
Ещё один важный момент, после резекции пищевода по Люису культя желудка прилежит к задней грудной стенке, а в ней, как и в интактном желудке, может быть уровень жидкости со свободным газом над ней, причём этот уровень часто находится вблизи диафрагмы. При рентгенографии, а особенно при рентгеноскопии этот уровень в культе можно легко спутать с выпотом, находящимся в плевральной полости. Нужно очень внимательно рассматривать снимок, а при обнаружении такого уровня во время рентгеноскопии, лучше дополнительно сделать снимок, а если и он не прояснит ситуацию, то прибегнуть к помощи УЗИ.
При локализации рака в верхнегрудном отделе производится резекция пищевода с пластикой изоперистальтическим стеблем и формированием анастомоза на шее. Причём в зоне анастомоза формируется гастростома, которая потом зарастает. Стебель выкраивается вдоль большой кривизны желудка, сшивается механическим швом в трубку, и этот шов хорошо виден на всём протяжении стебля. Оканчивается желудочный стебель привратником, за которым как обычно луковица двенадцатиперстной кишки, в ходе операции они смещаются кверху.
Гастростома при первом исследовании анастомоза на шее несколько затрудняет исследование, чтобы весь контраст не вылился через неё, больной прикрывает её пальцем. В итоге на снимках видна кисть больного и потёки бария по коже, подробнее об исследовании таких больных написано далее.
Ещё один способ пластики пищевода, это пластика частью толстой кишки, но он в настоящее время применяется не часто, но иногда хирурги вынуждены прибегать к нему. Для уточнения характера вмешательства необходимо внимательно читать медицинскую документацию и если есть такая возможность, то связаться с лечащим врачом.
Главное, что необходимо не просмотреть во время исследования в раннем послеоперационном периоде после резекции пищевода – это несостоятельность анастомоза, дефекты в пищеводе, культе желудка, кишке, которые могут возникнуть от разных причин, но их наличие является осложнением угрожающем жизни больного. Также в качестве осложнения операции может возникнуть пищеводно-трахеальный или пищеводно-бронхиальный свищ, поэтому первый глоток бария всегда только маленький. Приведу в качестве иллюстрации несостоятельность анастомоза после операции по Люису.
В зоне анастомоза возможны рецидивы рака, а, кроме того, рубцовые сужения, что может снова вызвать дисфагию. При рентгеноскопии при этом можно выявить сужение анастомоза, ригидность и неровность стенок, а можно не увидеть ничего, и диагноз будет выставлен только по данным эндоскопии. Кроме дисфагии, вызванной сужением анастомоза, у больных может развиваться функциональная дисфагия, что доставляет порою не мало хлопот. У нас был один больной с функциональной дисфагией, у которого после экстирпации желудка пищеводно-тонкокишечный анастомоз был хорошо проходим, но только первые три глотка, затем наступал стойкий спазм и анастомоз блокировался. Этот спазм был на пищу, на воду, на барий, он продолжался более 15 минут, и консервативному лечению этот "спазм третьего глотка" не поддавался никак.
Ещё при дисфагии у больных после экстирпации желудка в ходе исследования необходимо твёрдо разобраться, в какую из петель уходит контраст. При анастомозе "на короткой петле" приводящая петля справа от анастомоза, а отводящая – слева, контраст уходит в обе петли, но преимущественно в отводящую петлю, а приводящая чаще контрастируется на коротком отрезке. Однако иногда отводящая петля оказывается стойко пережата недалеко от анастомоза, это могут быть спайки или резкий перегиб кишки. При этом приводящая петля в той или иной мере расширена и в ней находится жидкость, а контраст как обычно поступает в обе петли, но короткий отрезок кишки оказывается не справа от анастомоза, а слева. В таких случаях, если есть возможность надо посоветоваться с оперировавшим хирургом, но в любом случае необходимо сделать отсроченный снимок либо за экраном, либо обзорный.
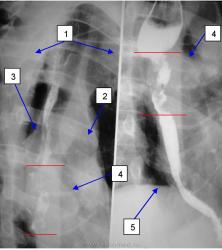
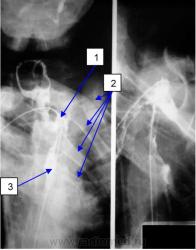
 | На рисунке 12 представлены снимки больной с затруднением проходимости по отводящей петле, виден пищеводно-тонкокишечный анастомоз (1), расширенная приводящая петля(2), отводящая петля (3). |
В желании рассказать об особенностях рентгенологических исследований после тех или иных операций я упустил некоторые важные моменты первого послеоперационного исследования анастомозов. Обычно на шестой-седьмой день после операции проводится контрольное исследование анастомоза с контрастом. Тут есть и организационная трудность, обычно расписана очередь на скопию в соответствии с нормативами лучевой нагрузки на врача, но анастомозы чаще всего приходится смотреть сверхкомплектно, так как исследование необходимо проводить в соответствии со сроками и состоянием больных. Лечащий врач определяет срок исследования и вид контраста (барий или водорастворимый, тот, что идёт для внутривенного введения), всякий раз стоит уточнять вид контраста у лечащего врача, если нет соответствующей записи в истории болезни. При подозрении на несостоятельность анастомоза необходимо использовать водорастворимый контраст, который обычно разводится водою вдвое и даётся в стакане. А если используется барий, то его взвесь делается пожиже, чем обычно, о чём необходимо предупреждать санитарку, готовящую контраст. Исследование необходимо проводить не только в вертикальном положении, но и полулёжа, это необходимо для выявления возможной несостоятельности. Обычно больной появляется на контроль анастомоза ещё с зондом, который заведён за зону анастомоза, что методологически верно, так как в случае несостоятельности зонд оставляют ещё на несколько дней. Если больной достаточно окреп после операции и может стоять, то начинать исследование надо в положении стоя, стакан в левой руке, правой больной отводит наружный конец зонда, выходящий из ноздри, ото рта и делает небольшой глоток, который вы должны проследить и сделать два-три снимка. Обычно первый снимок в прямой проекции, второй в правой боковой, а третий обзорный на кассете 24х30. Если не уверены, что анастомоз попал на снимок отчётливо именно во время прохождения контраста через него, то сделайте ещё контрольную серию из двух-трёх снимков.
Вторая фаза исследования – полулежачее положение, полностью переводить в горизонтальное положение больного лишённого кардиального жома не стоит, он может аспирировать содержимое пищевода, который свободно сообщается с культёй желудка или с петлёй тонкой кишки. Если больной ослаблен, то сразу начинаем с полулежачего положения. При этом контраст стоит у вас под рукою на тумбочке, стойке монитора или малой защитной ширме. Вы инструктируете больного, чтобы он набрал контраст в рот, когда вы поднесёте ему стакан, и не глотал, пока вы не прицелитесь и не дадите команду глотать. Вы же после того как больной наберёт в рот барий, поставьте стакан на место, наведите ЭСУ на контраст во рту больного и давайте команду на глоток, провожая этот глоток от глотки до анастомоза, и если пойдёт, то и немного далее. Первый глоток нужно тщательно проследить глазом, а другие глотки ещё и снять на плёнку. Через пищеводно-тонкокишечный анастомоз контраст обычно проходит не быстро, поэтому один глоток можно и увидеть, и снять, а вот после операции по Lewis, контраст чаще всего просто "летит" через анастомоз, поэтому сначала смотрим, потом снимаем. Смотрим для того, чтобы увидеть, как и куда идёт контраст, нет ли дополнительных отверстий и ходов в зоне анастомоза. И если вам показалось, что есть затёк контраста в дополнительные отверстия, то тут уж изловчитесь по любому, но снимите этот затёк контраста на плёнку, чтобы был документ. А для пущей надёжности не отпускайте больного, пока лаборант не проявит его снимки, и вы на них не взглянёте. При необходимости можно будет ещё дать больному пару глотков контраста и постараться снять зону интереса.
Ширина анастомоза обычно не менее 1см, если меньше, да ещё стоит зонд, то контраст будет весьма медленно проходить через анастомоз, если пройдёт вообще. Сужение просвета анастомоза в раннем послеоперационном периоде чаще всего обусловлено его воспалением – анастомозитом. Несостоятельность анастомоза – нарушение его герметичности может происходить по разным причинам, но проявляется это наличием дырки в стенке пищевода в зоне анастомоза. Через это отверстие контраст затекает в прилежащие к анастомозу ткани и полости. В частности при анастомозе по Lewis, и изоперистальтическом желудочном стебле, содержимое пищевода, в том числе и контраст, может попасть в средостение и правую плевральную полость. При пищеводно-тонкокишечном анастомозе содержимое пищевода, в том числе и контраст, может попасть в средостение, брюшную полость, а иногда во время операции бывает вскрыта плевральная полость, тогда и в неё. Небольшой затёк видится как штрих контраста, связанный с зоной анастомоза, этот небольшой затёк именуется усом. Более крупные затёки могут быть отграничены спаечным процессом, а могут сообщаться с полостями, о которых я упоминал. Полулежачее положение снижает скорость прохождения контраста через анастомоз, что позволяет более эффективно выявлять возможную несостоятельность.
У нас были попытки по настоянию лечащего врача снять несостоятельность анастомоза после операции по Lewis в условиях реанимации, палатным аппаратом, так как тяжесть больного не позволяла взять его на скопию в рентгеновский кабинет. Попробовали, неудачно, поэтому крайне не рекомендуем повторять, снимок получается неинформативным, так как он производится без экспонометра, слабеньким аппаратом, без зрительного контроля глотка контраста – нет, не рекомендуем.
Особенность исследования анастомоза при пластике изоперистальтическим желудочным стеблем. При этой операции анастомоз формируется на шее, а, кроме того, формируется там же временная гастростома, её при исследовании больной сам прикрывает марлевым тампоном, прижимая его пальцем левой руки, а в правой руке он держит стакан. Порою приходится врачу держать стакан и давать барий больному. Но закрывает гастростому больной сам, поэтому на снимках будет видна его кисть и потёки бария по коже. Все больные, после этой операции почему-то плохо закрывали гастростому, поэтому на снимках было всё и потёки, и контрастированный текстиль и рука больного. На этом фоне и рассматривался анастомоз, а требования те же, что и в прочих случаях исследования анастомоза. Кроме того, необходимо проводить глазом глоток по стеблю желудка, который представляет собою рукотворную трубку, сшитую аппаратом, ведь и она сама может быть несостоятельной, хотя в нашей практике такого не встречалось.
В случае пластики пищевода изоперистальтическим желудочным стеблем, заключительным моментом исследования является исследование привратника и двенадцатиперстной кишки (ДПК). Эти участки ЖКТ оказываются смещёнными в ходе операции, привратник иногда отвечает на это спазмом. Пытаться снимать спазм привратника во время исследования не нужно, это забота лечащего врача, если есть спазм привратника необходимо это отметить в заключении. В принципе все послеоперационные исследования анастомозов проводятся без медикаментозных дополнений со стороны рентгенологов, разве что иногда приходится дать понюхать нашатырь при возникшей у больного дурноте.

Поделится класными снимками?
Уважаемый М. А! Ну конечно же, делитесь! Для этого наш сайт и создан. Желательно, в новой теме (блоге или клиническом наблюдении), т.к. здесь обсуждаем публикацию Василия Григорьевича.
Добрый админ