На обычных рентгеновских аппаратах делают линейные томограммы, срез которых совпадает с плоскостью прямого или бокового снимка, а при КТ получают поперечные срезы, которых при традиционном исследовании получить невозможно. Так как плоскость линейных томограмм совпадает с плоскостью обычных снимков, то и картина на томограммах сходна с таковой на снимках, но в зоне среза лучше детализирована. А обычные снимки мы мысленно легко проецируем на больного, так же довольно легко проецируется и линейная томограмма, чего не скажешь о срезах КТ, требующих от ума известной изощрённости для такой проекции. По КТ хорошо уточнять детали и распространение образований в поперечном направлении, а по линейным томограммам легко получается общее впечатление, а также продольное распространение процесса. Традиционное рентгенологическое исследование и КТ в значительной мере самодостаточны, но они не заменяют, дополняют друг друга, так же, как ФГС и рентгеноскопия. Наибольшая информативность достигается при их совместном использовании.
Важным фактором надёжной работы рентгеновского кабинета является правильная организация его работы, особенно работы лаборантов, исключающая возможность путаницы снимков и томограмм. На организацию работы кабинета не жалейте сил, это избавит и вас и ваших подчинённых от знатных ошибок и окупится многократно. Перепутать томограммы (подписать их другой фамилией) в нашем кабинете практически невозможно, чему способствует правильная организация работы кабинета. Томограммы – товар штучный, лаборант сначала уточняет объём обследования, показав врачу обзорный и боковой снимок, потом делает томограммы – сделал срез, проявил, показал врачу, при необходимости изменяется глубина среза, а порою корректируются условия снимка. Когда получены информативные томограммы, больной снимается со стола, лаборант подписывает его снимки и томограммы, после чего отдаёт их врачу, а только потом приглашает в кабинет следующего больного. Скопление в кабинете больше одного больного недопустимо, это обязательно приведёт к путанице. Так же необходимо настойчиво пресекать попытки лаборанта отложить оформление снимков на потом, если таковые попытки имеют место. Скопление на столе рентгенолаборанта не оформленных снимков – это потенциально порочная практика, она обязательно приведёт к путанице и возможно роковой.
В учебниках достаточно подробно изложены принципы работы линейного томографа, поэтому на них я не буду останавливаться, а остановлюсь лишь на тех моментах, которые всегда вызывают трудности, как у врачей, так и у лаборантов. Я хочу поделиться накопленным опытом, возможно, кому-то он будет полезен. Во всяком случае, в нашем кабинете число срезов невелико, так как почти все срезы информативные, то есть интересующие образования находятся в срезе, при этом их контуры довольно чёткие, а детали хорошо различимы. Я специально не считал, но выход информативных томограмм у нас более 70%. Однако иногда попадаются больные, у которых некоторые томограммы "не идут", то есть нам не удаётся получить удовлетворительного изображения интересующих структур, хотя мы и в срезе и режим вроде подходящий, а снимок доброго слова не стоит. Таким больным неизбежно делаем несколько срезов и оставляем все в его архиве, но торакальные хирурги при этом всё равно остаются без необходимой информации.
Вопросы проведения томографии лёгких вроде бы и освещались в литературе неоднократно, но судя по результату недостаточно доходчиво до исполнителей этого исследования. Мне пришлось работать в разных регионах нашей страны, и почти везде есть эта слабость знаний в вопросах томографии, следовательно, она носит системный характер. Лаборантам на курсах объясняют, как подготовить аппарат и уложить больного, а глубину срезов вроде бы должны определять врачи, но врачи в своём большинстве тоже не знают, как к этому подойти и берут не умением, а числом срезов, делая серии томограмм там, где можно обойтись одним-двумя срезами. Увидев срез не совсем оптимальный по глубине, добиваются увеличения контрастности увеличением дозы излучения – "я сказала жахнуть, как следует!". Все эти ухищрения увеличивают не информативность, а только лучевую нагрузку на пациента и персонал, а так же физическую и психологическую нагрузку на лаборанта, что неизбежно вызывает сопротивление, как со стороны больного, так и лаборанта.
Чтобы получить информативную томограмму необходимо, чтобы её срез обязательно прошёл строго через зону интереса – то анатомическое образование, форму и структуру которого необходимо уточнить. Если срез проходит через зону интереса, то контуры образований целиком или местами чёткие, а тень структурна, если же срез прошёл лишь вблизи зоны интереса все контуры будут размытыми, а тени бесструктурными. Если на оптимальном срезе нечёткость контура бронха на томограмме, является отражением местной патологии, то на неоптимальном срезе этот диагностический критерий исчезает, так как все контуры нечёткие.
О режимах при томографии. Лаборант выбирает ток, напряжение и угол качания трубки. Время включения высокого напряжения жёстко связано с движением трубки, просто в аппарате есть выключатели, которые срабатывают от нажатия специальной пластины, связанной со штангой, соединяющей при томографии трубку и кассетодержатель. Следовательно, время при томографии лаборант выбрать не может, оно задано работой аппарата, конкретно временем нажатия тех самых выключателей, а нажимаются и отпускаются они автоматически по ходу движения трубки. Но это время меняется в зависимости от установленного угла качания трубки, оно растёт вместе с увеличением угла качания, так при угле 8-15 градусов время включения трубки около 0,2-0,3 секунды, а при угле качания 30-45 градусов 1-2 секунды (зависит от конкретного аппарата). На пульте же время выставляется заведомо большее, чем реальное время включения высокого напряжения, чтобы пульт не выключил высокое раньше, чем трубка проедет необходимое расстояние. Чем больше угол качания, тем тоньше выделяемый слои и лучше различимость деталей, но и выше динамическая нерезкость, ведь больной задерживает только дыхание, а сердце продолжает сотрясать органы грудной клетки.
При угле качания 45 градусов выделяется слой толщиною порядка 0,3-0,5см, на котором хорошо различимы мелкие детали, если конечно срез проходит довольно точно через зону интереса, а при малых углах качания выделяется слой около 3-5сантиметров, на котором детали видны не многим лучше, чем на обычном снимке. Пытаться точно измерить время включения трубки при томографии, собственно говоря, и не нужно, а нужно просто подобрать ток для конкретного угла качания (чтобы мАсы были в пределах оптимальных значений). Причём для каждого угла качания нужно подбирать свой режим, так как реальное время включения высокого напряжения значительно различается на разных углах качания трубки. И если бы больные были стандартных параметров, то это было бы ещё полбеды, а они сильно различаются, вот это и есть полная беда, либо главный камень преткновения в производстве качественных снимков и томограмм.
На некоторых аппаратах при производстве обычных снимков можно сильно не мудрить и подстраховаться экспонометром, но при томографии экспонометр всегда отключается, хотя в нашем аппарате (РДК-50) экспонометр не работает и при снимках с момента установки аппарата. Поэтому лаборант всё время вынужден вносить поправки в усреднённые режимы, на основе опыта, причём в основном интуитивно, а не на основе вычислений. Ориентиром для этого служит обычно толщина больного, которая оценивается глазом, и в результате этой оценки вносятся коррективы. Но есть ещё скрытый от глаз параметр - это рентгеновская плотность больного. Бывают обычные по рентгеновской плотности больные, у которых киловольты выставляются в зависимости от их толщины, а бывают "пустые внутри", те у которых лёгкие эмфизематозны, их рентгеновская плотность в полтора-два раза ниже обычного. А если выпот или ателектаз, либо отёк мягких тканей груди, то рентгеновская плотность наоборот увеличивается, вот и колдует лаборант над условиями.
Внесение поправок в условия снимка или томограммы очень тонкий и сложный процесс, как для неподвижной трубки при снимке, так и для каждого угла качания при томографии имеется своя хитрая зависимость. Поэтому, если лаборант освоит внесение этих поправок для обычных снимков и только одного угла качания конкретного аппарата, то это будет победа. Освоить сразу два или три угла качания или работу сразу на двух и более аппаратах с высоким качеством практически невозможно, не пытайтесь из живого человека, который работает под вашим началом, сделать станок с числовым программным управлением. Если вы лаборанта задёргаете, то он скорее сменит место работы, чем осилит ваши требования, да и для практических нужд вполне достаточно одного угла качания трубки.
Вернёмся к условиям, подбираемым для томографии, выберите большой угол качания трубки 30 или 45 градусов (как позволяет аппарат), и совместно с лаборантами подбирайте для него условия. Из изменяемых параметров влияющих на проникающую способность излучения и почернение плёнки при томографии у лаборанта остаются всего два – ток трубки и напряжение на ней. От напряжения зависит проникающая способность рентгеновского излучения, при росте толщины объекта нужно повышать напряжение на трубке. При томограмме лучи идут через тело больного преимущественно не прямо, а косо, что эквивалентно увеличению толщины объекта по сравнению с обычным снимком в той же проекции. Следовательно, при томографии киловольты нужно добавлять, а ток из-за большой выдержки надо убавлять, но так получается не всегда, а только в том случае, если аппарат имеет возможность довольно широкой регулировки токов в зоне малых значений. Наиболее приемлемыми для томографии при углах качания 30-45 градусов являются токи 10-40 мА, и для адекватной регулировки необходимо иметь в этом диапазоне 8-10 ступеней, но их чаще бывает всего две-три. Лишённые возможности регулировать адекватно ток, лаборанты для получения нормального почернения снимка, не оптимальной для данного объекта экспозиции (сочетания кВ и мАс, с учётом поглощённой больным дозы), а именно нормального почернения, сбрасывают кВ, ведь их шкала регулируется весьма плавно. При этом чисто физически падает проникающая способность излучения, и большая его часть остаётся в теле больного, а до плёнки доходят наиболее жёсткие кванты. В итоге получаются нормально зачернённые снимки, но различимость на них деталей не оптимальна. У нас в кабинете лаборанты немного увеличивают напряжение на трубке при томографии по сравнению со снимками в той же проекции, так как аппарат позволяет весьма плавно регулировать ток трубки во всём диапазоне.
На качество и информативность томограмм сильно влияет и вид носителя изображения, так электронные носители, применяемые в цифровых аппаратах, обладают более широким диапазоном регистрируемых градаций плотности прошедшего через объект излучения, чем плёнка. Ещё в этих аппаратах имеются программные средства для улучшения качества изображения, то есть снимок или томограмму можно "отфотошопить", что, безусловно, снижает напряжённость в работе лаборанта. В нашем же кабинете в качестве носителя используется плёнка, которая способна воспроизвести 16-18 градаций плотности, это её фотографическое окно, то в котором хорошо различимы детали. Это окно можно сместить либо в зону малых, либо в зону больших плотностей. То есть нужно отдельно "прокатить томограмму" на средостенном режиме и получить чёрные лёгкие, но различимые в пределах средостения участки трахеи и главных бронхов, затем, не меняя среза, "прокатить томограмму" на более мягком (легочном) режиме и получить белое средостение, но видимые на фоне лёгких центральные бронхи. Такое исследование имеет много минусов, во-первых, больной получает двойную дозу из-за необходимости двух снимков на каждом срезе, во-вторых, лаборант делает одну и ту же работу дважды, в-третьих, имеется двойной расход плёнки и реактивов, а за одно и ресурса аппарата, и, в-четвёртых, такие "разорванные" томограммы очень трудно воспринимать при интерпретации.
Чтобы избежать всех этих недостатков, умные люди придумали выравнивающий фильтр, который ослабляет излучение в зоне лёгких и не меняет его в зоне средостения, что позволяет на одной томограмме увидеть в хорошем качестве центральные бронхи от бифуркации трахеи до сегментарных бронхов, что значительно облегчает жизнь больного, работу лаборанта и работу врача.
Выравнивающий фильтр представляет собою алюминиевую пластину толщиною 8мм, с окном, расположенным вдоль проекции позвоночника, боковые края окна скошены для создания плавности переходов. Внешний вид и размеры фильтра приводятся на рисунках. У нас фильтр выполнен с некоторым запасом по некоторым размерам, что видно на рисунке 25, его поперечный размер и длина окна завышены, что, в общем-то, не мешает работе, но целесообразно размер с и е сделать поменьше, как обозначено на рисунке. Фильтр должен прикрывать
Рис. 25 окно центратора и надёжно фиксироваться в направляющих. Внешний вид фильтра с другой стороны приведён слева вверху, там же обозначены его размеры, а разрез окна приведён ниже. В световом центраторе аппарата есть направляющие, в которые и вставляется фильтр с помощью специальных выступов на его крае. Размеры а, b и d, должны быть на полмиллиметра меньше чем соответствующие размеры направляющих центратора, чтобы фильтр легко вставлялся и вынимался, но при этом не выпадал из направляющих, размер с должен быт равен длине направляющих, а длина окна фильтра е должен совпадать с размером окна центратора. Внизу справа показано измерение размера а, на слева – размера d.
 |
Размеры, обозначенные буквами необходимо тщательно измерять на конкретном аппарате, так как эти размеры различаются у разных аппаратов. Это я пишу к тому, что в конечном итоге изготовлять-то фильтр будет мастер-фрезеровщик, который привык выдерживать размеры до сотых долей миллиметра, и если размер будет неточно указан на вашем чертеже, то фильтр либо не станет на место, либо будет выпадать из пазов. Вот чтобы вам потом не пришлось вооружаться напильником и подгонять размер, либо не приходилось лаборанту всякий раз клеить фильтр к центратору лейкопластырем, в надежде, что он когда-нибудь всё-таки свалится на больного, проводите измерения тщательно, лучше штангенциркулем, а не линейкой. Толщина фильтра, ширина окна и скосов остаются одинаковыми, они отражены на разрезе. Такой фильтр позволяет выровнять плотность средостения и лёгких у большинства, но не у всех больных, некоторым больным хочется поставить фильтр большей толщины, так как у них разность плотности средостения и лёгких заметно выше, чем обычно. И ещё раз хочу напомнить, что такой выравнивающий фильтр применяется только для производства "центральной томограммы", для других томограмм этот фильтр не применяется.
Выйти на мастера, который сможет изготовить фильтр, можно за пару месяцев путём активного расспроса пациентов кабинета. Но прежде распечатайте рисунки рисунок 25, измерив на своём аппарате необходимые размеры, запишите их на тот же лист, и когда вы передадите их мастеру, он вас поймёт.
Выбор глубины среза, следующая хитрость томографии. У нас в кабинете за смену томографируют 5-8человек, в типичных случаях я не принимаю участия в определении глубины среза, а если возникают трудности у лаборанта, то мы вместе с ним вымеряем эту глубину и чаще всего получаем информативный срез с первого раза. В противотуберкулезных диспансерах нормой работы лаборанта является производство серии томограмм, в зависимости от требований врача – три, а то и пять-семь срезов в серии. Исходно это вероятно было обусловлено тем, что при туберкулёзе часто имеются множественные очаги, они и отображаются на разных срезах. Правда, потом такой подход просто становится нормой жизни в рентгеновском кабинете. В онкологии органов грудной клетки чаще имеют место одиночные образования и надо получить их изображение, а если образования множественные, то их обычно уже не томографируют, так как множественные метастазы хирургическому лечению не подлежат.
Центральная томограмма, названа так потому, что плоскость, проходящая через трахею и её бифуркацию, считаются анатомическим центром средостения, а всё что находится кпереди от трахеи называется передним средостением, что кзади – задним. Эта томограмма выполняется всем вновь поступающим ("свежим") больным с новообразованиями ОГК. Однако, если при обследовании выявляется плеврит, то томограмму лучше не делать совсем, пока не будет эвакуирована жидкость из плевральной полости. Выпот смещает анатомические структуры, а так же затеняет их, ведь он соберётся в положении лёжа у задней грудной стенки, в том числе под корнем лёгкого. Центральная томограмма делается во фронтальной плоскости (в положении лёжа на спине), её срез проходит через бифуркацию трахеи и какую-то часть трахеи, что зависит от выраженности грудного кифоза, и соответственно положения больного на столе. На этой томограмме видна трахея, главные бронхи, верхнедолевые бронхи и некоторые сегментарные бронхи верхней доли, а так же промежуточный бронх справа и устье нижнедолевого бронха слева. На ней же видны увеличенные лимфатические узлы корней и средостения.
 |
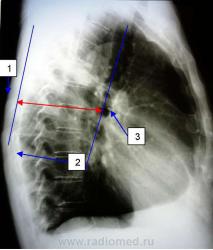
В норме уровень бифуркации определяется по следующей формуле "х = h/2 – 1", где h – переднезадний размер грудной клетки на уровне 4-5 межреберья (уровень сосков у мужчин), что показано на рисунке 26. Измеряется это расстояние с помощью двух линеек, при этом одна кладётся горизонтально на грудь в нужном месте, а вторая служит измерителем расстояния от стола до первой линейки. При этом необходимо учитывать неоцифрованное расстояние, имеющееся почти у всех линеек у её краёв, оно бывает 0,5-1см. Так вот не надо думать, что не вошедший в оцифровку сантиметр будет той самой единицей, которую в формуле необходимо вычесть. По правилам математики, сначала выполняется старшее действие, то есть умножение и деление, а потом младшее – сложение и вычитание.
Можно так же воспользоваться и другим способом, измеряя расстояние до искомого объекта по обзорному или боковому снимку, что представлено на рисунке 27. При таком способе определения глубины среза ошибиться сложно, но надо сообразить некоторые моменты. Если больному производится фронтальная томограмма, то больной лежит на спине или на животе, при этом его фронтальная плоскость параллельна плоскости плёнки, а томограмма проекционно повторяет прямой снимок, и остаётся только выставить нужную глубину среза по перпендикулярной плоскости (боковому снимку). Если больному выполняется сагиттальная томограмма, то он лежит на боку (правом или левом – по необходимости), при этом его сагиттальная плоскость параллельна плоскости плёнки, и томограмма повторяет проекционно боковой снимок, а глубину среза определяем по прямому снимку. Для измерения глубины среза необходимо использовать снимки, на которых отражены все необходимые ориентиры – часть тела, прилегающая к столу и искомое образование. Поэтому для определения глубины среза при производстве фронтальных томограмм, необходим боковой снимок, обязательно с захватом задних краёв рёбер. А для определения глубины среза сагиттальных томограмм необходим прямой снимок с боковыми краями рёбер.
Теперь рассмотрим определение глубины среза для центральной томограммы (фронтальной томограммы, срез которой проходит через бифуркацию трахеи и главные бронхи). Искомое расстояние измеряется в переднезаднем направлении, и именно оно отражено на боковом снимке. Находим на боковом снимке (рис. 26) сначала трахею, обычно это не составляет труда, она выглядит довольно широкой полосой просветления (тёмный цвет на снимке) идущей от верхней апертуры грудной клетки к корню лёгкого.
Эта полоса в нижнем полюсе несколько сужается и оканчивается круглым просветлением – осевой проекцией главного бронха (ГБ). Берём центр ГБ, как отправную точку, а вторая точка – это задний край ближнего к плёнке ребра. С задними краями есть небольшая хитрость, нужно найти именно те, которые от ближних к плёнке рёбер, их дуги меньше и сами они уже, а рёбра удалённые от плёнки по законам геометрической оптики увеличиваются, поэтому они больше отстоят кзади и дуги их крупнее, и их мы в измерение не берём. Измеряем расстояние от задней замыкательной пластинки ребра на уровне ГБ и центром ГБ, и устанавливаем срез в точности с полученным результатом, и, как правило, попадаем точно в срез. Хотя в формировании расстояния участвуют мягкие ткани спины, но их толщина компенсируется косым ходом лучей от фокуса трубки к плёнке, что обусловливает некоторое увеличение размеров.
Выложив один раз больного, просим его не ворочаться, пока не получим информативный срез томограммы, потому что любое смещение тела вызывает и смещение органов относительно стола, а ещё глубина вдоха от среза к срезу может варьировать, что также смещает сруктуры лёгких и средоствения. У врача и лаборанта отсчёт при томографии идёт при первом срезе от стола, а при последующих срезах от первого среза. Замечательно, если сразу попали в "десятку" и интересующие образования в срезе имеют чёткие контуры и прослеживаемую структуру, а если не попали, то нужно решить " куда шагнуть", то есть, на сколько и куда сместить плоскость нового среза относительно предыдущего. Можно сместить вверх, то есть от стола, или вниз – к столу, на 0,5 или 1,0см. При получении первого среза центральной томограммы крайне трудно сообразить направление смещения среза, так как нет дополнительных ориентиров, кроме ГБ и трахеи. Честно скажу, мы с лаборантами в таких случаях обычно идём на поводу своей интуиции. Вот после второго среза, становится яснее, если структуры стали видны лучше, то направление шага выбрано верно, если хуже, то от первого среза шагаем в противоположную сторону, чем при втором срезе.
Например, вымеряли глубину среза 11,5см, прокатили срез, проявили – нет чёткости. Шагнули вверх на (если чёткость совсем плохая, то на 1,0см, если не совсем плохая, то на 0,5см), то есть поставили глубину 12,0 или 12,5см. Прокатили, проявили, посмотрели – всё чётко, значит, цель достигнута, а если чёткость стала хуже, чем была, то третий срез ставим 10,5 или 11,0см. Прокатили, проявили, посмотрели, снова возможны варианты: стало чётче, если информативно, то можно исследование закончить, если снова нечётко, то перемеряйте по боковому снимку, и шагните ещё на 0,5см в нужную сторону. Возможно, что так и не получите красивой томограммы, такое тоже бывает, но редко.
Трудности в определении глубины среза возникают при выраженном кифозе или кифосколиозе (горбе), тут не знаешь, как приляжет тело к столу, и одного среза часто бывает недостаточно. Горбатым людям обязательно нужно класть под голову подушку, порою не одну, иначе не получите устойчивости тела во время томографии, ведь голова у таких людей просто не может прилечь к столу в положении лёжа на спине. Эти трудности хорошо себе представить, если взглянуть на рисунок 28, где обычный старческий кифоз, но весьма выраженный, вот с такой спиною наши измерения не всегда дают красивую томограмму на выходе. По снимку и подушке под голову думается, человек прилёг центром кифоза к столу, но оказывается, что у него ещё и спина где-то болит, поэтому человек ложится не в максимально удобную для вас позицию, а в максимально безболезненную и комфортную для него позицию, и эти позиции могут существенно отличаться друг о т друга. Взгляните снова на рисунок 15, почему больной приподнимает левый бок? Да потому что болят свежие переломы рёбер, также ведут себя больные и при томографии, если у них болит спина.
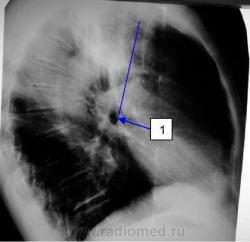 | На рисунке 28 синяя линия проведена через трахею, а цифрой 1 обозначен просвет ГБ. |
На исследование могут появиться люди с выраженной дыхательной недостаточностью, у которых в покое в положении сидя имеется одышка, а в положении лёжа одышка значительно усиливается. С такими людьми необходимо тщательно взвешивать необходимость томограмм и возможности больного. Больных с умеренно выраженной одышкой в положении лёжа обычно получается быстро уложить, и прокатить один срез, после чего больной садится на столе и ждёт проявки плёнки. В таком случае, если не попали в нужный срез, то изменение глубины последующего среза на 0,5-1,0см даёт смещение плоскости среза только относительно стола, а не относительно предыдущего среза, так как при повторном укладывании больного его органы неизбежно окажутся в иной позиции, нежели при первом выкладывании.
Ещё одно замечание по центральным томограммам, обычно левый ГБ находится на 1см ближе к спине, чем правый, ну такая уж наша анатомия, поэтому некоторые авторы рекомендуют подкладывать под левый бок валик толщиною в 1см. Мы так не делаем, потому что такое соотношение бывает не постоянно, а, кроме того, опухоли прорастая ткань лёгкого, смещают его анатомические структуры. Опухоли верхней доли чаще смещают корень и ГБ кпереди и кверху, опухоли нижней доли книзу и кзади, но это тоже не постоянно.
И ещё одно жизненное замечание. Бывает, что центральная томограмма не контрастна, хоть плачь, мы в срезе, а видно ежика в тумане, такие больные попадаются не часто, но регулярно, как я предполагаю у них в средостении есть увеличенные узлы, которые не попадают в срез, или просто ткани средостения весьма плотные. Направленно я не разбирался с каждым конкретным случаем, да и доказать что-то можно лишь привлекая КТ, а под это необходимы средства и воля руководителей разных уровней. Мы обычно у таких больных оставляем все томограммы, которые сделали, выискивая изображение бифуркации трахеи и главных бронхов. При этом в заключении пишу, что на серии томограмм получить удовлетворительное изображение главных бронхов не удалось, на словах же сообщаю лечащему врачу о возможном наличии увеличенных лимфоузлов. А иногда плотность средостения у конкретного больного заметно выше, чем обычно, но увеличение жёсткости решает проблему, то есть для конкретного больного толщины выравнивающего фильтра недостаточно, и мы вынуждены, не убирая фильтр, доделывать дополнительную томограмму на более жёстких условиях, чтобы увидеть состояние бифуркации трахеи.
Самое трудное в томограммах помимо их интерпретации, это решить, куда шагнуть, чтобы получить необходимую информацию, вверх или вниз от полученного среза, тут не всегда можно взять логикой и рассудком, иногда полагаешься лишь на интуицию. Но всегда надо думать, примечать мельчайшие зацепки, запоминать результаты таких шаганий. Когда попадаешь точно в срез, то стенки бронхов видны чётко, можно увидеть и "горошину" экзофита в бронхе, можно увидеть кость, когда-то попавшую в бронх. В моей практике был один такой случай, и я не разобрался, что это мелкая куриная косточка сидит в сегментарном бронхе нижней доли. При пересмотре томограмм, были различимы костные балки на фоне инфильтрата. Да, бедренную кость в бронхах, пожалуй, не стоит искать, если и будет какая, то мелкая, опять же искать придётся на фоне ателектаза или воспалительного инфильтрата. В том случае эндоскописты кость тоже не видели, просвет бронха вместе с костью был заращён грануляционной тканью, так как аспирация была давно, а сам больной эпизод аспирации так и не вспомнил.
Когда удаётся получить центральную томограмму хорошего качества, либо две, на одной из которых хорошо виден правый ГБ, а на другой, сделанной на другом срезе, хорошо виден левый ГБ, приступаем к её интерпретации. Иногда, зная результаты предшествующего обследования больного (эндоскопии, КТ и прочих), мы, получив хорошее изображение центральных бронхов с "больной стороны" и не очень хорошее со "здоровой стороны" прекращаем исследование. Даже не очень хорошее изображение позволяет различить грубую патологию – сужение просвета бронха или увеличение лимфоузлов.
Кроме центральной томограммы бывает необходимо делать томограммы на образование. При определении глубины среза на образование для фронтальной томограммы, аналогичным образом измеряем расстояние задних краёв рёбер на уровне образования, до центра образования. Я упоминал о степени кифоза, так вот если человек достаточно горбатый, то в верхних отделах спина будет оторвана от стола и это внесёт свою погрешность. Тут надо помнить о том, что если не попадёте в срез, определённый измерением от задних краёв рёбер, то при следующей томограмме надо увеличивать расстояние от стола. Тут арифметика простая глубина среза = расстояние от образования до спины + расстояние от спины до стола, а вот последнее реально трудно измерить, поэтому если не в срезе, добавьте сантиметр для следующего среза.
При глубине срезов больше 15см отмечается уже весьма заметная геометрическая нерезкость, поэтому в учебниках предлагают делать томограмммы таким больным в положении на животе. Тут в определении глубины среза свои трудности, сходные с трудностями при неприлегании спины к столу из-за кифоза. Только тут основную роль может играть пивной животик, крупные молочные железы, ну, и коническая форма грудной клетки. А система остаётся та же, только измерять надо от образования до переднего края грудины, и если не в срезе, то прибавлять сантиметры к исходному срезу.
Есть ещё один вариант определения глубины среза для центральной томограммы, он более длинный и запутанный, хотя и более точный, но им не надо грузить лаборантов, а считать самому. Измеряем расстояние от образования до передней грудной стенки, на рисунке 27 хорошо видно, что ГБ находится на уровне прикрепления 4 ребра, до этого места и меряем. Потом, уложив больного на стол, измеряем линейкой переднезадний размер его груди на уровне 4 ребра и вычитаем из результата расстояние, измеренное по снимку – это и будет глубина среза. На уровне какого ребра мерить можно определить и по прямому снимку, надо только найти "ленточку" главного бронха.
Как легко догадаться определение глубины среза по боковому снимку непосредственно от задних краёв рёбер возможно только в том случае, если эти самые края вошли в снимок. Но у нас больные часто во время вдоха по команде лаборанта так стараются, что забывают о равновесии и их шатает, почему-то чаще кзади, поэтому не все боковые снимки пригодны для прямого измерения глубины среза на бифуркацию или образование. Но если не вошли в снимок задние края рёбер, значит, вошли передние и измерять придётся от них, а потом вычислять глубину среза.
Сагиттальная томограмма. Если больному будет делаться сагиттальная томограмма в положении на боку, то для определения глубины среза нужен будет прямой снимок. С определением расстояния по прямому обзорному снимку тоже есть небольшие хитрости. В нижних и средних отделах грудная клетка приляжет непосредственно к столу, а в верхних отделах этому будет мешать плечевой пояс со всеми составляющими. Поэтому в средних и нижних отделах измеряем расстояние от образования до наружного края ребра на уровне этого образования, это и будет глубина среза для нижних и средних отделов лёгких, а в верхних отделах точно так же как и при кифозе, добавляем сантиметры. Заранее нельзя сказать точно, сколько сантиметров надо будет прибавить, так как степень коничности грудной стенки, развитость и подвижность плечевого пояса различны у разных людей. Желательно по боковому снимку или скопически определиться хотя бы примерно, где находится интересующее образование – ближе кпереди, центру или кзади, чтобы лаборант правильно отцентрировал больного и вписал образование в небольшую плёнку, не стоит делать томограммы на крупных плёнках 35х35, хотя это безусловно красиво, но ведь больной-то облучается.
Глубина среза при сагиттальной томографии на среднедолевой и нижнедолевой бронхи обычно такая же, как и на центральную томограмму. Сначала выполняем центральную томограмму, а потом поворачиваем больного на нужный бок, извлекаем фильтр, и прокатываем сагиттальную томограмму. Если на такой томограмме не видно НДБ и СДБ, тут могут быть две причины или они обтурированы, или вы не в срезе. Рассмотрите внимательно получившуюся томограмму, просвет ГБ виден на ней тёмным пятном, дальше слева должен идти НДБ, а справа ПБ. Если не видно этих бронхов, а видны лишь тонкие бронхи и на удалении от ГБ, то срез прошёл латеральнее НДБ, и надо шагнуть на сантиметр, вверх. Если отчётливо видны стенки ГБ, то шагаем вниз.
Рентгеноскопия. Если на снимке не удалось рассмотреть положение образования, то ставим больного за экран лицом к себе, но без опоры грудью об экран. Далее больной поднимает руки над головой, находим глазом образование, и поворачиваем больного при скопии. Обычно я после предупреждения прихватываю больных за передний край рубахи или резинку трусов и задаю направление, немного поворачивая их вокруг вертикальной оси. Сначала необходимо увидеть собственно тень образования, а уж потом крутить. При этом если образование в левом лёгком, вы поворачиваете больного левым плечом вперёд, и если тень движется от средостения, то её искать надо в задних отделах лёгкого, а если движется к средостению, то в передних. Также и с образованием в правом лёгком, только надо поворачивать больного правым плечом вперёд. Но если и на скопии не определили, то придётся для томограммы взять большую кассету, чтобы захватить сразу и передние, и задние отделы. А когда знаешь, где искать хватает 24х30, а то и 18х24. Обычно, когда повторно вызываем больного на дополнительную скопию или томограмму, или он ещё не ушёл из кабинета, а уже возникла необходимость его дополнительно обследовать, то я говорю больному, что он нам сильно понравился и поэтому надо кое-что доделать, обычно это снимает негативизм к дополнительным небезопасным исследованиям.
Если образование в верхних отделах лёгких, то глубину среза можно определить не до наружного края рёбер, а до остистых отростков. На хорошем снимке видны первые четыре грудных позвонка, а дальше продлеваем прямую, хоть карандашом по снимку, а хоть на глаз, правда, у некоторых больных бывает сколиоз, но это видно при внешнем осмотре. Потом, уложив больного на стол, измеряем расстояние от стола до остистых отростков в зоне интереса. Дальше снова математика: глубина среза = расстояние от стола до остистых отростков минус расстояние от образования до остистых отростков. Однако верхушки лёгких делать в сагиттальной проекции мало продуктивно, так как на фоне плотных теней плечевого пояса мало что можно рассмотреть, всё-таки не КТ.
А ещё часто есть подспорье в виде плёнок КТ, по ним можно тоже определить глубину среза для любой проекции. На этих плёнках не всегда бывает шкала масштаба, но глубину залегания можно прикинуть и на глаз. Образования у задней грудной стенки идут на глубине 4-5см, если верхние отделы лёгкого то 5-6см (за счёт физиологического кифоза). Образования у передней грудной стенки лучше делать в положении больного на животе. Об особенностях этой проекции уже упоминалось.
Иногда лучше сделать томограмму на образование именно в сагиттальной проекции, особенно когда необходимо выяснить соотношения образования с междолевой плеврой, передней или задней грудной стенкой. На рисунке 29 представлены снимки и томограммы больного с инфильтратом в S6 справа, мы выполнили вначале томограмму на образование во фронтальной плоскости, но она оказалась недостаточно информативной. Мы дополнили её томограммой на образование в сагиттальной плоскости, и сразу стало видно, что опухоль, скорее всего, врастает в заднюю грудную стенку, так как прилежит к ней довольно широко. При этом обе томограммы на образование в срезе, но сагиттальная томограмма явно информативнее.
 |
Все инфильтраты, расположенные в пристеночных отделах лёгких лучше томографировать в той проекции, которая позволит не просто увидеть округлую тень на фоне просвечивающих рёбер, а даст информацию о соотношении инфильтрата и грудной стенки. Следовательно, инфильтраты располагающиеся у боковой грудной стенки надо томографировать в положении больного на спине или животе, а инфильтраты у передней или задней грудной стенки лучше томографировать в положении больного на боку.
Иногда никак не удаётся получить на томограммах изображение долевых бронхов, хотя на обзорном снимке видишь естественно контрастный интересующий тебя бронх на фоне опухоли. В таких случаях честно пишешь в заключении всё что видишь на снимках и серии томограмм, а их и получится серия, так как, если не получили изображение на одном срезе приходится делать ещё пару томограмм в надежде поймать-таки в срез нужную структуру. В таких случаях понимаешь, что наша служба не смогла обеспечить должный уровень информирования лечащих врачей, и из-за этого, возможно, будет принято неверное решение в отношении больного.
Интерпретация томограмм. Хочу заострить внимание на том, что на линейных томограммах можно увидеть отчётливо патологию, если она имеет контрастное соседство, например, лимфоузлы видны если хотя бы с одной стороны имеется воздушное образование (лёгкое, просвет бронха). Теперь давайте разбираться, что же мы видим на центральной томограмме, и на что обращать внимание. Я уже перечислял, какие центральные бронхи мы можем видеть на этой томограмме, но нужно их оценивать, скрупулёзно изучая картину. Следует обращать внимание на стенки видимых центральных бронхов, в норме контуры их ровные и чёткие, а толщина и плотность стенок равномерная. Неровность и нечёткость внутреннего края стенки бронха может быть, скорее всего, вызвана стелющейся по стенке бронха опухолью, что эндоскописты увидят как мелкую зернистость на стенке. Оцениваем и плотность стенки бронха, сравнивая её с соседними участками того же бронха или близкого к нему другого центрального бронха, находящегося в аналогичной зоне контрастности. Оцениваем толщину стенки, можем увидеть утолщение стенки – перибронхиальный рост опухоли, выявляем наличие или отсутствие перехода инфильтрации с одного бронха на другой или на междолевую шпору. Эти моменты важны для принятия решения об операбельности данного больного.
Кстати, ценность наших исследований, не взирая на конкуренцию со стороны КТ, остаётся весьма высокой. Я вспоминаю высказывание весьма уважаемого врача на разборе больных после обхода, когда ему предложили оценить КТ и всё понять, он сказал: "Вы мне поставьте нормальные томограммы, чтобы у меня сложилось представление о больном". В конечном итоге результаты лечения зависят от умелых действий лечащих врачей, а наши старания лишь помогают им разобраться в ситуации.
В положении лёжа органы в грудной клетки несколько смещаются, и вентиляция лёгких ухудшается, в том числе и за счёт давления органов живота на диафрагму, что затрудняет её экскурсии. Поэтому если имеется гиповентиляция верхних долей, то она становится выраженнее, что и фиксируется на томограмме. Да и многие больные при укладывании их на стол начинают надсадно кашлять, при этом кашель такой своеобразный, не характерный для простуды. Можно увидеть на томограмме и подрастание инфильтрата (рака периферического бронха) к центральным бронхам. В самих же центральных бронхах обращаем внимание на наличие сужений и ампутаций бронхов. При перибронхиальном росте опухоли бронх может быть конически или неравномерно сужен, вплоть до ампуции, однако видимая ампутация не всегда сопровождается ателектазом соответствующего участка лёгкого, на это ещё Углов указывал в своих работах. При экзофитной форме роста в просвет бронха ампутация выглядит выпуклым мениском. Ампутация может быть так же поперечной или косой, что чаще является не отражением края опухолевой ткани, а скопления слизи поверх неё.
Можно также увидеть экзофитный компонент, исходящий из одного из бронхов, то есть вы видите перибронхиальную опухоль и при этом ещё и экзофитный компонент, исходящий из поражённого бронха. Этот экзофитный компонент может разрастаться в стороны, например, из правого ВДБ по стенкам ГБ и ПБ, в том числе до обтурации просвета бронха. А может видеться экзофитный компонент в виде половинки горошины, пупочком таким, это бывает при экзофитном сигарообразном росте опухоли, когда опухоль не врастает в стенку бронха, а растёт в его просвете. У нас был интересный случай, когда такой сигарообразный экзофит, исходящий из ПБ до того вырос, что обтурировал не только правый ГБ, но вырос за карину и при вдохе стал эпизодически перекрывать просвет левого ГБ, вызывая асфиксию. Человек попался терпеливый, и пока не начались эпизоды асфиксии, к врачам не обращался, хотя правое лёгкое было давно в ателектазе.
Порядок оценки томограмм на предмет увеличения лимфатических узлов.
Кроме бронхов оценивается наличие увеличенных лимфоузлов корней и средостения. На рисунке 30 приведена схема расположения и нумерации лимфоузлов грудной клетки, которой пользуются в своей работе торакальные хирурги. Сразу скажу, что принципиально на наших томограммах можно разглядеть только те лимфоузлы, которые имеют рядом воздухосодержащие структуры, они помечены красным цветом, иные мы просто не увидим.
Перечислены лишь те группы лимфатических узлов, которые доступны диагностике по линейным томограммам, на схеме они подчёркнуты красным, и названы так, как их называют торакальные хирурги нашего учреждения, хотя по различным авторам различные группы лимфатических узлов грудной клетки могут называться и несколько иначе. Нам дано увидеть лишь те узлы, которые будут примыкать к контрастным участкам. На фоне ателектаза, когда тень ателектаза плотно прилежит к средостению, высказаться о наличии увеличенных лимфоузлов сбоку от трахеи на стороне ателектаза не представляется возможным, о чём и делается соответсвующая запись в заключении. Никакие претрахеальные и заднесредостенные, позади грудинные, внутрилёгочные узлы нашему методу не подвластны, но хорошо видны на КТ в средостенном режиме.
Порою удивляешься, когда на томограмме не выявляется даже намёка на увеличение лимфоузлов, а операция оказывается пробной по причине их увеличения. У всех послеоперационных больных, которых мы снимаем в реанимации, я обязательно читаю протокол операции, и при таких операционных находках пытаюсь всё-таки найти нужную тень на томограммах этого больного, но, увы… Последняя запомнившаяся пробная торокотомия оказалась из-за наличия конгломерата узлов размером 6х7см в аортальном окне. Теоретически их нельзя было не увидеть, но "теория суха, мой друг, а древо жизни зеленеет". Мы и с лечащим врачом ещё раз пересмотрели рентген-документацию, но на снимках и томограммах этот конгломерат себя не проявил никак.
Корень лёгкого образуется легочной артерией и её ответвлениями, он считается структурным, если его наружный контур вогнутый, чёткий и гладкий, и отделён от тени средостения полоской просветления – справа это ПБ, слева НДБ. Вначале по обзорному снимку оцениваются корни на наличие увеличенных лимфоузлов – округлых узловых образований, которые могут быть одиночными и множественными. Если увеличен только один узел, то будет видно одиночное узловое (округлое) образование в корне. Если узлов больше одного, но они не сливаются в конгломерат, то появляется полициклический контур. При наличии инвазии в окружающие ткани контур становится нечётким, порою лучистым. Обычно когда узлы сливаются в конгломерат, полицикличность наружного контура исчезает, он становится выпуклым и нечётким. Если увеличение узлов идёт не только кнаружи от бронха, но и кнутри от него, то исчезает полоска просветления, отделяющая корень от средостения. При наличии перибронхиальной опухоли корень инфильтрируется без полицикличности и сразу с нечётким контуром (признак инвазивного роста), может быть инфильтрирована лишь головка корня при поражении ВДБ, либо только хвост – при поражении ПБ, НДБ или СДБ. А может быть и инфильтрация всего корня при распространённых формах рака.
Увеличение лимфатических узлов корней на томограммах выглядит как изолированные округлые или полицикличные образования, иногда сдавливающие бронхи, при этом внутренний край стенок суженных бронхов гладкий и чёткий. Если тень увеличенных лимфоузлов сливается с тенью опухоли центрального бронха, то тут уже нельзя дифференцировать особенно по нашим снимкам, где опухоль, а где лимфатические узлы, такая картина трактуется как опухоль.
Затем оценивается наличие увеличенных лимфатических узлов в средостении. В норме в правом трахеобронхиальном углу видна чёткая тень непарной вены, а слева под дугою аорты видна чёткая округлая тень левой легочной артерии, которая обычно меньше по диаметру, чем аорта. Выше дуги аорты слева в норме не должно быть дополнительных теней, наличие там дополнительных теней чаще всего обусловлено увеличением левых паратрахеальных лимфоузлов.
Справа от трахеи могут быть увеличенные правые паратрахеальные лимфоузлы в виде округлых образований, контуры которых бывают моно- или полицикличным. Но иногда при отсутствии увеличенных лимфоузлов на томограмме просвечивают тени поперечных отростков позвонков, они выглядят очень нечёткими, но регулярно повторяющимися тенями. Кроме увеличенных лимфоузлов справа от трахеи можно увидеть тень расширенной верхней полой вены (ВПВ) в виде довольно плотной линейной, краеобразующей тени. Если она значительно расширена, то это может быть обусловлено, как её аномальным положением и размером, так и быть и отражением синдрома её сдавления при вовлечении вены в опухолевый процесс. Так же обращается внимание на угол расхождения главных бронхов и их нижнее сочленение – карину. В норме угол карины острый (меньше прямого). Увеличенные лимфоузлы бифуркационной группы раздвигают главные бронхи, увеличивая бифуркационный угол, иногда они деформируют, сдавливают главные бронхи или промежуточный бронх. Смещение ПБ кнаружи, когда его внутренняя стенка образует дугу даже при острой карине позволяет предположить наличие увеличенных бифуркационных лимфоузлов.
У верхней апертуры грудной клетки средостение расширяется за счёт сосудистых пучков, идущих к конечностям, хотя эти расширения часто дают округлые тени, причём иногда только с одной стороны, но это не увеличение лимфатических узлов. Проверить правоту своих выводов относительно этих теней можно пальпацией шеи на предмет наличия надключичных лимфоузлов, если это узлы дают такую тень, то они должны прощупываться, ведь они расположены на границе с шеей, и должны быть доступны пальпации. Если самим не пропальпировать эти узлы, уточните этот вопрос у лечащего врача.





Уважаемый Василий Григорьевич, Вы классно работайте. У Вас прекрасное качество выполненых томограмм. Замечательная публикация, но для уровня прошлого века - ведь 16- срезовый томограф позволяет получить более качественные и нформативные данные. Для оценки уровня информативности томографических исследований предлагаю использовать такой критерий, как количество торакотомий проведенных в отделении. Томография в условиях торакального отделения предназначена, не для диагностики, а для оценки операбельности. К сожалению это только от бедности нашей и от политиков готовых покупать дорогостоящую технику и поставлять ее туда, где на ней и работать то не кому.
Полезный материал. По линейной томографии сейчас практически невозможно найти литературы и специалиста, который поделся бы опытом. Сегодня, следуя данной информации, сделал томку первый раз. Попал всеми срезами в зону интереса. Спасибо автору.
"Обучая других - учишься сам". Н.И.Пирогов