В.Е. Синицын
МЕТОДЫ ДИАГНОСТИКИ
Современная лучевая диагностика болезней органов брюшной полости совершенно не похожа на рентгенологию пищеварительного канала 40-70-х годов ХХ века. На протяжении десятилетий для исследований этой анатомической зоны использовались лишь обзорные снимки, контрастирование барием желудка и кишки и холецистография. Возможности оценки печени, поджелудочной железы и желчных протоков, внеорганных опухолей были ограниченными и основывались, в основном, на косвенных признаках. По мере развития эндоскопии частота использования рентгеновских методов для исследований пищевода, желудка и толстой кишки стала уменьшаться. С другой стороны, рентгеноскопия и рентгенография органов пищеварительного канала остаются важнейшими методами комплексного исследования этих органов. Такие методы, как пероральная или внутривенная холецистография, а также диагностический ретроперитонеум, практически вышли из употребления.
Неизбежный технический прогресс техники, изменения в организации медицины и быстрое накопление научных данных неузнаваемо изменили абдоминальную радиологию. В первую очередь, это касается исследования паренхиматозных органов брюшной полости, где ведущую роль на сегодняшний день занимают ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и реже - магнитно-резонансная томография (МРТ).
УЗИ стал основным, стандартным методом исследования всех паренхиматозных органов брюшной полости. Фазированные датчики и ложные микропроцессорные системы предоставили возможность существенно улучшить качество изображений и уменьшить выраженность артефактов. Цветовое доплеровское исследование является стандартным методом изучения сосудов органов брюшной полости и исследования васкуляризации выявленных патологических образований и структур. Появились методики трехмерного УЗИ. Применение эндоскопических датчиков для внутриполостных исследований существенно расширяет возможности этого метода в сложных случаях. Исследуются контрастные средства для УЗИ, предназначенные для изучения перфузии и выявления очаговых поражений печени.
Другой базовый метод исследований органов брюшной полости - КТ - также претерпел огромные изменения. До 1989 г. она была «шаговой» - стол перемещался ступенями, соответственно толщине среза, что ограничивало ее временное и пространственное разрешение и, соответственно, диагностическую информативность.
После появления спиральной КТ (СКТ) в 1989 г. метод стал объемным. При СКТ постоянно включенная рентгеновская трубка вращается вокруг непрерывно движущегося стола. Соответственно этому существенно возросло пространственное и временное разрешение метода, уменьшился риск пропустить мелкие патологические очаги. Метод стал стандартизованным. Следующим шагом (1999 г.) стало появление мультиспиральной КТ (МСКТ). Системы МСКТ первого поколения могли выполнять одновременно 4 среза толщиной от 0,5 мм за один оборот трубки (длительность его удалось сократить до 0,5 с). В настоящее время основной парк МСКТ составляют приборы с 16-64 рядами детекторов, у которых время оборота трубки составляет всего 320-350 мс, а толщина среза - 0,5 с. В 2008 г. появились приборы с 256 и 320 рядами детекторов. В настоящее время все новые системы КТ являются мультиспиральными. Благодаря техническому прогрессу, КТ стала применяться в областях, ранее недоступных для нее. Появилась КТ-ангиография, метод стал использоваться для визуализации полых органов. Были созданы методики КТ-колонографии и гастрографии. Было доказано, что диагностическая эффективность КТ-колоноскопии сопоставимо с таковой традиционной фиброволоконной колоноскопии. Учитывая быстроту выполнения и необременительность КТ-колонографии пациентов, обсуждается целесообразность применения этого метода для скрининга рака толстой кишки.
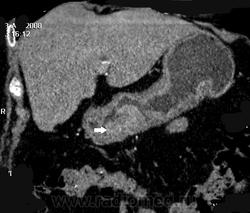
Однако наиболее распространенным является применение КТ для диагностики и дифференциальной диагностики очаговых поражений печени и поджелудочной железы. Стандартным является выполнение КТ с болюсным введением 100-140 мл контрастного средства. Многофазное исследование в различные фазы контрастирования (из которых важнейшими являются артериальная и портально-венозная) позволяет выявлять и характеризовать очаговые поражения печени и поджелудочной железы, планировать лечение и оценивать его результаты. С помощью МСКТ можно с высокой точностью визуализировать артерии и вены органов брюшной полости, а также желчные протоки.
Благодаря быстроте и надежности МСКТ все чаще используется при обследовании пациентов с диагнозом «острый живот» (выявление перфорации полых органов, кровотечений, кишечной непроходимости, мезентериальной ишемии, острого аппанедицита, панкреатита, холецистита и другой патологии).
МРТ реже используется в исследованиях органов брюшной полости, чем УЗИ и МСКТ, - в первую очередь, по экономическим соображениям. Тем не менее, при правильно выбранных показаниях она дает важную диагностическую информацию. Одной из важнейших областей применения МРТ являются исследования печени. Благодаря мультипараметрическому характеру МР-изображений, возможности получения серий срезов с варьирующими параметрами, подчеркивающих контрастность по параметрам магнитной релаксации (Т1, Т2), подавлению сигнала от жира, хорошей визуализации артерий и вен без контрастирования, МРТ стала важнейшим методом выявления очаговых поражений печени. Методика МР-холангиографии позволяет видеть вне- и внутрипеченочные желчные протоки неинвазивно, не прибегая к искусственному контрастированию. Эта методика основывается на усилении сигнала от неподвижной жидкости (желчь) и подавлению сигнала от плотных тканей и крови. При раздутии очищенных от внутрикишечного содержимого петель толстой кишки воздухом или специальными жидкостями возможно выполнение методики МР-энтерографии или колонографии. Использование контрастных препаратов на основе гадолиния («Магневист», «Гадовист», «Омнискан», «Оптимарк» и пр.) еще более расширяет возможности метода. Относительно недавно появился новый класс контрастных средств для МРТ - гепатотропные (орган-специфические) агенты, такие как «Примовист», «Тесласкан» и ряд других. Эти препараты обладают двойным механизмом действия, позволяя характеризовать как васкуляризацию, так и клеточный состав изучаемых внутрипеченочных структур.
УЗИ, МСКТ и МРТ используются, как уже говорилось, и для изучения структур пищеварительного канала. В качестве примера следует упомянуть эндоскопическое УЗИ (исследования прямой кишки, пищевода, головки поджелудочной железы), КТ- и МРТ-колонографию, гастро- и энтерографию.
Область использования радионуклидных методов в абдоминальной радиологии существенно сократилась. Они утратили свое значение в качестве методик изучения анатомии внутренних органов. Основная роль радионуклидных методов (в первую очередь - позитрон-эмиссионной томографии /ПЭТ/) в абдоминальной радиологии - стадирование опухолей, выявление метастатических поражений (прежде всего - печени). Реже радионуклидные методы применяют для выявления скрытых (оккультных) кровотечений из ЖКТ и изучения функции печени.
Ангиографические методы, в связи с развитием УЗИ, МСКТ и МРТ, в значительной степени утратили свое диагностическое значение. Сейчас они преимущественно используются для планирования и проведения интервенционных вмешательств на полых и паренхиматозных органах (стентирование, остановка кровотечений, хемоэмболизация и пр.).
Основные области использования лучевых методов диагностики болезней органов брюшной полости представлены в таблице 1.
Таблица 1. Методы исследования органов брюшной полости
Исследуемый органМетодЦель исследованияОрганы
брюшной
полостиОбзорный снимок брюшной полостиОбследование пациентов с «острым животом», диагностика кишечной непроходимости, перфорации полых органов, выявление рентгенопозитивных конкрементовПищеводРентгенография/рентгеноскопия пищеводаВыявление грыж пищеводного отверстия диафрагмы, дивертикулов, стриктур, обтураций, варикозного расширения вен, опухолей, инородных телЖелудок и 12-перстная кишкаРентгенография/рентгеноскопия по обычной методике
Рентгенография/рентгеноскопия двойным контрастированиемДиагностика язв, опухолей, стриктур, обтураций, синдрома нарушенного всасывания, контроль результатов операции12-перстная кишкаРелаксационная дуоденографияДиагностика опухолей головки поджелудочной железы, Фатерова соска, болезней 12-перстной кишкиТонкая кишкаПассаж бария
(пероральное контрастирование)
Энтероклизма (чреззондовое введение контрастного вещества)Диагностика проходимости кишки, выявление причин стриктур, обструкции, опухолей, воспалительных заболеванийТолстая кишкаИрриогоскопия
(ретроградное контрастирование)
Двойное контрастирование
КТ-колоноскопия
МР-колоноскопия
Эндоскопическое УЗИДиагностика опухолей, воспалительных заболеваний, дивертикулов, выявление причин кишечной непроходимостиЖелчный
пузырь
и протокиРетроградная панкреатохолангиография
Прямая (пункционная) холангиография
УЗИ, КТ, МРТ
МР-холангиографияОценка состояния внепеченочных и внутрипеченочных желчных протоков (конкременты, стриктуры, опухоли), диагностика опухолей головки поджелудочной железы, Фатерова соска, воспалительных и опухолевых заболеванийПеченьУЗИ
КТ
МРТ
ПЭТДиагностика и дифференциальная диагностика очаговых поражений печени, диффузных болезней, травмПоджелудочная железаУЗИ
Эндоскопическое УЗИ
КТ
МРТВоспалительные заболевания, конкременты, опухоли, травмы, аномалии развития
ЧАСТНАЯ ПАТОЛОГИЯ
Пищевод
Для исследования пищевода традиционно используется рентгенологическое исследование с барием
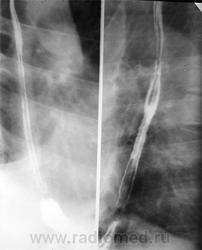
Процесс прохождения глотков бариевой взвеси (или специального бариевого препарата) регистрируют с помощью флюороскопии в реальном масштабе времени. Частое показание к рентгенологическому исследованию пищевода - диагностика желудочно-пищеводного рефлюкса. Он проявляется обратным забросом бариевой взвеси из желудка в пищевод при исследовании в горизонтальном положении или в положении Тренделенбурга. В случае обструкции пищевода инородным телом рентгенологическое исследование позволяет немедленно установить его уровень и выраженность. С помощью этого метода хорошо видны участки расширения и сужения пищевода при доброкачественных стриктурах (рубцовых, ахалазии). Для ахалазии характерно расширение проксимальной части пищевода и сужение его дистального отдела в форме «клюва». При опухолях пищевода (доброкачественных и злокачественных) виден дефект наполнения пищевода. Характерным признаком злокачественных образований (рака) является изъязвление слизистой и изменение ее рентгенологического рисунка, ригидность стенок пищевода, неровные контуры опухоли
Различные виды патологии пищевода (грыжи пищеводного отверстия диафрагмы, опухоли, расширения) хорошо выявляются с помощью КТ или МРТ. КТ позволяет хорошо выявлять распространение опухолей за пределы пищевода. Для детальной оценки стенок пищевода иногда используют эндоскопическое УЗИ.
У пациентов с циррозом печени рентгенографию пищевода назначают для обнаружения варикозно-расширенных вен. С целью уточнения нарушения моторики пищевода иногда назначается манометрия нижнего пищеводного сфинктера с измерением силы и длительности перистальтических сокращений.
Желудок и 12-перстная кишка
Как уже говорилось, из-за более высокой информативности эндоскопические методы несколько потеснили рентгенологические при диагностике болезней желудка и 12-перстной кишки. В то же время существенно, что рентгеноскопия желудка дает цельную картину об анатомии и функции исследуемых органов
Это особенно важно при выявлении диффузно растущих опухолей, оценке степени рубцовых поражений стенок, нарушений эвакуации содержимого. По этой причине рентгеноскопия и рентгенография желудка и 12-перстной кишки входят в большинство стандартных схем обследования пациентов с болезнями этих органов.
При диагностике гастритов данные рентгенографии неспецифичны и лишь в случае гипертрофического или склерозирующего (ригидного) гастрита можно увидеть грубые изменения рисунка слизистой (гипертрофия или сглаживание, ригидность стенок).
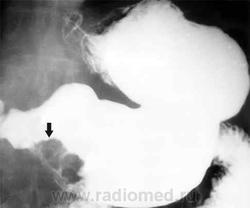
Классическим показанием к рентгенологическому исследованию желудка является диагностика язв желудка и 12-перстной кишки. Язвы желудка чаще всего локализуются на малой кривизне, а 12-перстной кишки - в области ее луковицы. Однако возможна любая локализация язв. Наиболее надежными рентгенологическими симптомами язв являются симптомы «ниши» и «кратера», локальные изменения рисунка слизистой, отек и ригидность стенки в месте локализации язвы
Рентгенография хорошо выявляет последствия язвенной болезни - участки рубцовой деформации желудка и 12-перстной кишки. Иногда язвы могут осложняться пенетрацией в окружающие органы (поджелудочную железу, печеночно-дуоденальную связку, сальник, печень и желчные пути), а также в брюшную полость. В этом случае при обзорной рентгенографии или при выполнении снимка на правом боку (латерография) выявляется свободный воздух в брюшной полости, указывающий на перфорацию полого органа. Следует заметить, что при подозрении на перфорацию одного из органов пищеварительного канала противопоказан прием бария. Для контрастирования органов пищеварительного канала в этом случае используют водорастворимые йодсодержащие контрастные вещества. Диагностика перфораций и сопутствующих им осложнений возможна также с помощью УЗИ и КТ.
Рентгенография и рентгеноскопия остаются важными методами диагностики доброкачественных и злокачественных опухолей желудка. Их дифференциальная диагностика основывается на анализе контуров опухоли, характера изменений складок желудка и локальной ригидности его стенок
Во всех случаях при выявлении опухоли при рентгенологическом исследовании желудка и 12-перстной кишки назначается эндоскопия с биопсией. В настоящее время все чаще и чаще опухоли желудка впервые выявляют при проведении КТ органов брюшной полости
(чаще всего как случайную находку), после чего пациентов направляют на специализированное исследование. УЗИ и МСКТ широко используются для оценки локальной инвазии злокачественных опухолей (прорастание стенки желудка и окружающих структур) и выявления локальных и удаленных метастазов.
Тонкая кишка
Как уже упоминалось, для исследований тонкой кишки используют оценку пассажа по ней бариевой взвеси или водорастворимого контрастного средства, а также чреззондовую энтерографию. В последнее время большое внимание привлекли такие методики, как КТ- или МР-энтерография, при которых возможно построение трехмерных изображений органа и построение изображений просвета кишки в эндоскопическом режиме. Опухоли тонкой кишки, по сравнению с выше- и нижележащими отделами пищеварительного канала, встречаются редко. При лучевом исследовании этого органа частым показанием к исследованию является диагностика тонкокишечной непроходимости и выяснение ее причины, выявление локальных воспалительных поражений (чаще всего - терминального отдела при болезни Крона), обследование пациентов с синдромом «острого живота». При подозрении на острую тонкокишечную непроходимость выполняют обзорный снимок брюшной полости
еще более информативным в выявлении обструкции и диагностике ее причины назначают КТ или УЗИ. Использование МР- или КТ-энтерографии при болезни Крона позволяет получить информацию, зачастую недоступную для эндоскопического исследования. Так, эти методы дают возможность видеть не только утолщенные, изъязвленные участки стенки подвздошной кишки, но и инфильтрацию окружающей клетчатки, локальное расширение сосудов брыжейки, увеличение региональных лимфатических узлов.
Толстая кишка
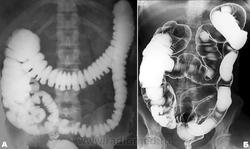
Ирригоскопия по-прежнему является одним из важнейших методов исследования всех отделов толстой кишки. Она дополняет данные колоноскопии и позволяет получить более полную информацию о состоянии органа. Одно из самых частых показаний к ирригоскопии – диагностика рака толстой кишки, полипов и дивертикулов. При ирригоскопии рак толстой кишки виден как дефект наполнения с четкой границей между неизмененной слизистой оболочкой и опухолью; выявляются признаки ригидности кишечной стенки. Нередко участок опухолевого поражения вызывает циркулярное сужение просвета кишки (симптом «яблочного огрызка»). Рентгенологические проявления рака толстой кишки зависят от гистологической формы опухоли, локализации и степени ее распространения. МСКТ и в особенности методика КТ-колонографии могут служить альтернативой ирригоскопии в скрининге и диагностике рака толстой кишки. КТ позволяет лучше видеть изменения кишечной стенки и стадировать заболевание.
Для диагностики ранних стадий рака прямой и сигмовидной кишки стало применяться и трансректальное УЗИ.
Помимо злокачественных опухолей, рентгенологические исследования толстой кишки позволяют выявить воспалительные заболевания толстой кишки (дивертикулит язвенный или гранулематозный колит), врожденные аномалии развития (болезнь Гиршпрунга, мегаколон), нарушения мезентериального кровообращения.
Обзорный снимок брюшной полости, УЗИ и КТ позволяют выяснить причину острого живота и кишечной непроходимости. Одной из самых частых причин синдрома «острого живота» при локализации боли в правом нижнем квадранте является аппендицит. КТ и УЗИ обеспечивают визуализацию воспаленного и увеличенного червеобразного отростка, своевременную диагностику осложнений (развитие инфильтратов, абсцедирования, перфорации). Эти два метода незаменимы и для диагностики других причин «острого живота» (обструкция мочеточника камнем, острый панкреатит, острый холецистит, панкреатит, перфорация полого органа и другой патологии).









Лимфатические узлы и внеорганные опухоли
В забрюшинном пространстве расположены лимфатические протоки и несколько групп лимфатических узлов. Выявление их поражения при злокачественных заболеваниях имеет важное диагностическое значение. Даже при условно нормальных размерах узлов их количественное увеличение должно восприниматься с настороженностью. Чаще всего причиной увеличения забрюшинных лимфатических узлов являются метастазы злокачественных опухолей органов брюшной полости или таза. При лимфомах (лимфогранулематоз, неходжкинские лимфомы) пораженные лимфатические узлы отличаются от пораженных метастатическим процессом. Они сливаются в полициклические массы, которые могут вызывать смещение внутренних органов, обструкцию мочеточников, сосудов. Мезентериальная, забрюшинная или тазовая лимфоаденопатия могут быть проявлением СПИДа.
Выраженное увеличение лимфатических узлов может быть обнаружено при выполнении УЗИ. Однако оптимальным методом оценки всех групп лимфатических узлов брюшной полости является КТ. В сомнительных случаях прибегают к радионуклидным методам диагностики (ПЭТ).
В брюшной полости могут быть расположены внеорганные опухоли. Эти опухоли долгое время могут не проявлять себя клинически и обнаруживаться при диспансеризации либо при обследовании по другому поводу. В зависимости от гистологического типа (липомы, липосаркомы, мезотелиомы, тератомы и т.д.) они могут иметь различную плотность и отношение к контрастному веществу.
ЗАКЛЮЧЕНИЕ
Несмотря на прогресс лучевой диагностики, до сих пор нет единого универсального метода диагностики болезней органов брюшной полости. Их выбор и методика выполнения исследования во многом зависят от характера предполагаемого заболевания, остроты процесса и ведущего клинического синдрома. Тем не менее, очевидно, что продолжает увеличиваться роль УЗИ и КТ. Эти методики все чаще используются в острых, неотложных ситуациях, а также начали применяться и для обследования полых органов (кишка, желудок). МРТ и ПЭТ имеют большое значение в диагностике и дифференциальной диагностике опухолей печени.
Стенфордский университет.
Кишечник:
232: Слои стенки кишечника, графика [1 из 3]
233: тонкие кишки, графики [2 из 3]
234: тонкие кишки, графические [3 из 3]
235: мелкий кишечник бария, нормальный [1 из 3]
236: мелкий кишечник бария, нормальный терминал Ileum [ 2 из 3]
237: Малротация, тонкая кишка бария через [3 из 3]
238: 27 year-old male with a history of an appendectomy presents with nausea, vomiting, colicky abdominal pain, and diarrhea. [1 of 3]
239: 27 year-old male with a history of an appendectomy presents with nausea, vomiting, colicky abdominal pain, and diarrhea. [2 of 3]
240: Small Intestinal Obstruction, axial CT [3 of 3]
241: 26 year-old female presents with chronic diarrhea, abdominal pain and weight loss. [1 of 2]
242: 26 year-old female presents with chronic diarrhea, abdominal pain and weight loss. [2 of 2]
243: Small Bowel Infarction, axial CT [1 of 2]
244: 65 year-old male presents with a sudden onset of abdominal pain and bloody diarrhea. [2 of 2]
245: 56-летний мужчина с болезнью Крона представляет собой постоянные боли в животе и диарею. [1 из 4]
246: 56-летний мужчина с болезнью Крона оказывает постоянную боль в животе и диарею. [2 из 4]
247: 56-летний мужчина с болезнью Крона представляет собой постоянные боли в животе и диарею. [3 из 4]
248: 56-летний мужчина с болезнью Крона оказывает постоянную боль в животе и диарею. [4 из 4]
Стенфордский университет.
Colon:
264: Colon и Брыжейка, графика [1 из 2]
265: илеоцекальной области, график [2 из 2]
266: Толстая кишка и артерии, графика [1 из 3]
267: толстая кишка и жилы, графические [2 из 3]
268: ректум, графический [3 из 3]
269: Air constrast barium enema [1 of 2]
270: Air constrast barium enema [2 of 2]
271: Sigmoid Volvulus, graphic [1 of 2]
272: Sigmoid Volvulus, film [2 of 2]
273: Cecal Volvulus, graphic [1 of 3]
274: Cecal Volvolus, plain radiograph [2 of 3]
275: Cecal Volvolus, plain radiograph [3 of 3]
276: 60 year-old male presents with hematochezia and weight loss. [1 of 2]
277: 60 year-old male presents with hematochezia and weight loss. [2 of 2]
278: 65 year-old male presents with fever and LLQ pain. [1 of 5]
279: 65 year-old male presents with fever and LLQ pain. [2 of 5]
280: 65 year-old male presents with fever and LLQ pain. [3 of 5]
281: 65 year-old male presents with fever and LLQ pain. [4 of 5]
282: 65 year-old male presents with fever and LLQ pain. [5 of 5]
283: Normal Appendix, CT (coronal) [1 of 6]
284: Normal Appendix, CT (coronal) [2 of 6]
285: Normal Appendix, CT (coronal) [3 of 6]
286: Normal Appendix, CT (axial) [4 of 6]
287: Appendix behind Ascending Colon, CT (axial) [5 of 6]
288: Appendix behind Ascending Colon, CT (axial) [6 of 6]
289: 18 year-old male presents with a sudden onset of RLQ pain and rebound tenderness. [1 of 5]
290: 18 year-old male presents with a sudden onset of RLQ pain and rebound tenderness. [2 of 5]
291: 18 year-old male presents with a sudden onset of RLQ pain and rebound tenderness. [3 of 5]
292: 18-летний мужчина представляет с внезапным началом боли в RLQ и болезненностью отскока. [4 из 5]
293: 18-летний мужчина представляет с внезапным началом боли в RLQ и болезнью отскока. [5 из 5]
Стенфордский университет.
Печень:
294: Печень, рисунок [1 из 2]
295: Печень, графический [2 из 2]
296: Варианты печеночных артерий, графические [1 из 3]
297: Варианты печеночных артерий, графические [2 из 3]
298: сосудистая подача печени, реформационная КТ-ангиограмма (корональная) [3 из 3]
299: нормальная печень, ультразвук (осевой)
300: нормальная печень, CT (осевая) [1 из 9]
301: нормальная печень, КТ (осевой) [2 из 9]
302: нормальная печень, CT (осевая) [3 из 9]
303: нормальная печень, CT (осевая) [4 из 9]
304: нормальная печень, CT (осевая) [5 из 9]
305: Normal Liver, CT ( axial ) [6 of 9]
306: Normal Liver, CT ( axial ) [7 of 9]
307: Normal Liver, CT ( axial ) [8 of 9]
308: Normal Liver, CT ( axial ) [9 of 9]
309: Normal Vessels, CT ( Axial ) [1 of 5]
310: Normal Vessels, CT ( Axial ) [2 of 5]
311: Normal Liver, CT ( coronal ) [3 of 5]
312: Normal Liver, CT ( coronal ) [4 of 5]
313: Portal Venous System, CT ( coronal ) [5 of 5]
314: Portal and Hepatic Vein (Coronal maximum intensity projection images) [1 of 2]
315: Portal and Hepatic Vein (Coronal maximum intensity projection images) [2 of 2]
316: Normal Liver (T1-Weighted MR) [1 of 4]
317: Normal Liver (T1- Weighted MR) [2 of 4]
318: Normal Liver (T2- Weighted MR) [3 of 4]
319: нормальная печень (T2-взвешенная МР) [4 из 4]
320: цирроз и портальная гипертензия, CT (осевая) [1 из 3]
321: цирроз и портальная гипертензия, CT (осевая) [2 из 3]
322: цирроз и портальная гипертензия, CT (осевая) [3 из 3]
323: 67-летний мужчина представляет с потерей веса, усталостью и желтухой. [1 из 2]
324: 67-летний мужчина представляет с потерей веса, усталостью и желтухой. [2 из 2]
325: Метастазы печени, КТ (осевые) [1 из 3]
326: Метастазы печени, КТ (осевые) [2 из 3]
327: Метастазы печени, доплеровское ультразвуковое исследование [3 из 3]
328: 46 лет Мужчины с увеличенной абдоминальной обхват. [1 из 2]
329: 46-летний мужчина представляет с увеличением абдоминальной обхват. [2 из 2]
Стенфордский университет.
Билиарные:
330: Biliary System, graphic [1 of 2]
331: Biliary System, graphic [2 of 2]
332: MR Cholangio-Pancreatogram
333: Intra- and extrahepatic ducts, cholangiogram
334: 65-year-old male presents with painless jaundice. [1 of 5]
335: 65-year-old male presents with painless jaundice. [2 of 5]
336: 65-year-old male presents with painless jaundice. [3 of 5]
337: 65-year-old male presents with painless jaundice. [4 of 5]
338: 65-year-old male presents with painless jaundice. [5 of 5]
339: Cholelithiasis, graphic [1 of 2]
340: Ductal Calculus [2 of 2]
341: 40-year-old obese female presents with colicky right upper quadrant pain [1 of 2]
342: 40-летняя женщина с ожирением представляет больничную боль в правом верхнем квадранте [2 из 2]
343: Острый холецистит, КТ [1 из 2]
344: 67-летний диабетический самец с длинной историей колики. с внезапным началом боли в животе. [2 из 2]
345: Холелитиаз, ТТ
346: Холелитиаз, Осевая Т2-взвешенная МРТ
Стенфордский университет.
Селезенка:
347: Селезенка, графика
348: Нормальная селезенка, осевой вид (КТ) [1 из 5]
349: Нормальная селезенка, осевой вид ( CT) [2 из 5]
350: нормальная селезенка, осевой вид (CT) [3 из 5]
351: нормальная селезенка, корональный вид (CT) [4 из 5]
352: нормальная селезенка, коронарный вид (CT) [5 из 5]
353: 35-летний мужчина с серповидноклеточной анемией и болью в животе.
354: 35-year-old male with sickle cell anemia presents with abdominal pain .
355: Acute splenic infarction (CT)
356: 23-year-old male presents with blunt abdominal trauma after a motor vehicle accident [1 of 3]
357: 23-year-old male presents with blunt abdominal trauma after a motor vehicle accident [2 of 3]
358: 23-year-old male presents with blunt abdominal trauma after a motor vehicle accident [3 of 3]
359: 25-year-old male with mononucleosis presents with acute left upper quadrant pain
360: 26-year old presents with night sweats and fever. [1 of 2]
361: 26-year old presents with night sweats and fever. [2 of 2]
362: Heterogeneous Splenic Enhancement [1 of 2]
363: Heterogeneous Splenic Enhancement [2 of 2]