Туберкулез мозговых оболочек и центральной нервной системы.
Туберкулез центральной нервной системы имеет значительный удельный вес среди всех форм туберкулеза и других заболеваний нервной системы. Он включает в себя туберкулез мозговых оболочек, туберкулему мозга и поражение центральной нервной системы при туберкулезном спондилите.
До введения в клиническую практику стрептомицина туберкулез центральной нервной системы обнаруживали на вскрытии в 3,4% случаев [Ерофеев П. П., 1947], на его долю приходилось 23% всех заболеваний нервной системы [Давыдовский И, В., 1940]. К началу антибактериального периода туберкулезный менингит составлял 26-37% всех форм туберкулеза и наблюдался преимущественно у детей.
Летальность от туберкулеза центральной нервной системы достигала 20% общей летальности от туберкулеза, а от туберкулезного менингита - 100%. В настоящее время в результате широко проводимых в нашей стране профилактических и лечебных мероприятий значительно уменьшилась частота туберкулеза центральной нервной системы, особенно туберкулезного менингита, удельный вес которого составляет у детей 0,3%, у взрослых 3%, а выздоровление от последнего при своевременно начатом лечении достигает 100%.

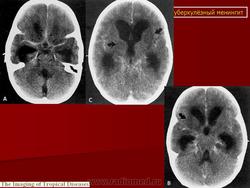

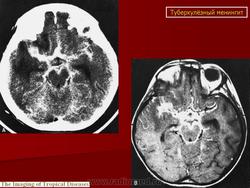




Туберкулезный менингит
Этиология и патогенез. Туберкулез мозговых оболочек, или туберкулезный менингит, - преимущественно вторичное туберкулезное поражение (воспаление) оболочек (мягкой, паутинной и меньше твердой), возникающее у больных с различными, чаще активными и распространенными, формами туберкулеза. Туберкулез этой локализации протекает наиболее тяжело. У взрослых туберкулезный менингит часто служит проявлением обострения туберкулеза и может быть его единственной установленной локализацией. Локализация и характер основного туберкулезного процесса влияют на патогенез туберкулезного менингита. При первичном диссеминированном туберкулезе легких микобактерии туберкулеза проникают в центральную нервную систему лимфогематогенным путем, так как лимфатическая система связана с кровяным руслом. Туберкулезное воспаление мозговых оболочек возникает при непосредственном проникновении микобактерии в нервную систему вследствие нарушения сосудистого барьера. Это происходит при гиперергическом состоянии сосудов мозга, оболочек, сосудистых сплетений, вызванном неспецифической и специфической (микобактерии) сенсибилизацией. Морфологически это выражается фибриноидным некрозом стенки сосудов, а также их повышенной проницаемостью. Разрешающим фактором являются туберкулезные микобактерии, которые, существуя в очаге поражения, обусловливают повышенную чувствительность организма к туберкулезной инфекции и, проникая через измененные сосуды сосудистых сплетений желудочков мозга, приводят к их специфическому поражению. Инфицируются главным образом мягкие мозговые оболочки основания мозга, где развивается туберкулезное воспаление. Отсюда процесс по сильвиевой цистерне распространяется на оболочки полушарий мозга, оболочки продолговатого и спинного мозга.
При локализации туберкулезного процесса в позвоночнике, костях черепа, внутреннем узле перенос инфекции на мозговые оболочки происходит ликворогенным и контактным путем. Мозговые оболочки могут инфицироваться также из ранее существовавших туберкулезных очагов (туберкулем) в мозге вследствие активации в них туберкулеза.
М. В. Ищенко (1969) доказал существование и лимфогенного пути инфицирования мозговых оболочек, который он наблюдал у 17,4% больных. При этом микобактерии туберкулеза с пораженного туберкулезом верхнешейного фрагмента яремной цепочки лимфатических узлов по периваскулярным и периневральным лимфатическим сосудам попадают на мозговые оболочки. Распространение процесса в ткани мозга и оболочек по ходу сосудов может происходить без фибринозного некроза и в отсутствие или при малой выраженности изменений эпендимы и сосудистых сплетений. В патогенезе туберкулезного менингита имеют значение климатические, метеорологические факторы, время года, пересененные инфекции, физическая и психическая травмы, инсоляция, тесный и длительный контакт с больным туберкулезом. Эти факторы вызывают сенсибилизацию организма и снижение иммунитета.
Патологическая анатомия. Для патологической анатомии туберкулезного менингита характерны различия в характере и распространенности воспалительной реакции и своеобразие, выражающееся в возникновении разлитого серозно-фиброзного воспаления мягкой мозговой оболочки, преимущественно основания мозга: орбитальной поверхности лобных долей, области перекреста зрительных нервов, переднего и заднего подбугорья (гипоталамус), дна III желудочка и его боковых стенок с вегетативными центрами, латеральной (сильвиевой) борозды, оболочек моста головного мозга (варолиев мост), продолговатого мозга с прилежащими отделами мозжечка. В госпитальный процесс вовлекаются также вещество головного и спинного мозга, его оболочки, эпендима желудочков мозга. Характерные признаки заболевания - высыпание туберкулезных бугорков на оболочках, эпендиме и альтеративное поражение сосудов, главным образом артерий мягких мозговых оболочек и сосудистых сплетений, типа периартериита и эндартериита. Туберкулезному менингиту свойственна выраженная гидроцефалия, возникающая вследствие поражения сосудистых сплетений и эпендимы, нарушения всасывания цереброспинальной жидкости и окклюзии путей ее циркуляции. Переход процесса на сильвиеву борозду и находящуюся в ней мозговую артерию приводит к образованию очагов размягчения коры мозга, подкорковых узлов и внутренней капсулы.
Полиморфизм патологических изменений и распространенность процесса обусловливают многообразие клинических проявлений туберкулезного менингита; помимо менингеальных симптомов, наблюдаются расстройства жизненно важных функций и вегетативные расстройства, нарушения черепно-мозговой иннервации и двигательных функций с изменением тонуса в виде децеребрационной ригидности и расстройства сознания. В случаях поздней диагностики туберкулезного менингита и неэффективности лечения вследствие прогрессирования процесса и перехода его на сосуды и вещество мозга возникают патологические изменения в полушариях мозга, бульбарных центрах, спинном мозге, его корешках, оболочках ствола и спинного мозга (диффузные лептопахименингиты). В том случае, если лечение оказывается эффективным, ограничивается распространенность воспалительного процесса, уменьшается экссудативный и альтеративный компоненты воспаления, преобладают продуктивная реакция и репаративные процессы, выражающиеся в почти полном исчезновении патологических изменений, особенно при рано начатом лечении.
Клиническая картина и характер течения туберкулезного менингита многообразны вследствие полиморфизма патоморфологиче-ских изменений и зависят от многих причин: длительности болезни к началу лечения, возраста больного, характера основного туберкулезного процесса, преморбидного фона. При поздней диагностике менингита, у больных раннего возраста и в случае значительного распространения туберкулезного процесса наблюдается более тяжелое течение заболевания.
Клиническая картина. У большинства больных туберкулезный менингит начинается постепенно, но в последние 15-20 лет участились случаи острого начала заболевания (у 40% больных), чаще наблюдающиеся у детей раннего возраста.
Заболевание начинается с продромального периода, продолжительность которого составляет 1-3 нед. В этот период у больных отмечаются общее недомогание, непостоянная, несильная головная боль, периодически возникающее повышение температуры тела (до субфебрильной), ухудшение настроения у детей, уменьшение интереса к окружающему. В дальнейшем (в течение первых 7-10 дней болезни) появляется вялость, температура повышена, аппетит снижен, головная боль более постоянна. В последующем (с 10-го по 15-й день болезни) головная боль становится более интенсивной, появляется рвота, усиливается вялость, отмечаются повышенная возбудимость, беспокойство, анорексия, задержка стула. Больные быстро худеют. Температура тела повышается до 38-39 °С, появляются менингеальные симптомы, сухожильные рефлексы повышены, обнаруживаются патологические рефлексы и расстройства черепно-мозговой иннервации, парезы лицевого, глазодвигательного и отводящего нервов (сглаженность носогубной складки, сужение глазной щели, птоз, косоглазие, анизокория) и вегетативно-сосудистые расстройства: красный дермографизм, брадикардия, аритмия, а также гиперестезия, светобоязнь. При исследовании глазного дна обнаруживают застойные соски дисков или неврит зрительных нервов, туберкулезные бугорки на сосудистой оболочке.
В том случае, если на 3-й неделе (15-21-й день) лечение не начато, болезнь прогрессирует. Температура тела повышается до 39-40 °С, становятся резко выраженными головная боль и менингеальные симптомы; появляются вынужденная поза и децеребрационная ригидность, сознание затемнено, а в конце 3-й недели отсутствует. Расстройства черепно-мозговой иннервации усиливаются, появляются очаговые симптомы - парезы, параличи конечностей, гиперкинезы, автоматические движения, судороги, усиливаются трофические и вегетативные расстройства, отмечаются резкая потливость или сухость кожи, пятна Труссо, тахикардия, развивается кахексия. Перед смертью, которая наступает через 3-5 нед от начала заболевания, температура тела достигает 41-42 °С или снижается до 35 °С, пульс учащается до 160-200 в 1 мин, дыхание становится аритмичным, типа дыхания Чейна-Стокса. Больные умирают в результате паралича дыхательного и сосудодвигательного центров.
Острое начало болезни чаще отмечается у детей раннего возраста, у которых наиболее постоянные и ранние симптомы - головная боль, рвота и повышение температуры тела до 38-39 °С, появляющиеся в первые дни заболевания. В последующем температура тела становится более высокой, головная боль усиливается, появляются вялость, сонливость, анорексия, менингеальные симптомы и расстройства черепно-мозговой иннервации. В конце 2-й недели у части больных отмечаются расстройства сознания, двигательные нарушения и расстройства жизненно важных функций - дыхания и кровообращения.
Состав цереброспинальной жидкости на 1-й неделе заболевания изменен. Давление ее повышено, она прозрачная, бесцветная. Уровень белка повышен до 0,5-0,6%о, глобулиновые реакции слабоположительные, сетка фибрина выпадает не всегда. Плеоцитоз лимфоцитарный, 100-150 клеток в 1 мл. Количество сахара и хлоридов нормальное или немного уменьшено (норма 2,2-3,8 и 120- 128 ммоль/л соответственно). Микобактерии туберкулеза обнаруживают у небольшого (5-10%) числа больных.
На 2-й неделе болезни изменения состава цереброспинальной жидкости более выраженные. Давление ее более высокое (300- 500 мм вод. ст.) вследствие нарастающей гидроцефалии. Жидкость становится опалесцирующей, содержание белка увеличивается до 1-2%о и более, глобулиновые реакции резко положительны, выпадает сетка фибрина, плеоцитоз достигает 200-700 клеток в 1 мл, имеет лимфоцитарно-нейтрофильный характер, реже нейтрофильно-лимфоцитарный. Уровень сахара снижен до 1,5-1,6 ммоль/л, хлоридов - до 100 ммоль/л, микобактерии туберкулеза обнаруживают у 10-20% больных.
Состав цереброспинальной жидкости в последней стадии болезни (3-4-я неделя) изменяется еще больше: увеличиваются содержание белка и плеоцитоз, снижается уровень сахара (иногда до 0) и хлоридов. Цитограмма приобретает нейтрофильно-лимфоцитарный и даже нейтрофильный характер. Нередко появляются ксантохромия (вследствие нарушения циркуляции цереброспинальной жидкости) и белково-клеточная диссоциация: очень высокий уровень белка - до 3-5 и даже 300%о, при менее высоком плеоцитозе - до 2000- 15 000 клеток в 1 мл. При очень высоком содержании белка отмечается желеобразная консистенция цереброспинальной жидкости после ее извлечения через пункционную иглу.
Картина крови в значительной степени зависит от характера туберкулезного процесса в легких или других органах. Наиболее характерные изменения - снижение уровня гемоглобина и эритроцитов, увеличение СОЭ, умеренные лейкоцитоз и сдвиг лейкоцитарной формулы влево, лимфоцитопения, моноцитоз. В связи с внедрением в практику противотуберкулезных препаратов резко изменились течение туберкулезного менингита и его исход. Клиническая картина заболевания стала более многообразной, увеличилась длительность болезни и совершенно изменился прогноз. В настоящее время при своевременной диагностике заболевания удается добиться выздоровления всех больных.
Клиническая картина туберкулезного менингита при лечении его противотуберкулезными препаратами в наибольшей степени зависит от периода времени, прошедшего от начала болезни до лечения. В зависимости от преимущественной локализации патологического процесса и его распространенности различают три наиболее типичные клинические формы туберкулеза оболочек мозга: базальный (базилярный) туберкулезный менингит, туберкулезный менингоэнцефалит и туберкулезный цереброспинальный лептопахименингит (туберкулезный менингоэнцефаломиелит). При прогрессировании процесса возможен переход одной формы в другую - базальной в менингоэнцефалитическую или цереброспинальную. Некоторые авторы выделяют конвекситальную форму, при которой процесс локализуется преимущественно на оболочках выпуклой части мозга и наиболее выражен в области центральных извилин. Описаны более редкие атипичные формы туберкулезного менингита.
Базальный туберкулезный менингит - наиболее часто встречающаяся форма туберкулезного менингита (составляет около 60%). Воспалительный процесс локализуется преимущественно на оболочках основания мозга. Клиническая картина характеризуется выраженными мозговыми менингеальными симптомами, нарушениями черепно-мозговой иннервации и сухожильных рефлексов, умеренно выраженными явлениями гидроцефалии и изменениями состава цереброспинальной жидкости: уровень белка повышен до 0,5-0,6%о, плеоцитоз 100-150 клеток в 1 мл, содержание сахара, хлоридов незначительно уменьшено или нормальное. Микобактерии обнаруживают у 5-10% больных. Течение болезни (при лечении) преимущественно гладкое, без обострений, изредка затяжное, исход благоприятный - полное выздоровление без осложнений. Улучшение общего состояния и исчезновение мозговых симптомов, снижение температуры тела отмечается в течение 3-4 нед. Менингеальные симптомы исчезают через 2-3 мес, а санация цереброспинальной жидкости происходит через 4-5 мес. Необходимо длительное лечение (10-12 мес), поскольку клиническое выздоровление значительно опережает анатомическое, а также вследствие того, что менингит обычно сочетается с активным туберкулезом внутренних органов.
Туберкулезный менингоэнцефалит
Туберкулезный менингоэнцефалит - наиболее тяжелая форма туберкулезного менингита, наблюдающаяся, как правило, при поздней диагностике заболевания. Специфическое воспаление локализуется на оболочках основания мозга, а также распространяется на его вещество и сосуды. При менингоэнцефалите значительно выраженные воспалительные изменения и высыпания бугорков отмечаются в эпендиме желудочков мозга, на сосудистых сплетениях, в подкорковых ганглиях.
Для клинической картины, помимо выраженных мозговых и менингеальных расстройств, характерны очаговые симптомы: двигательные расстройства - парезы или параличи конечностей, гиперкинезы, судороги, а также выраженные расстройства черепно-мозговой иннервации, сознания, вегетативные расстройства, гидроцефалия. Изменение состава цереброспинальной жидкости более выраженное, чем при базилярной форме: содержание белка достигает 1,5-2%0 и более, плеоцитоз 500-700 клеток в 1 мл и более, имеет лимфоцитарно-нейтрофильный характер, иногда нейтрофильно-лимфоцитарный. Содержание сахара и хлоридов значительно уменьшено. Туберкулезные микобактерии обнаруживают у 20-25% больных. Течение болезни более тяжелое, иногда с обострениями и затяжное, несмотря на полноценное лечение. Улучшение общего состояния и исчезновение менингеальных симптомов отмечаются на 1,5-2-3 мес позже, чем при базилярной форме менингита. Санация цереброспинальной жидкости также происходит в более поздние сроки - через 5-6 мес и позже. После выздоровления наблюдаются остаточные явления, иногда выражены парезы черепных нервов, парезы или параличи конечностей, изменения психики в виде повышенной возбудимости, расторможенности, снижения памяти, а иногда и интеллекта. Редко в отдаленном периоде развивается эпилепсия. Летальность достигает 30% и более. Обычно необходимо более длительное лечение, чем при базилярной форме, - 12-14 мес, а иногда и дольше. Помимо антибактериальной и патогенетически обоснованной терапии, большую роль играет лечение с целью устранения резидуальных явлений.
Туберкулезный цереброспинальный лептопахименингит встречается относительно редко - у 5-10% больных. При этой форме воспалительный процесс имеет преимущественно продуктивный характер, локализуется на оболочках основания мозга, а также распространяется на оболочки продолговатого и спинного мозга. Может осложнять базилярную и менингоэнцефалитическую формы. Чаще наблюдается у детей старшего возраста и взрослых. Характерно постепенное малосимптомное начало, что нередко обусловливает позднюю диагностику этой формы менингита. Менингеальный синдром резко выражен, часто отмечаются корешковые боли. Нарушения черепно-мозговой иннервации и мозговые синдромы умеренно выражены. Изменения состава цереброспинальной жидкости наиболее значительны. Характерна белково-клеточная диссоциация, при этом содержание белка может достигать 3-330%о, плеоцитоз 1000- 1500 клеток в 1 мл и более. Цереброспинальная жидкость нексан-тохромна и может свертываться в пробирке после выпускания ее из спинномозгового (центрального) канала. Эти изменения связаны с частичной блокадой субарахноидального пространства воспалительными изменениями и спайками, а также с застоем цереброспинальной жидкости. Заболевание обычно протекает менее тяжело, чем менингоэнцефалит, с медленной санацией цереброспинальной жидкости - в течение 5-15 мес. Необходима длительная химиотерапия (12-15 мес) с применением кортикостероидных гормонов внутрь, а иногда эндолюмбально. В редких случаях при переходе воспалительного процесса с оболочек на вещество спинного мозга, при его сильном сдавлении спайками возможны тяжелые осложнения: параличи, парезы конечностей, развитие полного ликворного блока, гидроцефалии и неблагоприятный исход. Благодаря современным методам лечения в большинстве случаев наступает выздоровление без осложнений.
Особенностями течения туберкулезного менингита являются: более часто ( у 40% больных) встречающиеся острое начало заболевания и его менее тяжелое течение во всех возрастных группах, что проявляется уменьшением частоты менингоэнцефалитической и увеличением частоты базилярной форм; увеличением продолжительности жизни больных до и после начала лечения при поздней диагностике заболевания в случаях его неблагоприятного исхода; реже встречающееся волнообразное и затяжное течение болезни; отсутствие рецидивов после лечения; более ранние сроки выздоровления и более благоприятные исходы заболевания при лечении;
менее выраженные осложнения, такие как гемипарез, гидроцефалия, снижение интеллекта и зрения, а также очень редкие случаи образования кальцинатов в веществе мозга и мозговых оболочках и развития несахарного диабета, которые ранее отмечались как осложнения менингита.
Диагностика, дифференциальная диагностика. При диагностике туберкулезного менингита следует учитывать: 1) что заболевание чаще развивается постепенно, начинаясь с появления вялости, заторможенности, повышения температуры тела, на фоне которых возникает менингеальный синдром, а затем - поражение черепных нервов (III, IV, VII пар). Характерен состав цереброспинальной жидкости: она прозрачна, в ней отмечаются умеренное повышение уровня белка и плеоцитоз до нескольких сотен клеток, преимущественно лимфоцитарного характера, уменьшение содержания сахара и хлоридов, выпадение сетки фибрина, нередко обнаруживают микобактерии туберкулеза с помощью бактериоскопии и флюоресцентной микроскопии; 2) хотя туберкулезный менингит нередко является первым клиническим симптомом туберкулеза, он представляет собой вторичное поражение, т. е. развивается у больных туберкулезом разных локализаций, лиц, перенесших туберкулез или инфицированных туберкулезом.
В связи с этим при обнаружении у больных указанных выше симптомов необходимо провести обследование на туберкулез, которое включает: а) изучение анамнеза, т. е. выяснение наличия контакта с больным туберкулезом, положительных туберкулиновых реакций, особенно тех, выраженность которых увеличивается, указания на перенесенный туберкулез, плеврит, фликтенулезный кератит, наличие симптомов, подозрительных на туберкулез; б) рентгенографию грудной клетки и томографию; в) проведение туберкулиновой пробы Манту; г) осмотр больного фтизиатром, невропатологом, окулистом, а взрослых - гинекологом или урологом. Обнаружение у больных активного или перенесенного туберкулеза в большинстве случаев свидетельствует о туберкулезной этиологии менингита. Во всех случаях при наличии менингеальных симптомов необходимо выполнить диагностическую люмбальную пункцию.
Туберкулезный менингит следует дифференцировать от соматических заболеваний, при которых могут наблюдаться явления менингизма - раздражение мозговых оболочек с менингеальным синдромом: пневмонии, гриппа, дизентерии, тифа и др., серозных менингитов, эпидемического цереброспинального менингита и других гнойных менингитов, полиомиелита, острого эпидемического энцефалита, абсцесса и туберкулемы мозга.
Менингеальные симптомы при менингизме могут быть резко выраженными и скрывать картину основного заболевания; при этом определяющим фактором при установлении диагноза является характер цереброспинальной жидкости - ее нормальный состав при менингизме и быстрое исчезновение менингеального синдрома при дальнейшем наблюдении.
Для серозных менингитов в отличие от туберкулезного характерно острое начало с высокой температурой тела и головной болью, рано (в первые дни) появляющимся и выраженным менингеальным синдромом. Цереброспинальная жидкость прозрачная, бесцветная, содержит небольшое количество белка (до 1%о) и клеток (до 100-200 в 1 мл), лимфоцитарного характера, содержание сахара и хлоридов нормальное, сетка фибрина не образуется. Общее состояние больных менее тяжелое, чем при туберкулезном менингите, быстро улучшается, менингеальные симптомы исчезают. При симптоматическом лечении выздоровление наступает через 2-5 нед.
Эпидемический цереброспинальный менингит начинается также остро с подъема температуры тела до высокой, появления резкой головной боли, рвоты и менингеальных симптомов в первые 2 дня болезни. Общее состояние больных тяжелое. Нередко у них на теле отмечается сыпь петехиально-герпетического характера. Цереброспинальная жидкость мутная, повышение белка умеренное (0,4- 1»5%о), плеоцитоз 1000-2000 клеток в 1 мл и более нейтрофильного характера. Содержание сахара и хлоридов значительно уменьшено. При микроскопическом исследовании обнаруживают менингококк. В крови отмечаются лейкоцитоз, увеличение СОЭ, сдвиг лейкоцитарной формулы влево. Гнойные менингиты другой этиологии имеют сходную клиническую картину.
Полиомиелит (менингеальная форма) обычно развивается остро, часто начинается с появления признаков назофарингита или желудочно-кишечных расстройств, значительного повышения температуры тела, которая через 2 дня может снизиться и затем вновь подняться. Менингеальные симптомы появляются через 2-3 дня от начала заболевания, отмечается потливость головы, болезненность при надавливании на нервные стволы. Через несколько дней менингеальные симптомы исчезают и возникает арефлексия, наблюдаются снижение тонуса мышц и вялые параличи конечностей, скованность позвоночника и атрофия мышц. В цереброспинальной жидкости отмечают умеренный, преимущественно лимфоцитарный плеоцитоз (до 100 клеток в 1 мл) и небольшое увеличение содержания белка (0,45-0,6%о), содержание сахара в норме или немного уменьшено.
Острый эпидемический энцефалит начинается остро с повышения температуры тела до 38°С и выше, возникновения головной боли, раздражительности, разбитости. Затем появляется сонливость, нередко наблюдаются психосенсорные расстройства, атаксия. Менингеальные симптомы выражены нерезко. Рано возникают очаговые церебральные симптомы, глазодвигательные расстройства (ослабление конвергенции). В цереброспинальной жидкости содержание белка не увеличено, плеоцитоз лимфоцитарный умеренный или количество клеток нормальное, содержание сахара в норме или повышено, пленка не выпадает. Помимо перечисленных выше заболеваний, при дифференциальной диагностике следует иметь в виду туберкулемы и абсцессы мозга, при которых могут наблюдаться менингеальные симптомы.
Лечение. Лечение больных туберкулезным менингитом должно быть направлено на ликвидацию воспаления мозговых оболочек как осложнения, угрожающего жизни больного, и излечение основного туберкулезного процесса. Этого достигают с помощью противотуберкулезных препаратов, общеукрепляющих и симптоматических лекарственных средств, санаторно-диетических мероприятий.
Больных туберкулезом мозговых оболочек и центральной нервной системы необходимо срочно госпитализировать в специализированные отделения. Основными препаратами в лечении больных туберкулезом мозговых оболочек являются производные гидра з ид а изоникотиновой кислоты (ГИНК) - изониазид, фтивазид или метазид, накапливающиеся в цереброспинальной жидкости в бактериостатических концентрациях. Изониазид назначают внутрь в дозе 15- 20 мг на 1 кг массы тела в сутки в три приема (дозу 20 мг/кг применяют при лечении детей раннего возраста и больных, находящихся в тяжелом состоянии), фтивазид (метазид) - по 30- 40 мг/кг в сутки взрослым и 50-60 мг/кг в сутки детям.
Высокоэффективным методом лечения является внутривенное капельное или внутримышечное введение изониазида, которое применяют при поздней диагностике и тяжелом течении менингита 1-3 мес до заметного улучшения состояния больного, а затем продолжают принимать изониазид внутрь. Внутривенно и внутримышечно вводят изониазид также при затруднении глотания и упорной рвоте.
Изониазид применяют в сочетании со стрептомицином, который в отсутствие противопоказаний (плохая переносимость, высокая устойчивость микобактерий туберкулеза к препарату, снижение слуха, нарушение выделительной функции почек, стенокардия и др.) вводят внутримышечно 1 раз в сутки в дозе 15-20 мг/кг в сутки детям и по 1 г в сутки взрослым. Стрептомицин может быть заменен канамицином, а у взрослых - виомицином (флоримицин), которые вводят в той же дозе.
Ввиду высокой бактериостатической активности рифампицина и этамбутола и хорошей проходимости их через гематоэнцефалический барьер рационально назначать препараты больным туберкулезным менингитом с начала курса лечения. Особенно показано лечение этими препаратами при наличии устойчивости микобактерий к другим противотуберкулезным препаратам или плохой их переносимости и недостаточной эффективности, распространенности основного туберкулезного процесса, поздней диагностике менингита и выраженности воспалительного процесса в мозговых оболочках.
Этамбутол назначают по 20-25 мг/кг в сутки в один прием (у взрослых 1200-1500 мг в сутки, у детей и подростков не более 1 г). В процессе лечения необходим контроль окулиста (осмотр не реже 1 раза в месяц). Рифампицин применяют по 8-10 мг/кг у детей и подростков (не более 0,45 г в сутки) и по 600 мг (0,6 г) в сутки у взрослых в один прием. При плохой переносимости и противопоказаниях к назначению этамбутола и рифампицина больным туберкулезным менингитом могут быть назначены другие противотуберкулезные препараты: ПАСК (парааминосалициловая кислота), этионамид или протионамид в общепринятых дозах, применяемых для лечения других форм туберкулеза. Введение стрептомицина субарахноидально нежелательно ввиду раздражающего действия его на оболочки и слуховой нерв, способности вызывать пролиферативную реакцию и ангиоспазмы.
При поздней диагностике туберкулезного менингита, тяжелом состоянии больных, выраженных патологических изменениях в цереброспинальной жидкости показаны кортикостероидные гормоны. Преднизолон назначают по 0,5 мг/кг в сутки детям и 25-30 мг в сутки взрослым в два приема в течение 4 нед - 2 мес (при блокаде ликворных путей - до 3 мес). В последние 2 нед лечения суточную дозу постепенно снижают.
Длительность туберкулостатической терапии зависит от характера течения менингита и основного туберкулезного процесса во внутренних органах, но не должна быть менее 6 мес от момента нормализации состава цереброспинальной жидкости, т. е. при легком лечении менингита в среднем 10 мес, при среднетяжелом - 12 мес, при тяжелом - 14-15 мес и более. Стрептомицин вводят внутримышечно в течение 3-4 мес при неактивных изменениях во внутренних органах и 5-6 мес при распространенных формах туберкулеза, препараты ГИНК назначают на весь курс лечения. Этамбутол или ПАСК при хорошей переносимости также можно принимать длительно, в течение всего основного курса лечения. Рифампицин следует применять до выраженной благоприятной динамики менингеального и основного процесса и появления тенденции к нормализации состава цереброспинальной жидкости (4-6 мес и более).
Большое значение в лечении больных туберкулезным менингитом имеют санаторный режим, полноценное питание, витаминотерапия: витамины В1 и Вб внутримышечно, аскорбиновая и глутаминовая кислоты внутрь. Очень важное значение имеют борьба с гидроцефалией (лазикс, фуросемид, диакарб, гипотиазид, маннитол, мочевина, сульфат магния) и разгрузочные люмбальные пункции 2 раза в неделю. Контрольные люмбальные пункции производят в 1-ю неделю лечения 2 раза, а затем 1 раз в неделю, со 2-го месяца 1 раз в месяц до нормализации состава цереброспинальной жидкости, после чего - по показаниям. При наличии парезов и параличей конечностей после улучшения общего состояния и уменьшения выраженности менингеального синдрома, в среднем через 4-5 нед, рекомендуют проводить массаж конечностей и спины, лечебную физкультуру, инъекции прозерина (20 через день), а затем дибазол внутрь. В подостром периоде болезни применяют электрофорез 5% раствора кальция или 2% раствора йодида калия, 5% раствора витамина В.
При наличии застойных сосков дисков зрительных нервов необходимы дегидратационная терапия и витаминотерапия (витамины В\9 Вб, В\2 внутримышечно), сосудорасширяющие средства (никотиновая кислота внутрь, но-шпа внутрь или внутримышечно), при неврите зрительных нервов также показаны витамины группы В внутримышечно и сосудорасширяющие препараты; дибазол внутрь или под кожу, нитрит натрия под кожу, атропин под кожу, но-шпа внутримышечно, стрихнин под кожу виска (0,5 мг 0,1% раствора), Прозерпин под кожу (1 мл 0,05% раствора). При атрофии зрительных нервов - курсы витаминотерапии и тканевой терапии (алоэ под кожу по 1 мл, всего 30 инъекций; ФиБС под кожу по 1 мл, на курс 30 инъекций).
Больные туберкулезным менингитом дети до нормализации состава цереброспинальной жидкости, а взрослые до исчезновения менингеальных симптомов и значительного улучшения состава цереброспинальной жидкости должны находиться на постельном режиме. Детям разрешают сидеть после исчезновения менингеальных симптомов, т. е. через 2-3 мес, а взрослым через 1,5-2 мес при значительном улучшении общего состояния, уменьшении выраженности менингеального синдрома и улучшении состава цереброспинальной жидкости. Активизацию режима осуществляют постепенно. Реконвалесцентов выписывают из стационара в противотуберкулезный санаторий после полного излечения менингита с нормализацией состава цереброспинальной жидкости и ликвидации или значительного снижения выраженности туберкулезного процесса в других органах. Длительность пребывания в санатории и антибактериального лечения устанавливают индивидуально в зависимости от тяжести перенесенного менингита и основного процесса, наличия остаточных явлений, обычно она составляет 3-4 мес и более. В дальнейшем перенесшие туберкулезный менингит находятся под наблюдением в противотуберкулезном диспансере: взрослые в течение 2 лет, дети 1 год в группе УА, затем 2 года в УБ и до 17 лет в группе УВ. В первые 2-3 года после выписки проводят профилактические курсы лечения изониазидом в сочетании с этам-бутолом или протионамидом 2 раза в год по 3 мес, как правило, в условиях санатория. Лица, у которых имеются остаточные явления перенесенного менингита, не только состоят на диспансерном учете, но и наблюдаются и лечатся у невропатолога, окулиста или психиатра. Вопрос о трудоспособности решает индивидуально ВКК.
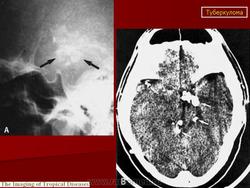
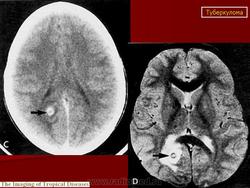
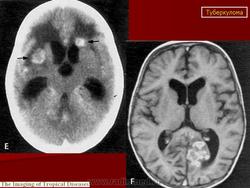
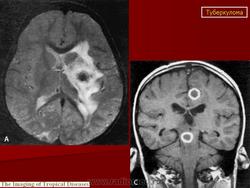
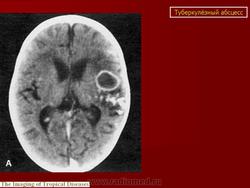
Туберкулема мозга
Этиология и патогенез. Туберкулема мозга - одна из форм туберкулеза центральной нервной системы. Она представляет собой ограниченное опухолевидное образование различной величины, состоящее из гранулематозной ткани с лимфоидными, эпителиоидными и гигантскими клетками, измененными клетками ткани мозга и творожистым некрозом в центре, снаружи окруженное соединительнотканной капсулой. Вследствие роста туберкулемы в центральной нервной системе возникают тяжелые расстройства, для устранения которых требуется хирургическое лечение, а некроз периферических участков и капсулы приводит к прорыву туберкулемы в субарахноидальное пространство и развитию туберкулезного менингита или хронического ограниченного лептопахименингита. Туберкулемы составляют 2-12% всех внутримозговых опухолей. Количество их может быть разным: от одной до нескольких. В 2/з случаев встречаются солитарные туберкулемы. Туберкулемы наиболее часто наблюдаются у детей (более 50%), но у взрослых они чаще служат источником менингита. Преимущественная локализация туберкулем (более 80%) субтенториальная, т.е. в области задней черепной ямки - в стволовой части головного мозга и мозжечка, реже супратенториальная и в спинном мозге. Значительно чаще (в 2 раза) болеют мужчины. Заболевание является вторичным, т. е. возникает при наличии туберкулеза легких, внутригрудных лимфатических узлов или других органов, наиболее часто в фазе диссеминации. Инфекция проникает в центральную нервную систему гематогенным путем, чем объясняется возможность множественной локализации туберкулем в различных отделах мозга.
Клиническая картина. Клинические проявления туберкулемы сходны с таковыми при опухолях центральной нервной системы. Иногда течение туберкулем бессимптомное и их обнаруживают лишь на вскрытии (при супратенториальной локализации). Продолжительность заболевания от нескольких месяцев до 2-3 лет.
Встречаются два типа развития болезни. Первый тип - заболевание начинается остро с подъема температуры и напоминает инфекционное заболевание с быстрым развитием симптомов поражения мозга, последующим волнообразным течением и длительно сохраняющейся субфебрильной температурой. При таком течении часто диагностируют менингит и менингоэнцефалит. Второй тип - постепенное начало и медленное развитие болезни с ремиссиями. Течение болезни при этом сходно с таковым при опухолях головного мозга. Для клинической картины туберкулем свойственны мозговые и очаговые симптомы, характер которых зависит от локализации туберкулемы. Повышение внутричерепного давления, возникающее при росте туберкулемы, приводит к появлению вялости, заторможенности, головной боли, тошноты и рвоты. На дне глаза определяются застойные соски дисков зрительных нервов. При локализации туберкулемы на путях циркуляции цереброспинальной жидкости, чаще в задней черепной ямке, гидроцефалия и мозговые симптомы появляются рано. Обычно наряду с ними отмечаются нерезко выраженные менингеальные симптомы. Очаговые симптомы развиваются постепенно.
В случае локализации туберкулем в лобной области возникают расстройства психики: нарушения памяти, изменения настроения, атактические явления. При заднелобной локализации слева наблюдается моторная афазия. Для туберкулем центральных извилин характерны двигательные расстройства и нарушения чувствительности. Развитию паралича и пареза предшествуют парестезии, явления раздражения, судороги в конечностях, эпилептоформные судороги. Судороги могут принимать характер децеребрационной ригидности, особенно при выраженной гидроцефалии. При туберкулемах, локализующихся в области подкорковых ганглиев, наблюдаются гиперкинезы: хореиформные, атетозные. При часто встречающейся локализации туберкулем в варолиевом мосту (мост мозга) и продолговатом мозге рано появляется парез отводящего и лицевого нервов, к которому присоединяется парез руки и ноги на противоположной стороне. По мере роста туберкулемы при поражении продолговатого мозга появляются бульбарные симптомы, а при повреждении ножек мозжечка развивается атаксия.
Туберкулемы мозжечка в течение некоторого времени могут протекать бессимптомно, в дальнейшем при их росте появляется типичный симптомокомплекс: односторонняя атаксия конечностей, а затем нарушение тонуса, рефлексов и двигательной сферы. При двусторонней локализации возникают симптомы поражения обоих полушарий мозжечка. Течение болезни прогрессирующее. При отграничении и обызвествлении туберкулемы наступает ремиссия и клиническая картина в течение некоторого времени не изменяется. Затем, при дальнейшем росте туберкулемы, болезнь прогрессирует и без лечения больные умирают вследствие нарушения функций жизненно важных отделов мозга, гидроцефалии или присоединения туберкулезного менингита.
Для определения локализации туберкулемы в мозге, помимо клинико-неврологического обследования больного, проводят ангиографию, электроэнцефалографию, эхоэнцефалографию и компьютерную томографию, позволяющие с большой точностью установить локализацию и размеры туберкулемы. С помощью рентгенографии черепа при туберкулемах выявляют признаки повышенного внутричерепного давления: расхождение швов, пальцевые вдавления по своду черепа, порозность кости в области турецкого седла, а в случаях обызвествления - тени кальцинатов различной величины (встречаются у 1-6% больных). Картина крови при туберкулеме свидетельствует о воспалительном процессе: умеренный лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ, В цереброспинальной жидкости отмечаются увеличение содержания белка до 0,4-1 % и небольшой плеоцитоз, иногда выпадает сетка фибрина и обнаруживают микобактерии туберкулеза.
Диагностика, дифференциальная диагностика. Диагностика туберкулем мозга сопряжена с трудностями. По сводным данным А. И. Арутюнова, при жизни диагноз туберкулемы установлен у 17,6% больных. Следует стремиться к ранней диагностике туберкулем мозга и своевременно направлять больных на хирургическое лечение. Туберкулему следует дифференцировать от опухолей мозга. Последние чаще встречаются у взрослых, туберкулемы - преимущественно у детей и подростков. В анамнезе больных с туберкулемами отмечаются контакт с больным туберкулезом, положительные туберкулиновые пробы, перенесенный локальный туберкулез и плеврит, а при обследовании больных обнаруживают симптомы активного или перенесенного туберкулеза внутренних органов. Туберкулемы чаще (у 80% больных) локализуются в задней черепной ямке. Наличие обызвествлений в мозге должно настораживать в отношении наличия туберкулем. Повышение внутричерепного давления больше выражено при опухолях мозга.
Лечение. Лечение туберкулем - оперативное удаление, техника которого такая же, как и при удалении опухолей мозга, Туберкулему удаляют полностью, вылущивая ее в пределах здоровой ткани. Операционное поле тщательно изолируют во избежание попадания частиц туберкулемы в окружающее субарахноидальное пространство. Хирургическое лечение туберкулем проводят в сочетании с туберкулостатической терапией препаратами ГИНК, стрептомицином, рифампицином и др., дегидратационной терапией, общеукрепляющим и последующим санаторным лечением. Длительность лечения определяется течением послеоперационного периода, характером неврологических расстройств и туберкулезного процесса во внутренних органах. Исход операции у большинства больных благоприятный благодаря усовершенствованной хирургической и анестезиологической технике, применению туберкулостатических препаратов, кортикостероидов и диуретиков.
Туберкулема головного мозга возникает при гематогенной диссеминации возбудителей инфекции из первичного туберкулезного очага. Чаще встречается у детей. Макро- и микроскопически туберкулема головного мозга аналогична туберкулеме легкого и представляет собой обычно округлый инкапсулированный очаг казеозного некроза диаметром 1—4 см. Некротические массы в туберкулеме могут уплотняться и кальцинироваться. Специфическая грануляционная ткань трансформируется в фиброзную, четко отграничивая очаг от непораженных отделов мозга. Чаще встречаются единичные туберкулемы, однако число их может быть различным.
Туберкулема головного мозга вначале может протекать бессимптомно. Прогрессирование туберкулезного процесса ведет к увеличению туберкулемы, что вызывает повышение внутричерепного давления и появление симптомов объемного процесса в головном мозге: головной боли, рвоты, застойных явлений на глазном дне; затем возникают очаговые симптомы, судороги. При локализации туберкулемы вблизи поверхности головного мозга и ее прогрессировании воспалительный процесс может переходить на мягкую мозговую оболочку (туберкулезный менингоэнцефалит).
Встречаются два типа течения болезни. Первому типу присуще острое начало с подъемом температуры тела, быстрым развитием симптомов поражения головного мозга, зависящих от локализации процесса, последующее волнообразное течение и длительный субфебрилитет. При этом часто ошибочно диагностируются менингит, менингоэнцефалит. Второй тип болезни характеризуется медленным развитием: вначале могут отмечаться непостоянные головные боли, нестойкий субфебрилитет; в дальнейшем появляются очаговые неврологические симптомы, которые периодически ослабевают в связи с временной остановкой роста туберкулемы.
Диагностика туберкулем головного мозга трудна. При этом учитывают анамнез, клинические проявления и результаты неврологического обследования. Большое значение имеют данные рентгенологического исследования (в т.ч. компьютерной томографии, ангиографии), электроэнцефалографии, эхоэнцефалографии, позволяющие установить локализацию и размеры туберкулемы. Дифференциальный диагноз следует проводить с опухолями головного мозга, сифилитическими гуммами головного мозга , нейроинфекциями нетуберкулезной этиологии. Для своевременной диагностики болезни пациенты с общемозговыми, менингеальными или очаговыми симптомами должны быть срочно проконсультированы невропатологом.
При туберкулеме головного мозга показана операция — вылущивание туберкулемы в пределах здоровых тканей. Назначают противотуберкулезные, мочегонные и общеукрепляющие средства. Прогноз серьезный. При далеко зашедшем процессе изменения со стороны нервной системы необратимы. Принципы диспансерного наблюдения больных туберкулемой головного мозга те же, что и при туберкулезе мозговых оболочек.
Туберкулез мозговых оболочек, центральной нервной системы
Туберкулез мозговых оболочек, центральной нервной системыначинается с момента гематогенной диссеминации МБТ в нервную систему, в структуры, окружающие мозг или спинной мозг, вызывая менингит.
Туберкулезный менингит – это воспаление мозговых оболочек. До 80% больных туберкулезным менингитом либо имеют следы перенесенного ранее туберкулеза других локализаций, либо активный туберкулез другой локализации в настоящий момент.
Клиника туберкулезного менингита
По локализации выделяют основные формы туберкулезного менингита:
базилярный менингит;
менингоэнцефалит;
спинальный менингит.
Различают 3 периода развития туберкулезного менингита:
1) продромальный;
2) раздражения;
3) терминальный (парезов и параличей).
1.Продромальный период туберкулезного менингита характеризуется постепенным (в течение 1 – 8 недель) развитием. Сначала появляются головная боль, головокружение, тошнота, иногда рвота, лихорадка. Задержка мочи и стула, температура субфебрильная, реже – высокая. Однако известны случаи развития болезни и при нормальной температуре.
2. Период раздражения:через 8–14 дней после продромы происходит резкое усиление симптомов, температура тела 38– 39 °С, боль в лобной и затылочной области головы . Нарастают сонливость, вялость, угнетение сознания. Запор без вздутия – ладьевидный живот. Светобоязнь, гиперестезия кожи, непереносимость шума. Вегетативно-сосудистые расстройства: стойкий красный дермографизм, спонтанно появляются и быстро исчезают красные пятна на коже лица и груди.
В конце первой недели периода раздражения (на 5-7-й день) появляется нечетко выраженный менингеальный синдром (ригидность затылочных мышц, симптом Кёрнига и Брудзинского).
Характерные проявления симптомов во втором периоде раздражения в зависимости от локализации воспалительного туберкулезного процесса.
При воспалении менингеальных оболочек наблюдаются головные боли, тошнота и ригидность затылочных мышц.
При накоплении серозного экссудата в основании мозгаможет возникнуть раздражение краниальных нервов со следующими признаками: ухудшение зрения, паралич века, косоглазие, неодинаково расширенные зрачки, глухота. Отек сосочка глазного дна присутствует у 40% пациентов.
При вовлечении мозговых артерий в патологический процессможет возникнуть потеря речи или слабость в конечностях. При этом может быть повреждена любая область мозга.
При гидроцефалии,различной степени выраженности, происходит блокирование экссудатом некоторых цереброспинальных соединений с мозгом. Гидроцефалия – главная причина потери сознания. Патологические проявления могут быть постоянными и указывать на плохой прогноз для больных, находящихся в бессознательном состоянии.
При блокаде спинного мозга экссудатомможет возникнуть слабость двигательных нейронов или паралич нижних конечностей.
3. Терминальный период (период парезов и параличей, 15-24-й день болезни). В клинической картине преобладают признаки энцефалита: отсутствие сознания, тахикардия, дыхание Чейна–Стокса, температура тела 40 °С, парезы, параличи центрального характера.
При спинальной форме во 2-м и 3-м периодах наблюдаются опоясывающие, очень сильные корешковые боли, вялые параличи, пролежни.
Диагностика. Установление диагноза:
– своевременное в течение 10 дней от начала периода раздражения;
– позднее после 15 дней.
Диагностические особенности туберкулезного менингита, одновременное наличие которых указывают на высокую вероятность туберкулезного менингита:
1. Продрома.
2. Синдром интоксикации.
3. Функциональные расстройства тазовых органов (запоры, задержка мочи).
4. Ладьевидный живот.
5. Черепно-мозговая симптоматика.
6. Специфический характер спинно-мозго-вой жидкости.
7. Соответствующая клиническая динамика.
Поскольку туберкулезная инфекция может находиться в любом месте организма, необходимо при осмотре обратить внимание на наличие:
1) туберкулеза лимфатических узлов;
2) рентгенологических признаков милиарного туберкулеза легких;
3) увеличения печени или селезенки;
4) хориоидального туберкулеза, выявляемого при осмотре дна глаза.
Туберкулиновый тест может быть отрицательным, особенно при далеко зашедших стадиях болезни (отрицательная анергия).
Диагностические признаки туберкулезного менингита при анализе спинномозговой жидкости (СМЖ):
1. Давление в спинномозговом канале обычно повышено (жидкость вытекает частыми каплями или струей).
2. Внешний вид СМЖ: вначале прозрачная, позднее (через 24 часа) может формироваться сеточка фибрина. При наличии блокады спинного мозга имеет желтоватый цвет.
3. Клеточный состав: 200-800 в мм3 (норма 3-5).
4. Содержание белка повышено (0,8-1,5-2,0 г/л), норма 0,15-0,45 г/л.
5. Сахар: содержание его понижено на 90%, но может быть нормальным в ранней стадии болезни или при СПИДе. Этот показатель важен для дифференциальной диагностики с вирусным менингитом, при котором содержание сахара в спинальной жидкости нормальное.
6. Бактериологическое исследование СМЖ: МБТ обнаруживаются только у 10%, если объем спинальной жидкости достаточен (10-12 мл). Флотация с помощью центрифугирования в течение 30 мин. на больших оборотах может выявить МБТ в 90% случаев.
Туберкулез мозговых оболочек, центральной нервной системы у взрослых остается главной причиной смерти.
Лечение. Если имеется подозрение на наличие туберкулезного менингита, больного необходимо срочно госпитализировать, где могут быть выполнены рентгенологическое исследование, спинальная пункция, лабораторное обследование и специфические методы противотуберкулезной терапии.
Дифференциальный диагноз. Необходимо провести дифференциальный диагноз с бактериальным менингитом, вирусным менингитом и ВИЧ-криптококкозным менингитом. Первые два отличаются острым началом. Криптококкозный менингит развивается сравнительно более медленно. Наличие туберкулеза в семье или обнаружение туберкулеза где-либо в организме делает туберкулезное происхождение менингита более вероятным. Однако надежным признаком является получение цереброспинальной жидкости (ЦСЖ) с помощью спинальной пункции.
Прогноз. Исход смертельный, если больной не получает лечения. Чем раньше установлен диагноз и своевременно начато лечение, тем лучше прогноз в отношении излечения. Чем ясней сознание в момент начала лечения, тем лучше прогноз. Если пациент в коме, прогноз для полного восстановления не утешителен.
Туберкулёма в области продолговатого мозга
Туберкулёма