Синдром расширения и деконфигурации срединной тени.
Определение понятия
Рентгенологическое исследование сыграло весьма важную роль в диагностике заболеваний средостения. До открытия рентгеновских лучей эта область, содержащая жизненно важные органы, была почти недоступной для изучения, так как классические методы клинического исследования (осмотр, пальпация, перкуссия, аускультация) малоэффективны и не обеспечивают своевременную диагностику.
Отсутствие связи с внешней средой и каких-либо выделений, доступных для исследования, также затрудняло изучение состояния средостения. Внедрение рентгенологического метода в клиническую медицину положило начало детальному исследованию этой области в норме и при патологических состояниях.
Средостение представляет собой пространство, ограниченное спереди грудиной и медиальными отрезками передних ребер, сзади — позвоночником и внутренними концами задних ребер, с боков — медиастинальной плеврой.
Нижнюю границу средостения составляет диафрагма, а верхней границы нет: через верхнюю апертуру грудной клетки средостение широко сообщается с областью шеи.
Методики исследования
Для диагностики и дифференциальной диагностики заболеваний средостения используется ряд методик, как основных, так и дополнительных: многопроекционная рентгеноскопия и рентгенография, многопроекционная томография, включая поперечную компьютерную, кимография, пневмомедиастинография, пневмоперикард, контрастирование пищевода, ангиокардиография, аортография, кавография, азигография, маммариография, лимфография, пункционная биопсия под рентгенологическим контролем.
Многочисленные заболевания данной локализации проявляются рентгенологическими картинами, правильная расшифровка которых позволяет определить нозологическую принадлежность образующих их патологических процессов: диффузным или местным расширением тени средостения, повышением прозрачности тени средостения, затемнением на фоне тени средостения, смещением тени средостения.
Введение в средостение различных контрастных сред, как жидких, так и газообразных, показало, что оно представляет собой единую анатомическую область. С целью более точной локализации патологических образований этой области, а также для удобства изложения средостение принято делить условно на два отдела — передний и задний. Граница между ними проходит по задней стенке трахеи на уровне ее бифуркации.
В переднем средостении располагаются сердце, восходящая аорта, ствол легочной артерии, верхняя полая и обе плечеголовные вены, трахея и главные бронхи, лимфатические узлы, остатки вилочковой железы, нервы, клетчатка.
Заднее средостение в свою очередь подразделяется на два отдела. Передний отдел заднего средостения, или пространство Гольцкнехта, простирается от позвоночника до границы с передним средостением. Здесь находятся пищевод, нисходящая аорта, непарная и полунепарная вены, большой лимфатитический проток.
Наконец, задний отдел заднего средостения, или паравертебральное пространство, содержит основную симпатическую систему этой области.
По вертикали средостение делится на верхний и нижний отделы горизонтальной плоскостью, проходящей на уровне бифуркации трахеи.
Таким образом, в средостении различают верхнепередний и верхнезадний, нижнепередний и нижнезадний отделы. Синтопия патологических образований в средостении и отнесение их к тому или иному отделу имеет важное диагностическое значение, поскольку в этой области, пожалуй, больше, чем в других, каждое патологическое образование имеет излюбленную локализацию. В связи с этим уточнение локализации опухолей и кист средостения во многом определяет их нозологическую принадлежность.
Диффузные расширения срединной тени.
Различные патологические процессы могут быть причиной расширения тени средостения на всем или на большом ее протяжении. В большинстве случаев расширение происходит в обе стороны. Одностороннее расширение срединной тени на значительном протяжении также нередко значительно затрудняет дифференциальную диагностику.
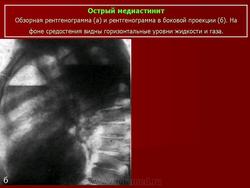
Острый медиастинит.
Этот тяжелый воспалительный процесс может быть вызван перфорацией пищевода на почве язвы, инородным телом, распада злокачественной опухоли, расхождения швов после оперативного вмешательства, при эзофагоскопии, бужировании и т. п.
Он может возникнуть также в результате прорыва абсцесса легкого, эмпиемы плевры, распространения гнойного процесса области шеи, например заглоточного абсцесса. В некоторых случаях острый медиастинит может быть обусловлен травматическим повреждением органов грудной клетки.
Клинически острый медиастинит проявляется подъемом температуры до высоких цифр, загрудинными болями, нарушением акта глотания, рвотой.
Острый гнойный медиастинит требует принятия энергичных лечебных мер — широкого дренирования средостения, введения больших доз антибиотиков. После ликвидации этого процесса остаются обширные плевральные и перикардиальные шварты, разрастание фиброзной соединительной ткани в средостении.
При рентгенологическом исследовании выявляется диффузное расширение срединной тени в обе стороны и изменение ее конфигурации.
Отдельные дуги сердечного силуэта не дифференцируются. Особенно заметное расширение срединной тени отмечается в нижнем ее отделе, где скапливается наибольшее количество гноя. Контуры срединной тени становятся нечеткими из-за вовлечения в процесс медиастинальной плевры и прилежащих к средостению отделов легких.
В боковой проекции выявляется сужение ретростернального пространства вплоть до полного его затемнения. При прорыве гноя из средостения в пищевод или трахею или при перфорации полого органа на фоне тени медиастинита появляется один или несколько горизонтальных уровней жидкости, имеющих тенденцию к слиянию в один широкий уровень.
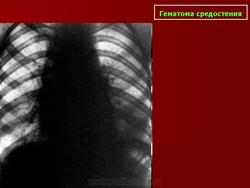
Гематома средостения (гемомедиастинум).
Скопление крови в средостении в результате разрыва артериального или венозного сосуда наблюдается при огнестрельных или ножевых ранениях, закрытой травме грудной клетки, иногда как осложнение после оперативного вмешательства или катетеризации подключичной вены. На фоне клинической картины, характерной для внутреннего кровотечения (бледность кожных покровов и слизистых оболочек, слабость, падение гемоглобина), обращают на себя внимание диффузное расширение тени средостения и изменение ее конфигурации.
В типичных случаях при массивных кровотечениях в клетчатку средостения срединная тень приобретает форму, близкую к треугольной. Основание треугольника прилежит к диафрагме. По сторонам треугольника не видны границы между камерами сердца, так как окружающая его клетчатка пропитана кровью.
В отличие от острого медиастинита, для которого характерны нечеткие контуры, при гематоме очертания срединной тени остаются четкими. Пульсация сердца либо вовсе не прослеживается, либо амплитуда ее резко сокращается.
Задача рентгенолога, обследующего подобных больных, не ограничивается только определением места внутреннего кровоизлияния. Он должен также помочь хирургу ответить на вопрос, продолжается ли кровотечение или оно прекратилось вследствие того, что кровоточащий сосуд самостоятельно затромбировался. С этой целью измеряют ширину срединной тени в месте наибольшего увеличения ее в размерах, т. е. обычно над диафрагмой.
Если по тем или иным причинам операцию не производят немедленно, через некоторое время повторно измеряют диаметр срединной тени на том же уровне и на рентгенограмме, произведенной при тех же технических условиях. Увеличение размера свидетельствует о продолжающемся кровотечении, что должно учитываться при решении вопроса о лечебной тактике. В связи с тем что кровь является благоприятной средой для роста патогенной флоры, гематома средостения может осложниться гнойным медиастинитом.
Парамедиастинальный плеврит.
Скопление жидкости в парамедиастинальных плевральных заворотах вызывает заметное расширение тени средостения. У тяжелобольных, находящихся в горизонтальном положении, это может наблюдаться при свободном выпоте в плевральной полости, часть которого обычно затекает в парамедиастинальное пространство, больше в верхний его отдел.
Вопрос о причине расширения срединной тени можно решить путем изменения положения тела больного, — перевода в ортопозицию или в латеропозицию на больном боку.
Если выпот в парамедиастинальнем пространстве осумковался, расширение тени средостения сохраняется при любом положении тела.
Во многих случаях осумкованию выпота в этой области способствуют большая протяженность парамедиастинальной плевры, а также частота воспалительных процессов, локализующихся в медиальных отделах легких, лимфатических узлах корней и средостения.
Клиническая картина парамедиастинальных осумкованных плевритов весьма многолика. Иногда они не вызывают никаких субъективных ощущений и выявляются случайно при рентгенологическом исследовании, чаще же характеризуются такими симптомами, как боли и тяжесть за грудиной, одышка.
При обширных выпотах, особенно занимающих верхнее парамедиастинальное пространство, могут наблюдаться такие явления, как стридорозное дыхание, особенно при форсированном вдохе, дисфагия, осиплость голоса, отек гортани, набухание вен, отек лица и шеи.
Нижние парамедиастинальные плевриты могут в некоторых случаях вызывать клинические явления, характерные для заболеваний брюшной полости, а иногда даже картину острого живота. Распознавание парамедиастинальных выпотов при клиническом обследовании весьма затруднено и возможно лишь в исключительных случаях.
Основную роль в выявлении и уточнении характера, локализации и размеров парамедиастинальных осумкованных выпотов играет рентгенологическое исследование. Для правильного истолкования рентгенологической картины плевритов данной локализации необходимо хорошо знать топографию парамедиастинальной плевры и образуемых ею заворотов.
Поскольку парамедиастинальные пространства разделены воротами легких на верхние и нижние отделы, а легочными связками — на передние и задние отделы, в каждом плевральном мешке как справа, так и слева образуются по четыре парамедиастинальных пространства: передневерхнее, задневерхнее, передненижнее и задненижнее.
Эти пространства ориентированы почти строго в сагиттальной плоскости; в отсутствие массивных спаек они широко сообщаются между собой. Выпот в плевральной полости может занимать все парамедиастинальное пространство или располагаться в любом его отделе.
В соответствии с топографической анатомией плевры различают семь видов осумкованных парамедиастинальных плевритов с каждой стороны: тотальный, передний, задний, передневерхний, задневерхний, передненижний, задненижний.
При этом процессе выпот занимает все отделы парамедиастинального пространства. Если жидкость занимает оба передних парамедиастинальных пространства, то процесс обозначается как передний парамедиастинальный плеврит; по такому же принципу выделен задний парамедиастинальный плеврит.
Правосторонние парамедиастинальные плевриты встречаются в три раза чаще, чем левосторонние.
Около половины правосторонних парамедиастинальных плевритов составляют задне- и передневерхние, что связано с частым поражением правой верхней доли различными патологическими процессами, в первую очередь воспалительными. Тень правостороннего верхнего парамедиастинального плеврита примыкает к срединной тени и сливается с ней. В результате последняя оказывается расширенной, причем степень расширения зависит от количества выпота. Наружная граница расширенной срединной тени четкая, слегка выпуклая, иногда волнистая.
Если выпот обширен, то может наблюдаться смещение трахеи (при верхнепередней локализации плеврита) или пищевода (при верхнезаднем расположении) в противоположную сторону.
Для уточнения локализации выпота (спереди или сзади) необходимо произвести исследование в боковой или косой проекции. В отличие от других образований данной локализации обращает на себя внимание то обстоятельство, что свободный контур осумкованного выпота в этих проекциях представляется четко очерченным и прямолинейным.
В тех случаях, когда выпот занимает все парамедиастинальное пространство, как верхнее, так и нижнее, в прямой проекции определяется расширение срединной тени в соответствующую сторону на всем протяжении. Наружный контур затемнения обычно четкий, иногда слегка волнистый. На месте пересечения с междолевой щелью может наблюдаться остроконечное округлое выпячивание. Тень левостороннего нижнего парамедиастинального плеврита может перекрываться сердечной тенью и в прямой проекции не выходить за ее пределы. Только при обширном выпоте его тень становится краеобразующей.
1 — задний реберно-медиастинальный плеврит справа; 2 — слева; 3 — парамедиастинально-междолевой плеврит справа; 4 — передний реберно-медиастинальный плеврит справа; 5 — передний парамедиастинальный плеврит слева.




Кроме характерной рентгенологической картины, дифференциальная диагностика осумкованных парамедиастинальных плевритов облегчается еще и тем, что они часто сочетаются с выпотом в других отделах плевральных полостей — междолевых щелях, верхушке, над диафрагмой и т. п.
Парамедиастинальные осумкованные выпоты приходится иногда дифференцировать от ателектаза и цирроза верхней и нижней долей, а также добавочных, в частности долей непарной и околосердечной вен. В этих случаях существенную помощь может оказать послойное исследование, при котором выявляется неоднородная структура спавшихся долей, в то время как тень выпота обычно однородна.
Кроме того, контуры выпота обычно выпуклые или прямолинейные, а очертания спавшейся доли, как правило, вогнутые.
Прозрачность соседних со спавшейся долей участков легкого компенсаторно повышена, тогда как при выпоте понижена вследствие компрессии легочной ткани.
Органы средостения при ателектазе или циррозе обычно смещены в сторону поражения, а при парамедиастинальном выпоте находятся на обычном месте либо смещены в противоположную сторону.
В наиболее трудных случаях для дифференциальной диагностики применяются бронхография, иногда ангиопульмонография, которые позволяют отличить поражение легочной ткани от плеврального выпота.
Медиастинит отличается от парамедиастинального выпота нечеткими очертаниями, расширением срединной тени в обе стороны, тяжелой клинической картиной. Исходы парамедиастинальных выпотов аналогичны исходам плевритов других локализаций. При благоприятном исходе выпот рассасывается; на его месте, как правило, остаются массивные плевральные шварты.
Экссудативный перикардит.
Скопление большого количества жидкости (более 500 мл) в полости перикарда приводит к двустороннему расширению срединной тени. При свободной сердечной сорочке, не разделенной спайками на отдельные участки, жидкость скапливается неравномерно. Наибольшее количество обычно обнаруживается слева на уровне верхушки и над диафрагмой; жидкости меньше в правой половине и спереди и совсем мало на задней стенке правой половины перикарда.
Рентгенологическая картина представлена расширенной тенью сердца, форма которой становится близкой к треугольной. Углы, образованные дугообразными латеральными контурами сердца с диафрагмой, обычно становятся острыми. Левый купол диафрагмы оттесняется книзу, форма желудочного пузыря становится неправильной. Правый купол диафрагмы расположен обычно, а иногда смещен кверху увеличенной печенью.
В боковой проекции отмечается сужение пре- и ретрокардиальных пространств. При контрастировании пищевода выявляются смещение его кзади и дугообразная деформация. При исследовании на трохоскопе срединная тень изменяет конфигурацию, приобретая форму, близкую к округлой, и расширяясь в краниальном направлении.
Пульсация сердца становится мало заметной, что убедительно документируется на кимограмме. После рассасывания выпота, особенно имеющего характер экссудата, обычно остаются перикардиальные или плевроперикардиальные шварты, вследствие чего контуры срединной тени могут стать неровными, угловатыми.
Медиастинальные липомы.
Значительные дифференциально-диагностические трудности возникают при диффузном расширении срединной тени, обусловленном жировыми опухолями средостения. В отличие от шейномедиастинальных и абдоминомедиастинальных липом, берущих начало из жировой ткани, расположенной вне средостения, и вторично проникающих в эту область, медиастинальные липомы возникают в самом средостении.
В части случаев они растут из жировой клетчатки вилочковой железы или ее остатков. Наличие эндокринных или обменных нарушений при липомах средостения отмечается крайне редко. Жировые опухоли средостения лишь в редких случаях сочетаются с аналогичными образованиями поджелудочной клетчатки, еще реже с липоматозом. В то же время строение этих опухолей аналогично строению липом иных локализаций.
Зрелые липомы имеют относительно мягкую консистенцию, многодольчаты, окружены тонкой гладкой капсулой, от которой отходят соединительнотканные тяжи и прослойки, пронизывающие в массив опухоли и придающие ей известную плотность. Между хорошо инкапсулированной липомой и «жировым медиастинитом» тучных лиц (Condorelli L., 1952) имеется ряд промежуточных форм.
В части случаев липомы средостения имеют ножку, связанную с ложем вилочковой железы; это так называемые тимолипомы, встречающиеся довольно часто.
Растут медиастинальные липомы обычно медленно; их размер и масса колеблются от нескольких граммов до нескольких килограммов. Небольшие липомы обычно не дают клинических проявлений; при их увеличении возникают такие симптомы, как тяжесть за грудиной, одышка, дисфагия. У всех 8 больных с медиастинальными липомами, оперированных В. Л. Маневичем (1963), ведущим симптомом были боли, причем у 4х они отчетливо напоминали таковые при стенокардии. Б. В. Петровский (1960) описал синдром верхней полой вены у девочки 4 лет с липомой средостения.
Медиастинальные липомы встречаются одинаково часто у мужчин и женщин. Они могут обнаруживаться в любом возрасте — от раннего детского до старческого, но чаще выявляются в 30 — 40 лет.
Рентгенологическая картина медиастинальных липом довольно характерна. В большинстве случаев они имеют форму вытянутого овоида, расширяющегося книзу, тесно примыкают к массиву сердца, от которого не отделяются ни в одной из проекций. Опухоли могут быть одно- и двусторонними. При односторонней локализации липомы чаще располагаются справа.
На обзорных рентгенограммах определяется заметное расширение срединной тени в одну или в обе стороны, причем конфигурация не изменяется. Основание срединной тени резко расширяется, что придает ей форму, близкую к треугольной.
Латеральный контур срединной тени, соответствующий краю липомы, имеет прямолинейную или слегка выпуклую форму. Границы между камерами сердца отсутствуют. Угол, образованный с диафрагмой, обычно тупой.
Пульсация сердца не определяется, в связи с чем повышается четкость латерального контура; при наличии пульсации контур срединной тени не бывает столь четко очерченным.
Несмотря на то что липомы состоят в основном из жировой ткани, мало поглощающей рентгеновские лучи, интенсивность их тени обычно столь высока, что она почти не отличается от тени сердца, с которой она сливается. Если медиастинальные липомы располагаются по обе стороны сердца, оба контура срединной тени приобретают описанные выше черты.
Опыт показывает, что при медиастинальных липомах правильный диагноз долго не устанавливается, так как клиническая и рентгенологическая картина в большинстве случаев имитирует заболевание сердца или перикарда.
Увеличение сердечной тупости при перкуссии, глухие тоны сердца при аускультации, боли за грудиной, своеобразная рентгенологическая картина — все это часто расценивают как «бычье» сердце или экссудативный перикардит.
Между тем уже обычное рентгенологическое исследование дает основание исключить эти заболевания. Резкое снижение или полное отсутствие пульсации свидетельствует о том, что контуры тени не соответствуют стенкам сердечных камер, а тупые углы, образованные четкими латеральными очертаниями с диафрагмой, — против экссудативного плеврита, при котором они, как правило, острые.
Методом выбора, позволяющим с уверенностью поставить диагноз, является пневмомедиастинография. Введение 200 — 300 мл кислорода или воздуха позволяет отделить опухоль от сердца, аорты, грудины, диафрагмы и получить ясное представление о всем массиве липомы.
Сердце, как правило, оказывается небольших размеров, и только слияние его тени с тенью опухоли создает впечатление об его увеличении.
Хотя индекс малигнизации липом и превращения в липосаркомы очень невелик, удаление этих опухолей показано, так как они резко нарушают сердечную деятельность, окутывая сердце плотным массивным футляром с двух, а иногда и с трех сторон.
Увеличение лимфатических узлов.
Одной из частых причин диффузного расширения тени средостения является массивное увеличение лимфатических узлов.
Оно может быть вызвано туберкулезным бронхаденитом, лимфогранулематозом и злокачественными лимфомами, метастазами злокачественных опухолей.
Хотя между изменениями, обусловленными этими процессами в средостении, имеется много сходства, в типичных случаях можно обнаружить некоторые отличия, способствующие дифференциальной диагностике.
Обзорная рентгенограмма (а); пневмомедиастинограммы в прямой (б) и левой косой (в) проекциях: введение газа привело к расслоению срединной тени; удаленный макропрепарат (г).
Туберкулёзный бронхаденит.
Широко распространенный термин «туберкулезный бронхаденит» все чаще заменяется более правильным термином — туберкулезвнутригрудных лимфатических узлов.
Действительно, при описанных изменениях речь идет о поражении не столько лимфатических узлов, окружающих бронхи, т. е. бронхопульмональных, сколько о паратрахеальных, ретростернальных, парааортальных, т. е. в лимфатических узлах средостения.
В настоящее время термин «туберкулез внутригрудных лимфатических узлов» включен и в официальную классификацию туберкулеза органов дыхания (1974).
Лимфогранулематоз и злокачественные лимфомы.
Значительно чаще, чем туберкулез внутригрудных лимфатических узлов, диффузное расширение срединной тени обусловлено системными поражениями лимфатических узлов, такими как лимфогранулематоз и злокачественные лимфомы. Это связано, с одной стороны, с уменьшением количества тяжелых форм туберкулеза, с другой — с несомненным учащением лимфопролиферативных заболеваний, особенно лимфогранулематоза.
При лимфогранулематозе в большинстве случаев поражаются правые, позднее левые паратрахеальные лимфатические узлы, а затем узлы ретростернальной группы, поэтому при рентгенологическом исследовании выявляется расширение верхнего отдела срединной тени. Полициклические очертания наблюдаются редко, так как отдельные лимфатические узлы сливаются между собой вследствие реактивного воспаления их капсул. Даже на томограммах получить раздельное их изображение обычно не удается.
В боковой проекции ретростернальное пространство сужено из-за вовлечения в процесс лимфатических узлов данной локализации.
В случае дальнейшего распространения процесса поражаются лимфатические узлы корней, заднего средостения, паракардиальные. Контрастирование пищевода выявляет его сдавление и смещение. Трахея и крупные бронхи при массивном поражении также могут быть оттеснены и деформированы. В отдельных случаях отмечается обтурация сегментарных и даже долевых бронхов с гиповентиляцией и ателектазом соответствующих отделов легких.
Относительно часто сдавливаются венозные стволы — верхняя полая, непарная вены и др., что проявляется набуханием вен на передней грудной стенке, отеком мягких тканей головы и шеи, ретроградным током контрастированнои крови.
При обширных конгломератах лимфатических узлов переднего средостения может наблюдаться смещение восходящей аорты кзади. В далеко зашедших случаях развивается так называемый лимфогранулематозный медиастинит (Meldolesi G., 1952), т. е. специфическое поражение клетчатки средостения. Он сопровождается более или менее равномерным расширением всей срединной тени. При пневмомедиастинографии распространение газа при этом процессе затруднено.
Как показано выше, расширение срединной тени при лимфогранулематозе имеет ряд характерных черт. Однако проявления заболевания весьма разнообразны. Часто отмечаются атипичные картины, не позволяющие поставить правильный диагноз даже при сопоставлении рентгенологической картины с клиническими и лабораторными данными. В этих случаях показана пункционная биопсия транстрахеальным или транспариетальным доступом.
Лимфосаркомы, ретикулосаркомы, фолликулярные лимфобластомы, так называемые неходжкинские лимфомы, в настоящее время рассматриваются иммуноцитологами как опухолевый эквивалент различных иммунологических реакций.
Они отличаются различным клеточным составом, но в основном относятся к так называемой клеточной системе, в то время как лимфогранулематоз принадлежит к Τ-системе. Степень злокачественности этих опухолей различна.
Рентгенологические проявления злокачественных лимфом сходны между собой.
В отличие от лимфогранулематоза при них и в более ранних стадиях чаще встречаются двусторонние поражения различных групп лимфатических узлов средостения, динамика прогрессирования процесса более выражена. Кроме того, при злокачественных лимфомах чаще и значительнее поражаются легкие, пищевод, дыхательные пути, крупные сосуды средостения, плевра.
Несмотря на отличия, выявляемые в основном при оценке динамики этих процессов, рентгенологическая картина неходжкинских лимфом имеет много общего с лимфогранулематозом.
Она характеризуется расширением срединной тени в верхнем и среднем отделах. Очертания расширенной тени обычно четкие, часто волнистые, иногда полициклические.
Ретростернальное пространство сужено, иногда полностью затемнено. При обширных поражениях контуры сердца и границы между сердечными камерами частично или полностью перекрыты увеличенными лимфатическими узлами. Последние сливаются между собой и образуют обширные конгломераты, сдавливающие и прорастающие соседние анатомические формации.
Нередко отмечается парадоксальная подвижность диафрагмы, обусловленная сдавлением или прорастанием диафрагмального нерва пораженными лимфатическими узлами. В большинстве случаев злокачественные лимфомы весьма чувствительны к лучевой терапии.
Метастазы злокачественных опухолей.
Метастазы в лимфатических узлах средостения составляют около 20% поражений лимфатических узлов средостения (Teschendorf W. et al., 1977).
Сюда метастазируют рак легкого, семинома яичка, рак пищевода, молочной железы, щитовидной железы, поджелудочной железы, шейки матки, почек, опухоли костей и др. В лимфатические узлы средостения чаше метастазируют раковые опухоли.
Саркомы в большинстве случаев метастазируют гематогенным путем. Метастазами злокачественных опухолей могут поражаться все группы лимфатических узлов средостения, но чаще паратрахеальные и бифуркационные.
Нередко небольшие первичные опухоли сопровождаются обширными метастазами в лимфатических узлах средостения. Наиболее ярким примером в этом отношении может служить так называемая медиастинальная форма рака легкого.
При этой форме как с точки зрения клинической, так и рентгенологически на первый план выходят изменения средостения. Возникает отек мягких тканей головы и шеи, набухают и переплетаются вены на передней грудной стенке, создавая картину так называемой головы медузы, появляются дисфагия, осиплость голоса, стридорозное дыхание. Рентгенологически выявляется расширение срединной тени в верхнем и среднем ее отделах.
Контуры срединной тени в большинстве случаев волнистые, иногда полициклические. На суперэкспонированных снимках и томограммах можно увидеть сужение, сдавление, а иногда прорастание трахеи.
При контрастировании пищевода он во многих случаях представляется сдавленным и суженным на разных уровнях.
Весьма демонстративная картина обнаруживается при контрастировании непарной вены. При наличии метастазов в заднем средостении просвет непарной вены становится неравномерным, появляются краевые дефекты наполнения, участки сужения чередуются с расширениями, а в ряде случаев наблюдается блок этой вены с резким увеличением и расширением коллатералей и ретроградным током контрастированнои крови.
При раке молочной железы, в частности внутренних ее квадрантов, метастазы в большинстве случаев локализуются в переднем средостении.
Методом выбора при выявлении и уточнении распространения является маммариография, т. е. контрастное исследование внутренних вен молочных желез путем введения контрастного вещества в грудину.
Обрыв соответствующей вены, ее сдавление, краевые дефекты наполнения доказывают наличие метастазов, требующих операционного удаления или облучения.
Дилатация пищевода при ахалазии кардии.
Расширение срединной тени наблюдается обычно при длительно существующей ахалазии, когда на уровне пищеводно-желудочного перехода образуется фиброзное кольцо, замещающее мышечный сфинктер, и просвет кардии резко сужается. В ряде наблюдений просвет пищевода расширяется в 2 — 4 раза; его ширина достигает 6 — 8 см и более и по правому контуру срединной тени краеобразующей становится его правая стенка.
При нативном исследовании срединная тень расширяется в основном вправо. Правый ее контур прямолинейный или чаще волнистый, так как пищевод в этой ситуации не только расширяется, но и удлиняется и становится извитым. Часто на фоне срединной тени, в правой ее части, при бесконтрастном исследовании можно заметить уровни жидкости и газовые пузыри над ними.
Эта картина обусловлена стазом пищевых масс и задержкой воздуха в расширенном просвете пищевода.
В боковой проекции в отличие от большинства наблюдений расширенной срединной тени сохраняется светлое ретростернальное пространство. После приема нескольких глотков бариевой взвеси можно точно определить диаметр расширенного пищевода и выявить место его стеноза.
При этом, как правило, обнаруживается грубо перестроенный рельеф слизистой оболочки пищевода, в котором, как правило, развивается хронический эзофагит, нередко с эрозиями в различных отделах. Можно наблюдать также задержку бариевой взвеси в валекулах гортаноглотки и другие признаки нарушения акта глотания.
Локальные расширения сердечной тени
Расширение тени средостения на ограниченном участке в большинстве случаев вызывается опухолями и кистами, располагающимися в этой области. Значительно реже оно обусловлено аневризмами магистральных сосудов и осумкованными воспалительными процессами.
Опухоли и кисты переднего средостения
Среди образований переднего средостения местное расширение срединной тени наиболее часто вызывают загрудинный и внутригрудной зоб, опухоли вилочковой железы, дермоиды и тератоиды, абдоминомедиастинальные липомы, кисты и дивертикулы перикарда.
Загрудинный и внутригрудной зоб
В силу ряда анатомо-физиологических факторов опухоли щитовидной железы имеют тенденцию проникать в средостение. Этому способствует отсутствие какой-либо перегородки между областью шеи, где такие опухоли обычно возникают, и средостением. Указанные области широко сообщаются через верхнюю апертуру грудной клетки.
В краниальном направлении распространению опухолей препятствуют передние мышцы шеи, покрывающие щитовидную железу спереди и прикрепляющиеся к подъязычной кости и щитовидному хрящу.
Кроме того, опухоль щитовидной железы подвергается давлению книзу при акте дыхания. В некоторых случаях наличие зоба в грудной клетке объясняется его развитием из аберрантных клеток щитовидной железы, проникших в процессе эмбриогенеза в грудную полость.
Различают несколько разновидностей зоба. Загрудинным зобом называют такое образование, которое широко связано с расположенной в области шеи щитовидной железой, но при любом положении тела больного не выходит из средостения.
Ныряющий зоб отличается от загрудинного тем, что в горизонтальном положении обследуемого, а также при сильном натуживании настолько смещается кверху, что большая его часть выходит из средостения. Внутригрудной зоб не только располагается в загрудинном пространстве, но и проникает в заднее средостение. В большинстве случаев он сохраняет связь с щитовидной железой, но иногда может располагаться вдали от нее и не иметь с ней никакой анатомической связи.
Небольшие опухоли щитовидной железы, расположенные частично или полностью в средостении, чаще всего развиваются без клинических проявлений и обнаруживаются случайно при рентгенологическом исследовании. По мере роста зоб оказывает давление на крупные сосуды, трахею, пищевод, что приводит к возникновению одышки, тяжести за грудиной, сердцебиению, дисфагии и др.
Иногда при резком повороте головы, ее наклоне или запрокидывании появляются приступы удушья, которые могут наблюдаться также при изменении положения тела. Больших размеров зоб может вызывать картину медиастинального синдрома (отек лица и шеи, расширение кожных вен, осиплость голоса и т. п.).
В части случаев наличие зоба сопровождается признаками эндокринных расстройств (гипертиреодизм, базедовизм). Малигнизация зоба наблюдается относительно редко.
Рентгенологическая картина ныряющего и загрудинного зоба весьма сходна. Она характеризуется наличием тени полуовальной или полуокруглой формы, расположенной в самом верхнем отделе срединной тени, чаще справа. Эта тень широко примыкает к срединной и от нее не отделяется.
Иногда аналогичная, но меньшая по размерам тень располагается и слева от срединной тени. Боковые контуры тени четкие, иногда крупноволнистые. Верхний контур не определяется — затемнение переходит на шею. Нижний полюс затемнения достигает дуги аорты, которая в части случаев оттесняется книзу и влево.
На суперэкспонированных снимках или томограммах выявляется дугообразное смещение трахеи, противоположное более крупному узлу опухоли. Иногда просвет трахеи при этом несколько сужается.
При контрастировании пищевода определяется, что он также смещается в сторону и сдавливается. В боковой проекции видно сужение ретростернального пространства, а при больших зобах полное затемнение этого пространства. В этой проекции можно выявить, что трахея смещена кзади, а вслед за ней смещаются кзади и верхние сегменты пищевода.
При просвечивании загрудинный зоб проявляется характерным функциональным симптомом, имеющим почти патогномоничное значение. Речь идет о смещении тени зоба кверху во время глотания. Это толчкообразное смещение объясняется тем, что ткань зоба тесно связана с трахеей, окутывая ее с трех сторон в виде подковы.
Когда трахея вместе с гортанью смещается вверх при акте глотания, загрудинный зоб сопровождает ее, а затем вместе с ней возвращается на место.
Аналогичное, но несколько менее выраженное смещение можно наблюдать и при кашле. Если на каком-то этапе наблюдения за больным с загрудинным или ныряющим зобом симптом смещения патологического образования при глотании исчезает, это может свидетельствовать о его малигнизации и прорастании в соседние органы и ткани, что препятствует смещаемости.
Реже подобное явление может быть следствием развития спаек после реактивного воспалительного процесса. На фоне затемнения, обусловленного загрудинным зобом, можно иногда обнаружить включения извести.
При изучении оперативно удаленных зобов в их толще нередко выявляются небольшие полости, содержащие жидкость. В связи с тем что эти полости не дренируются и, следовательно, не содержат воздуха, при обычном рентгенологическом исследовании они не выявляются.
Только при компьютерной томографии они могут получить изображение на пленке, так как при этом методе даже не очень значительная разница в оптической плотности объектов обусловливает различную интенсивность их теневого изображения.
Задача рентгенолога не ограничивается лишь определением наличия зоба в переднем средостении. Необходимо как можно точнее установить степень его распространения кзади. Нередко эта опухоль окутывает трахею не только спереди и с боков, но и сзади, образуя вокруг нее массивное кольцо.
Это так называемый кольцевидный зоб, задняя граница которого находится в пространстве Гольцкнехта. Эта разновидность зоба уже не может считаться только загрудинной.
Это внутригрудной зоб, удалить который при операции, производимой шейным доступом, обычно не удается. Необходима торакотомия, и хирург должен знать об этом при составлении плана операции.
Рентгенологическая картина кольцевидного зоба, окутывающего трахею, довольно типична. В связи с тем что подобный зоб окружает трахею не только спереди, но и сзади, пищевод оттесняется кзади. Как известно, в норме передняя стенка пищевода тесно примыкает к задней стенке трахеи, что хорошо видно при приеме контрастной взвеси бария и исследовании в боковой проекции.
При кольцевидном зобе между передней стенкой пищевода и задней стенкой трахеи возникает расстояние, величина которого зависит от размеров зоба, в частности его задней полуокружности.
На рентгенограмме в боковой проекции видно, что пищевод на этом уровне отклонен кзади, а трахея — кпереди. В ряде случаев внутригрудной зоб окутывает одновременно трахею и пищевод. Дисфагия при подобном распространении наблюдается чаще.
Эта разновидность внутригрудного кольцевидного зоба также может быть определена рентгенологически. В боковой проекции при контрастировании пищевода выявляется следующая картина. Передняя стенка пищевода тесно примыкает к задней стенке трахеи, но оба эти органа дугообразно смещены кпереди.
На боковой томограмме, особенно в условиях пневмомедиастинума, отчетливо виден узел опухоли, расположенный позади пищевода, т. е. в заднем средостении. Нередко эта часть опухоли больше, чем передняя, расположенная в загрудинном пространстве.
Редко встречающиеся опухоли щитовидной железы, исходящие из аберрантных клеток, не имеют никаких характерных для зоба черт. Они могут располагаться в любом отделе средостения, в том числе над диафрагмой.
Форма их обычно шаровидная или овоидная. Отличить их от кист и других опухолей средостения на основании рентгенологических данных невозможно. Поскольку эти опухоли состоят из ткани щитовидной железы, они поглощают радиоактивный йод и могут быть идентифицированы, но из-за отсутствия клинических проявлений и атипичности рентгенологической картины такое исследование производится чрезвычайно редко. Опыт показывает, что в подобных казуистических наблюдениях правильный диагноз устанавливается лишь при гистологическом исследовании после оперативного вмешательства или вскрытия.
Опухоли вилочковой железы.
Среди опухолей переднего средостения, проявляющихся рентгенологически местным расширением срединной тени, одно из первых мест по частоте занимают различные опухоли вилочковой железы, объединяемые термином «тимомы». Эта железа, имеющая важное значение в развитии человеческого организма, образуется на первом месяце внутриутробной жизни из глоточных карманов третьей пары жаберных дуг.
В этой фазе развития железа представляет собой полое тело с толстыми стенками, выстланными удлиненными эпителиальными клетками, — так называемый первичный тимус. В дальнейшем в тимусе развиваются многочисленные лимфоидные элементы, в результате чего возникает лимфоэпителиальный орган, состоящий из двух долей, соединенных перешейком. В каждой доле имеется ряд долек, отделенных друг от друга соединительнотканными прослойками. Дольки состоят из двух слоев — коркового и мозгового.
В корковом слое заключены компактные массы мелких клеток, гистологически сходных с лимфоцитами; это так называемые тимоциты. В мозговом слое преобладают эпителиальные элементы; среди них концентрически располагаются характерные для тимуса так называемые тельца Гассаля, происходящие из эндотелия артериол.
В детском возрасте вилочковая железа располагается в нижнем отделе шеи и верхнем отделе переднего средостения позади грудины, от которой она отделена рыхлой клетчаткой. Фиброзная оболочка, окутывающая железу, внизу переходит на перикард, а вверху связана со средним апоневрозом шеи. Боковые поверхности железы соприкасаются с плевральными мешками.
В периоде полового созревания, т. е. в возрасте 12 — 15 лет, начинается инволюция вилочковой железы. Постепенно происходит замещение ткани железы жировой тканью; в конечном итоге она превращается в жировой и соединительнотканный комок, масса которого обычно составляет 5 — 10 г.
При гистологическом исследовании между жировыми клетками и фиброзными тяжами можно обнаружить специфические тимусные элементы, в частности тельца Гассаля. 80% опухолей вилочковой железы являются первично-доброкачественными. Они располагаются в верхнем или среднем этаже переднего средостения. Гистологическое строение этих опухолей различно.
Форма тимомовоидная, неправильно шаровидная, грушевидная. Они окружены плотной фиброзной капсулой. Нередко эти опухоли носят кистовидный характер; в стенках кист в этих случаях можно обнаружить тимоциты и тельца Гассаля. Солидные опухоли имеют дольчатое строение.
Тимомы обнаруживаются в любом возрасте — от раннего детского до старческого. Следует иметь в виду, что у детей довольно часто наблюдается гиперплазия вилочковой железы, хорошо поддающаяся лучевой терапии и не имеющая ничего общего с истинными опухолями. Однако выраженная гиперплазия может вызывать у детей клиническую картину компрессионного синдрома и служить источником диагностических ошибок.
В большинстве случаев доброкачественные тимомы протекают клинически бессимптомно и выявляются только при рентгенологическом исследовании. Крупные тимомы проявляются чувством тяжести за грудиной, одышкой, сердцебиением; у детей они иногда вызывают деформацию грудной клетки, в частности выбухание грудины. Иногда больные, у которых имеются опухоли вилочковой железы, жалуются на упорную головную боль.
Особую группу составляют больные, страдающие прогрессивной мышечной слабостью, так называемой тяжелой миастенией. У многих больных, пораженных этим серьезным заболеванием, при котором наступает слабость различных групп мышц (дыхательная и пищеварительная системы, диафрагма, веки и т. д.), обнаруживаются опухоли вилочковой железы. Удаление последних является одним из важнейших мероприятий в системе лечения этого-заболевания. Очевидно, своевременное оперативное вмешательство, предпринятое до развития тяжелой миастении, в ряде случаев может служить профилактикой этого заболевания.
Рентгенологическая семиотика тимом изучена достаточно обстоятельно. В прямой проекции по правому или левому контуру срединной тени выявляется неправильной формы полуовальная тень средней или высокой интенсивности. Уровень расположения этой тени различен, но чаще это верхний или средний отдел срединной тени.
Структура затемнения однородна, очертания его обычно бугристые, крупноволнистые, реже гладкие. Как и при других образованиях, расположенных в непосредственной близости к сердцу и магистральным сосудам, тень тимомы обладает передаточной пульсацией. Исследование в боковой проекции позволяет определить, что затемнение располагается спереди и примыкает к тени грудины.
В ряде случаев необходимо прибегнуть к послойному исследованию в боковой проекции, так как в ней обзорная рентгенограмма часто бывает недостаточно демонстративной. Это объясняется тем, что наложение прозрачных легких снижает интенсивность тени патологических образований, расположенных в переднем средостении и скрадывает четкость их очертаний.
Указанная закономерность касается не только опухолей вилочковой железы, но и других объемных образований данной локализации. Как правило, в прямой проекции на обзорных снимках они видны лучше, чем в боковой. Особенно демонстративна рентгенологическая картина тимом при пневмомедиастинографии. После введения газа в средостение выявляется, что опухоль окаймлена светлой полоской со всех сторон и отделена от окружающих ее анатомических формаций. Хорошо видны бугристые очертания тимомы.
От загрудинного зоба тимома отличается отсутствием связи с областью шеи и наличием отчетливо выявляемой верхней границы; тень опухоли не смещается кверху при глотании. От дермоидов и тератоидов, располагающихся в этом же отделе средостения, тимому отличают бугристые очертания.
Для тератодермоидов типично наличие ровных очертаний и правильной овоидной формы, что для тимомы скорее является исключением. Иногда на пневмомедиастинограмме в боковой проекции можно выявить ножку, связывающую тимому с остатками вилочковой железы.
Другим характерным симптомом опухолей вилочковой железы в условиях пневмомедиастинума является неоднородность ее тени, обусловленная тем, что газ окаймляет отдельные дольки этих железистых образований. В таких случаях тень тимомы становится фрагментированной, состоящей как бы из нескольких слившихся между собой образований. Размеры тимом различны; чаще всего их максимальный диаметр не более 8 см.
Однако можно видеть и более крупные опухоли, длинник которых значительно превышает другие размеры тимом. Нижний полюс гигантских тимом может доходить до диафрагмы, оттесняя кзади массив сердца.
Кисты вилочковой железы. Они могут быть врожденными и приобретенными. В первом случае они являются следствием порока развития третьего жаберного кармана, из которого развивается вилочковая железа. Приобретенные кисты образуются в результате расплавления ткани железы чаще всего на почве воспаления. Кисты вилочковой железы могут быть многокамерными и однокамерными. Первые имеют волнистые или бугристые очертания, что облегчает определение их нозологической принадлежности.
Однокамерные кисты отличаются гладкими очертаниями, что делает их похожими на более часто встречающиеся дермоидные кисты. Дифференциальная диагностика основывается на обызвествлении стенок последних. В отсутствие этого признака важную роль играет симптом, описанный И. Д. Кузнецовым (1960) и заключающийся в изменении конфигурации тонкостенных кист вилочковой железы в условиях пневмомедиастинума. Дермоидные кисты, стенки которых толще и ригиднее, свою конфигурацию в этих условиях не изменяют.
Опухоли вилочковой железы обладают высоким индексом малигнизации, поэтому при их обнаружении следует рекомендовать оперативное удаление. Злокачественные тимомы растут быстро и рано дают гематогенные метастазы в различных органах.
Пятую часть опухолей и кист средостения составляют врожденные образования, какими являются дермоидные кисты и тератомы. Эти гетеропластические дисэмбриомы располагаются чаще всего в среднем этаже переднего средостения и соответственно своей локализации при достижении определенных размеров вызывают местное расширение срединной тени.Дермоидными кистами называют образования, стенки которых содержат в основном элементы эктодермы и мазодермы, а содержимое составляют сецернируемые кожными железами сало и пот. Тератомы — это солидные образования, в толще которых находятся производные всех трех листков — экто-, мезо- и энтодермы. Дермоидные кисты и тератомы почти одинаково часто встречаются у мужчин и женщин; в детском возрасте они обнаруживаются редко. В большинстве случаев они выявляются в возрасте 15 — 30 лет, хотя могут обнаружиться в любом возрасте. Растут дермоидные кисты и тератомы медленно, но в отдельных случаях достигают гигантских размеров, достигая 6 кг.
Наряду с бессимптомными образованиями этого вида у части больных они могут иметь различные клинические проявления (одышка, боли и тяжесть за грудиной, аритмия, кашель с мокротой, иногда с прожилками крови). Если содержимое дермоидной кисты инфицируется и нагнаивается, то у больных повышается температура тела, нарастает лейкоцитоз, увеличивается СОЭ. Инфицирование дермоидных кист может привести к возникновению пневмоний, плеврита, развитию мощных сращений с окружающими органами и тканями. В тех случаях, когда гнойное содержимое кисты прорывается в трахею или главный бронх, в мокроте обнаруживаются жир, иногда волосы. Выявление волос в мокроте — патогномоничный для этих образований симптом. По нашим наблюдениям, он встречается не чаще чем в 2% случаев.
Рентгенологическое исследование является основным методом диагностики дермоидных кист и тератом средостения. На рентгенограммах, произведенных в прямой проекции, слева или справа от срединной тени, чаще в среднем ее отделе отмечается полуовальная или, реже, полуокруглая тень высокой интенсивности с четкими гладкими очертаниями. Другая часть тени не видна, ибо сливается с тенью средостения.
При расположении патологических образований на границе между средостением и легкими часто возникают трудности в определении их исходной локализации.
Предложен ряд симптомов, позволяющих преодолеть эти трудности и отнести патологические образования к внутримедиастинальным или внутрилегочным.
R. Lenk (1929) описал два таких симптома, или правила. Первое правило формулируется следующим образом: опухоль или киста средостения, выступающая за пределы срединной тени, отличается от внутрилегочного образования тем, что ее широкое основание сливается со срединной тенью и ни в какой проекции от нее не отделяется.
Второе правило гласит: если мысленно продолжить видимые контуры полуокруглой или полуовальной тени, расположенной на границе средостения и легкого, до формы круга или овала, то при медиастинальной локализации опухоли (кисты) центр геометрической фигуры будет располагаться на фоне срединной тени, а при внутрилегочной проецируется на фоне легочного поля.
Второе правило Ленка имеет большое практическое значение, однако следует иметь в виду, что оно не применимо к образованиям, расположенным в паравертебральных отделах, в частности к неврогенным опухолям, а также к опухолям и кистам, проецирующимся в области сердечно-диафрагмальных синусов. При этих локализациях использование правила Ленка приводит к ошибочным выводам.
В. А. Фанарджян (1961) предложил дифференциально-диагностический тест, дополняющий второе правило Ленка: при внутримедиастинальном расположении опухоли (кисты) длинная ось ее тени расположена на фоне срединной тени; при внутрилегочной локализации она проецируется на фоне легочного поля. Это правило имеет те же ограничения, что и второе правило Ленка.
Е. Я. Подольская (1962) обратила внимание на следующую закономерность. Если на боковой рентгенограмме патологическое образование проецируется на фоне двух или трех долей легкого, а междолевые щели располагаются на своих местах, то следует считать, что речь идет о внутримедиастинальном образовании.
Е. А. Зинихина (1963) описала так называемый симптом тупых углов, характерный для опухолей и кист, располагающихся в средостении. При экспансивном росте внутримедиастинальных новообразований, медиастинальная плевра оттесняется кнаружи и образует с опухолью или кистой тупые углы. При внутрилегочных образованиях этот симптом отсутствует. Учет описанных закономерностей имеет определенное значение при определении локализации образований, расположенных на границе средостения и легких. Следует учитывать и характер смещения этих образований при просвечивании. Внутрилегочные опухоли и кисты смещаются по легочному типу, внутримедиастинальные малоподвижны, однако при массивных спайках этот признак неэффективен. Несмотря на ряд ограничений и некоторый субъективизм при оценке результатов, описанные закономерности должны использоваться при выяснении исходной локализации пограничных новообразований. Их достоверность возрастает при совпадении данных, полученных разными способами. В тех случаях, когда с учетом этих простых признаков и методов невозможно уточнить синтопию патологических образований, приходится прибегать к сложным, но более эффективным методикам. Основное значение имеет пневмомедиастинография. При введении газа в средостение опухоли и кисты, расположенные в этой области, окаймляются со всех сторон, а легкое вместе с парамедиастинальной плеврой оттесняется кнаружи.
Внутрилегочные образования газом не окаймляются; при пневмомедиастинуме они вместе с легкими оттесняются кнаружи. Если патологическое образование располагается в задневерхнем отделе грудной полости, то целесообразно применять искусственный пневмоторакс.
В этих условиях внутрилегочное образование смещается вместе с коллабируемой верхушкой легкого книзу, а внутримедиастинальное не меняет своего расположения. Дермоидные кисты являются фиссуральными образованиями, т. е. связанными с внедрением в средостение передней грудной стенки. При этом на ее поверхности образуется щель, которая ликвидируется впоследствии, когда образовавшаяся складка кожи отшнуровывается. В большинстве случаев дермоидные кисты располагаются в переднем средостении, непосредственно позади грудины, что хорошо определяется в боковой проекции. Выявляется ряд деталей рентгенологической картины этих образований. Дермоидная киста в данной проекции имеет овоидную форму, длинник ее располагается вертикально, нижний полюс шире верхнего. В результате киста приобретает характерную грушевидную форму, узкий полюс которой располагается вверху. Тень кисты широко прилежит к грудине, вызывая в ряде случаев ее дугообразное выпячивание.
Анализ рентгенограммы как в прямой, так и в боковой проекции обычно позволяет определить медиастинальную локализацию дермоидов. При домысливании невидимых контуров тени до образования овала видно, что центр его располагается на фоне срединной тени. Длинная ось овала тоже проецируется в пределах тени средостения. Углы, образованные контурами тени дермоида с тенью средостения, как правило, тупые. В боковой проекции тень крупных дермоидов накладывается на проекцию двух, а иногда и трех долей. Лишь в редких случаях при исследовании больных с дермоидами прибегают к пневмомедиастинографии для уточнения их исходной локализации. Еще один симптом, встречающийся в практике довольно часто, облегчает дифференциальную диагностику дермоидов — обызвествление их стенок, что особенно хорошо видно на рентгенограммах и томограммах, произведенных в боковых проекциях. Этого нельзя сказать о симптоме, описанном D. Phemister (1936), которому удалось выявить на фоне дермоидных кист горизонтальный уровень, отделяющий нижнюю более интенсивную часть затемнения от более прозрачной верхней части. При изменении положения тела больного уровень также перемещается.
Симптом Фемистера объясняется тем, что содержащиеся в полости кисты два вида жидкости (пот и сало) имеют неодинаковый удельный вес. В результате пот как более тяжелая среда скапливается в нижней части полости, а сало — в верхней. Верхняя часть тени кисты к тому же более прозрачна, так как сало задерживает рентгеновские лучи меньше, чем пот. К сожалению, этот патогномоничный для дермоидных кист симптом в практике встречается очень редко. В тех случаях, когда нагноившаяся дермоидная киста прорывается в трахею или бронх, в ней появляется горизонтальный уровень жидкости, над которым находится воздушный пузырь. Киста при этом может существенно уменьшаться. Менее благоприятная ситуация возникает при прорыве гноя в клетчатку средостения, что обычно приводит к развитию гнойного медиастинита. Иногда при медиастините возникают наружные свищи. Солидные тератомы часто содержат в своей толще такие производные эктодермы, как зубы, фаланги. Эти включения, имеющие важное дифференциально-диагностическое значение, лучше видны на томограммах.
Дермоидные кисты и тератомы в процессе роста могут достигать таких размеров, что затемнения, которыми они проявляются на рентгенограммах, достигают диафрагмы, а иногда и реберного края. Естественно, что это ведет к коллабированию ткани соответствующего легкого, что в свою очередь способствует развитию вторичных воспалительных и дегенеративных изменений.
Опухоли и кисты заднего средостения.
Около 10% новообразований, вызывающих местное расширение тени средостения, составляют бронхолегочные кисты. Несколько меньше доля близких к ним по происхождению и клинико-рентгенологическим проявлениям энтерогенных кист.
Те и другие относятся к гомопластическим дисэмбриомам, так как происходят из органов и тканей, в норме расположенных в средостении. Они возникают из эмбриональных тканевых элементов, которые дифференцируются в период деления первичной передней кишки на вентральный компонент, образующий трахеобронхиальное дерево, и дорсальный, из которого развивается пищевод.
Бронхогенные кисты — это тонкостенные образования неправильно шаровидной или овоидней формы, диаметром от 2 — до 20 см и более. В большинстве случаев они одиночны.
Наружная поверхность стенок этих кист гладкая, внутренняя поверхность представляется трабекулярной. Они могут быть одно- и многокамерными. Их содержимое составляет беловатая или светло-коричневая слизеподобная жидкость, вырабатываемая железами, содержащимися в стенках этих кист.
Эпителиальная выстилка, состоящая из многорядных цилиндрических клеток с ресничками, по строению напоминает слизистую оболочку трахеи или бронхов.
Мышечных волокон, в том числе m. mucosae, в их стенках часто не удается обнаружить. В большинстве случаев в стенках кист выявляются прослойки хряща, зрелая соединительная ткань.
Эзофагогастроэнтерогенные кисты.
Энтерогенные, или, точнее, эзофагогастроэнтерогенные, кисты представляют собой толстостенные солитарные образования различных размеров, шаровидной, овоидной или колбовидной формы. Они выстланы изнутри слизистой оболочкой, структура которой воспроизводит строение слизистой оболочки пищевода, желудка или кишечника. В толще стенок имеется два слоя гладких мышечных волокон. В зависимости от того, на каком этапе эмбриогенеза образуются и отшнуровываются эти кисты, они содержат в своих стенках железы, свойственные пищеводу, желудку или кишечнику. Только при тщательном гистологическом исследовании удается установить органное происхождение кисты. При осмотре препарата после операции или на вскрытии решить вопрос о том, происходит ли киста из стенок пищевода, желудка или кишечника обычно невозможно.
Термин «энтерогенная киста» следует считать сборным понятием, под которым подразумеваются все разновидности кист, происходящие из пищеварительной трубки, — эзофагогенные, гастрогенные и собственно энтерогенные. Эти кисты наполнены жидкостью, состав которой зависит от характера желез, ее сецернирующих.
Так, в гастрогенных кистах выстилающий их эпителий продуцирует соляную кислоту и желудочные ферменты. В стенках этих кист могут возникать пептические язвы.
Как бронхолегочные, так и энтерогенные кисты встречаются в любом возрасте и приблизительно с одинаковой частотой у мужчин и женщин. Эти кисты, как правило, растут медленно, но обладая, как и другие дизонтогенетические образования, энергией эмбрионального роста, на определенном этапе могут ускорить свой рост и приобрести большие размеры. В этих случаях возникает компрессия соседних органов — сердца, магистральных сосудов, пищевода, трахеи, бронхов, нервных стволов и сплетений. Появляются клинические симптомы: одышка, кашель, боли в груди, тахикардия, дисфагия и др.
Рентгенологически бронхолегочные кисты проявляются при достижении ими определенных размеров, когда в прямой проекции они хотя бы частично проецируются на фоне легочного поля. Небольшие кисты, не выходящие за пределы срединной тени, обычно не выявляются. В локализации этих кист имеютея определенные закономерности. В большинстве случаев они располагаются в переднем отделе заднего средостения, в так называемом пространстве Гольцкнехта, ограниченном спереди плоскостью, проходящей через бифуркацию трахеи, сзади — передней поверхностью пищевода. Лишь в относительно редких случаях они локализуются в паравертебральном пространстве или в переднем средостении. Естественно, что кисты больших размеров могут заходить за границы узкого пространства Гольцкнехта, но их центр, т. е. исходная точка роста, обычно располагается в пределах этого пространства. Бронхогенные кисты в 70% случаев проецируются по правому контуру срединной тени, в 20% — по левому, в 10% — по средней линии.
В отношении их расположения по вертикали отмечены следующие закономерности: около 40% кист находятся в верхнем этаже средостения, 40% — в области бифуркации и ворот легких, т. е. в среднем этаже, и 20% — в нижнем этаже медиастинального пространства, над диафрагмой.
Энтерогенные кисты чаще обнаруживаются в средних и нижних этажах средостения в большинстве случаев справа от средней линии. В случаях, когда бронхогенные или энтерогенные кисты располагаются в верхнем этаже средостения, диаметр которого невелик, они обычно не умещаются в заднем отделе и переходят в переднее средостение.
Однако в отличие от зоба, тимом и дермоидов они лишь при больших размерах достигают грудины.
Форма кист в большинстве случаев овоидная; их длинник расположен вертикально.
Очертания их четкие и ровные; они редко бывают волнистыми. Стенки бронхогенных кист часто обызвествляются; при энтерогенных кистах это явление отсутствует. Поскольку ближайшим соседом бронхогенных и энтерогенных кист в пространстве Гольцкнехта является пищевод, он часто сдавливается и оттесняется.
Известковый мениск на дне бронхогенной кисты.
Степень отклонения пищевода зависит от размеров кисты и ее синтопии. Стенки оттесненного пищевода остаются гладкими и эластичными, сохраняется их перистальтика, а также рельеф слизистой оболочки, что позволяет исключить злокачественную инфильтрацию.
Как видно из описания их рентгенологической картины, проявления бронхогенных и энтерогенных кист весьма сходны. Действительно, в отсутствие обызвествления стенок кисты отличить бронхогенную кисту от энтерогенной в большинстве случаев невозможно.
Симптом патогномоничный для бронхогенных кист
Л. С. Розенштраух (1968) описал патогномоничный для бронхогенных кист симптом, наличие которого позволяет поставить точный нозологический диагноз. К сожалению, он встречается нечасто. Этот симптом, названный известковым мениском, заключается в следующем. В некоторых бронхогенных кистах образуется большое количество мелких известковых частиц, напоминающих песок. В силу тяжести они оседают на дне кисты, образуя высокоинтенсивное затемнение, по форме напоминающее мениск или полумесяц с вогнутой верхней и выпуклой нижней границей. Если количество известковых песчинок достаточно велико, то верхняя граница затемнения становится горизонтальной.
При изменении положения больного затемнение перемещается и располагается всегда в наиболее низко расположенной части кисты. Симптом известкового мениска, по нашим данным, встречается в 6 — 7% случаев.
Прорыв бронхогенной кисты
При прорыве бронхогенной кисты в трахею или бронх появляется кашель с мокротой. Рентгенологическая картина при этом изменяется: на фоне тени кисты появляется уровень жидкости с газовым пузырем над ним. Аналогичная картина наблюдается и при прорыве кисты в пищевод. Прорвавшаяся киста может значительно уменьшаться за счет выделения большей части жидкости. Опасность нагноения с прорывом гноя в средостение, плевру или перикард, а также наступающая в известном проценте наблюдений малигнизация бронхогенных и энтерогенных кист — вот те обстоятельства, которые служат основанием для своевременного удаления этих образований.
Неврогенные опухоли.
Среди новообразований средостения опухоли из нервной ткани занимают по частоте первое место. Эти новообразования происходят из клеток первичного неврогенного эпителия, являющегося производным эктодермы.
Первичный неврогенный эпителий в своем дальнейшем развитии образует симпатогонии и невробласты. Из первых берут начало параганглионарная и ганглионарная линии, а также элементы, из которых образуется неврилемма. Из невробластов в свою очередь образуются невроглия и неврон.
В соответствии со своим происхождением, а также степенью зрелости клеточных элементов, из которых они состоят, неврогенные опухоли дифференцируются в различные нозологические единицы. К ним относятся ганглионевромы, симпатогониомы, невроглиомы, неврилеммомы, невриномы, нейрофибромы и др.
В средостении встречаются в основном опухоли ганглионарной и поддерживающей линий. Новообразования параганглионарного ряда (феохромоцитома, хемодектома, гломусная опухоль) в этой области располагаются значительно реже. Практически наиболее часто в средостении обнаруживаются опухоли, исходящие из пограничного симпатического ствола, корешков, оболочек спинного мозга, межреберных, блуждающего, диафрагмального, возвратного нервов. Они могут обнаруживаться в любом возрасте.
Ганглионевромы и невробластомы встречаются чаще в детском возрасте. Напротив, неврилеммомы и нейрофибромы в большинстве случаев обнаруживаются у взрослых. Соотношение женщин и мужчин среди больных с неврогенными опухолями средостения составляет 6 : 4.
Треть неврогенных опухолей средостения — это производные симпатического ствола и симпатических ганглиев. Неврилеммомы и нейрофибромы составляют половину неврогенных новообразований данной локализации.
Клинические проявления неврогенных опухолей средостения встречаются чаще, чем при других образованиях этой области. К ним относятся боли в груди и спине, обычно тупые, ноющие, редко колющие.
В ряде случаев отмечаются изменение чувствительности и пигментация кожи на стороне, где располагается опухоль, иногда извращение сухожильных рефлексов. Кашель, одышка, признаки сдавления органов средостения встречаются относительно редко.
В некоторых случаях первым клиническим признаком неврогенной опухоли средостения может быть плеврит, причем важно отметить, что геморрагический выпот отнюдь не является доказательством малигнизации новообразования. Дисфагия наблюдается редко.
Несколько чаще обнаруживается сколиоз позвоночника, выпячивание грудной стенки, деформация ребер. При опухолях, исходящих из оболочек спинного мозга, имеющих вид песочных часов, появляются радикулярные боли, парезы, параличи, обусловленные сдавлением спинного мозга. В то же время при ряде опухолей средостения, в том числе достигших больших размеров, клинические проявления могут отсутствовать.
Неврогенные опухоли обычно имеют плотную консистенцию, хорошо инкапсулированы. Они могут достигать больших размеров; масса их достигает 3 — 4 кг. Опухоли, исходящие из нервных стволов, чаще всего имеют одну нервно-сосудистую ножку. Новообразования, берущие начало из симпатических ганглиев, могут иметь 2 — 3 ножки и более. В 90% случаев неврогенные опухоли располагаются в заднем отделе средостения, т. е. так называемом паравертебральном пространстве. Их исходная локализация — реберно-позвоночный желоб. При рентгенологическом исследовании в прямой проекции обнаруживается дополнительная тень, имеющая форму полукруга или полуовала, по одну или другую сторону срединной тени.
Интенсивность затемнения обычно высокая, структура его однородная, очертания дугообразные, четкие и ровные. Чаще всего это затемнение на уровне верхней или средней части срединной тени. В боковой проекции выясняется, что затемнение (располагается в заднем отделе грудной клетки, наслаивается на тень позвоночника и широко примыкает к задним ребрам.
При многопроекционном исследовании затемнение не отводится от тени позвоночника и задних ребер и, следовательно, относится к реберно-позвоночному желобу. Часто при подобной картине возникают трудности в определении внутримедиастинальнои или внутрилегочной локализации патологического образования. Заднемедиальные отделы легких мало подвижны при дыхании, поэтому определение дыхательной подвижности образования не помогает в уточнении его расположения.
Более того, и другие пробы, эффективные в отношении пограничных образований, такие как пробы Ленка, Фанарджяна, Подольской, Зинихиной, не позволяют уточнить локализацию неврогенных опухолей средостения.
Объясняется это обстоятельство тем, что образования, возникшие в реберно-позвоночном желобе, могут развиваться и увеличиваться только в латеральном направлении. С медиальной стороны имеется такое мощное препятствие, как позвоночник.
Большей частью своего массива эти опухоли проецируются на фоне легочных полей, имитируя внутрилегочные образования. Известно немало случаев диагностических ошибок в этой области, которые приводили к ошибкам тактическим, когда хирурги планировали удалить опухоли или кисты легких, а во время операции они оказывались неврогенными опухолями заднего средостения.
Для правильного и уверенного решения этого вопроса необходимо использовать дополнительные методики исследования. При локализации опухоли в верхнем отделе заднего средостения наиболее; эффективен диагностический пневмоторакс. После введения газа в плевральную полость верхняя доля легкого спадается и смещается книзу и кнутри, а неврогенная опухоль остается на месте.
Внутрилегочное образование смещается, естественно, вместе со спадающимся легким. Пневмомедиастинография при локализации опухолей в верхнем отделе заднего средостения менее эффективна, так как в этом отделе мало клетчатки и газ проникает с трудом и в количестве, недостаточном для диагностики.
Напротив, когда опухоль располагается в среднем или нижнем этаже средостения, этот метод наиболее информативен.
Истончение и краевая узурация близлежащих ребер, а также тел позвонков не является доказательством малигнизации опухоли. Это может быть следствием давления экспансивно растущей доброкачественной опухоли. При этом в костях возникают не только явления халистереза, но и истинная деструкция вследствие нарушения их трофики. Разновидность неврогенных новообразований средостения представляет собой так называемые опухоли в виде песочных часов.
Нейрогенная опухоль заднего средостения, исходящая из оболочек спинного мозга
Один узел подобной опухоли находится в спинномозговом канале, другой — в заднем средостении, в реберно-позвоночном желобе. Первый узел возникает из корешков или оболочек спинного мозга. Не вмещаясь в тесном пространстве, каким является спинномозговой канал, опухоль выходит за его пределы, вызывая расширение соответствующего межпозвонкового отверстия.
Второй узел, развивающийся в более благоприятных условиях, может достигать больших размеров. Правильная диагностика этих довольно редко встречающихся опухолей весьма важна, так как позволяет составить правильный план оперативного вмешательства и предусмотреть при этом не только торакотомию, но и вскрытие спинномозгового канала.
При операциях и на вскрытиях в толще неврогенных опухолей нередко обнаруживаются полости распада с жидким содержимым. Они, как правило, не выявляются при рентгенологическом исследовании, но видны на компьютерных томограммах.
Неврогенные опухоли заднего средостения нередко приходится дифференцировать от ряда других патологических образований. Расплавление всей ткани опухоли, за исключением наиболее периферических отделов, превращает ее в своеобразную кисту.
Осумкованный задний парамедиастинальный плеврит характеризуется тупыми углами, образованными его тенью и грудной стенкой. При многопроекционном исследовании выявляется тень различной формы и интенсивности. В плевральной полости обнаруживаются шварты вне локализации осумкования.
При туберкулезном натечнике почти всегда удается обнаружить специфическое поражение позвоночника на том же уровне или выше. В его толще часто находят обызвествление. Нередко видны туберкулезные изменения в легких.
От других новообразований, располагающихся в ребернопозвоночном желобе, например фибром или гиберном, неврогенные опухоли можно отличить только с помощью пункционной биопсии.
Местное расширение срединной тени может быть обусловлено группой увеличенных лимфатических узлов, слившихся между собой и формирующих неправильной опухолевидной формы образование различных размеров.
Подобный конгломерат становится краеобразующим чаще в паратрахеальной области справа, но иногда может располагаться и в других отделах средостения.
Причинами возникновения этих скоплений увеличенных лимфатических узлов могут быть различные процессы, основными из них являются туберкулез и системные поражения лимфатических узлов (лимфогранулематоз, злокачественные лимфомы).
Конгломераты лимфатических узлов средостения нередко отмечаются у лиц, перенесших в детском возрасте туберкулез.
Если эти конгломераты охватывают лимфатические узлы паратрахеальных групп, то они становятся краеобразующими по отношению к срединной тени и вызывают ее расширение на том уровне и на той стороне, где они располагаются.
Поскольку капсулы лимфатических узлов расплавлены длительно текущим воспалительным процессом и узлы образуют единый массив, затемнение, которым он проявляется на рентгенограмме, относительно однородно, а контуры его четкие и довольно ровные.
Признаков полицикличности, характерной для скоплений увеличенных лимфатических узлов, обычно обнаружить не удается, что связано, с одной стороны, с имевшим место казеозом ткани узлов, с другой — уплотнением покрывающей их медиастинальной плевры.
Если откладывающиеся в толще лимфатических узлов соли кальция образуют достаточно крупные скопления, тень конгломерата становится неоднородной за счет затемнений высокой интенсивности на ее фоне.
В большинстве случаев лица, у которых обнаруживают подобные сформировавшиеся плотные конгломераты, практически здоровы и задача рентгенолога заключается в правильной расшифровке обнаруженной картины и проведении соответствующей дифференциальной диагностики.
Конгломераты лимфатических узлов, являющиеся остаточными явлениями перенесенного в детском возрасте туберкулезного бронхаденита, принимают иногда за опухоли средостения, злокачественные лимфомы, аневризмы аорты.
Уточнение анамнеза, отсутствие клинико-лабораторной симптоматики, выявление известковых включений в толще конгломерата, стабильность рентгенологической картины — вот основные опорные пункты для правильной диагностики.
В качестве дополнительных признаков на уровне конгломерата можно обнаружить тракционные дивертикулы пищевода, угловую деформацию бронхов, петрификаты в легочной ткани и корнях.
Конгломераты лимфатических узлов (Атипичные проявления лимфогранулематоза)
Атипичные проявления лимфогранулематоза, злокачественных лимфом также могут обусловить расширение тени средостения на ограниченном участке. Известно, что в большинстве случаев эти процессы приводят к двустороннему расширению срединной тени, очертания которой становятся полициклическими, сдавлению трахеи и крупных бронхов.
Однако в отдельных случаях может наблюдаться иная картина, значительно затрудняющая диагностику.
Справа или слева от срединной тени обнаруживается полуокруглое, полуовальное или неправильной формы затемнение высокой интенсивности, однородной структуры, с четкими, иногда слегка волнистыми очертаниями.
При многопроекционном исследовании выявляется объемное образование, напоминающее опухоль или кисту средостения.
На его фоне отсутствуют известковые включения; пищевод, трахея и крупные бронхи не изменены. В зависимости от локализации конгломерата его можно принять за опухоль вилочковой железы, бронхогенную кисту, тератому и т. п.
Большое значение для установления правильного диагноза имеет сопоставление рентгенологической картины с клиническими данными и особенно изменениями периферической крови.
В отсутствие этих изменений уточнению диагноза способствует только транстрахеальная или транспариетальная пункционная биопсия, произведенная под контролем рентгенологического исследования.
Аневризма аорты.
Одной из причин расширения срединной тени может быть аневризма магистральных сосудов, в частности аорты. Она возникает чаще всего при сифилисе, атеросклерозе, грибковых заболеваниях и травматических повреждениях. По форме различают веретенообразные, цилиндрические, шаровидные и мешковидные аневризмы.
Особой формой являются расслаивающие аневризмы. Атеросклеротические аневризмы обычно не очень велики, имеют цилиндрическую и веретенообразную форму.
Сифилитические аневризмы могут достигать крупных размеров, форма их может быть шаровидной и мешковидной; иногда они множественны. В некоторых случаях на их уровне образуются так называемые дочерние аневризмы. Частота аневризм снижается по мере отдаления от сердца. Общая рентгенологическая семиотика аневризм аорты включает следующие черты, свойственные этим образованиям. Отношение к тени аорты. Изображение аневризмы ни в какой проекции не отводится от аорты. Если хотя бы в одной проекции удается их отделить, то речь идет не об аневризме аорты.
Очертания. Обычно тень аневризмы имеет четкие дугообразные очертания. Однако следует помнить, что при наличии дочерних аневризм контуры могут быть бугристыми и даже полициклическими, имитируя очертания увеличенных лимфатических узлов. Сопутствующий воспалительный процесс может обусловить нечеткость контуров аневризмы.
Сдавление крупного бронха аневризматическим мешком приводит к ателектазу доли или целого легкого. В этих случаях рентгенологическая картина напоминает таковую при опухоли легкого или средостения.
Интенсивность и структура тени аневризмы зависят от ее размеров, а также от наличия обызвествлений. Структура затемнения чаще однородная, но при дочерних аневризмах и наличии кальцинатов становится неоднородной.
В большинстве случаев она расширена в соседних с аневризмой отделах. Исключение составляют аневризмы небольших размеров, а также грибковые и травматические, при которых размеры аорты могут быть нормальными. Форма и размеры сердца. При крупных аневризмах, особенно синуса Вальсальвы и восходящей аорты, часто отмечается недостаточность аортального отверстия, изменяющая конфигурацию сердца и вызывающая его расширение. Пульсация. Лишь в половине случаев наблюдается экспансивно-систолическая пульсация стенок аневризмы аорты, облегчающая диагностику. Она отсутствует при крупных аневризмах, особенно при наличии тромбов, при склерозированных и обызвествленных стенках. В этих случаях часто наблюдается передаточная пульсация, напоминающая пульсацию опухоли средостения.
Медленный рост. При наличии результатов предыдущих исследований определение медленных темпов роста аневризмы на протяжении ряда лет может иметь некоторое дифференциально-диагностическое значение. Исключение составляют так называемые расслаивающие аневризмы, при которых имеются разрыв интимы и расслоение оболочек стенок аневризмы. Эта разновидность аневризмы аорты, дающая высокий процент смертности, может заметно увеличиваться в течение нескольких дней.
Наряду с общей рентгенологической семиотикой аневризмы аорты, свойственной большинству из этих образований, можно отметить некоторые частные особенности, связанные с их локализацией.
Аневризмы восходящей аорты вызывают местное полуовальное расширение срединной тени вправо. Трахея и пищевод при достаточно больших размерах аневризмы смещаются влево. Сдавление правого главного бронха приводит к гиповентиляции легкого.
Могут отмечаться признаки жидкости в плевральной полости вследствие сдавления в области непарной вены. При поражении диафрагмального нерва наблюдается парез правого купола диафрагмы с парадоксальным его движением. Нередко выявляются краевые дефекты грудины и передних ребер вследствие давления пульсирующей аневризмой.
Аневризмы дуги аорты проявляются различными рентгенологическими симптомами, что зависит от размеров аневризмы, и особенностями ее соотношений с соседними органами. При аневризме правой половины дуги аорты дополнительная тень возникает по правому контуру срединной тени непосредственно под ключицей, а иногда и выше.
Трахея оттесняется и сдавливается. Вследствие длительной компрессии часто наступает маляция стенок трахеи, что приводит к расширению ее просвета при кашле. При аневризме левой части дуги дополнительная тень выступает на фоне левого легочного поля.
При исследовании в боковых и косых проекциях выясняется, что аневризма отходит кзади, примыкая к позвоночнику и задним ребрам, иногда вызывая узуры на их поверхности. Большие аневризмы данной локализации могут сдавливать левый бронх и вызывать ателектаз легкого, что требует проведения дифференциальной диагностики с центральным раком легкого. На томограмме характер культи бронха позволяет исключить этот диагноз. Выше места обтурации бронх не сужен, как при раке, стенки его гладкие, без признаков ригидности. Линия обрыва бронха ровная, расположена перпендикулярно длиннику бронха.
Праволежащая аорта.
При этом не столь редком варианте развития (один случай на 2000 человек) по правому контуру срединной тени на уровне дуги аорты выявляется местное расширение тени средостения, что нередко вызывает диагностические трудности. Это приобретает практическое значение особенно у пожилых людей, когда склерозированная праволежащая аорта и отходящая от нее левая подключичная артерия сдавливают расположенный между ними пищеводи вызывает дисфагию. Наличие дополнительной тени в необычном месте иногда приводит к диагностическим ошибкам.
Анализ рентгенологической картины позволяет установить отсутствие тени дуги аорты в привычном месте слева от срединной линии. Имеющееся справа на этом уровне затемнение при просвечивании и киносъемке пульсирует.
Наиболее демонстративна картина, которая создается при контрастировании пищевода. На уровне праволежащей дуги аорты пищевод в прямой проекции смещается не вправо, как обычно, а влево, в боковой или правой косой проекции — не кзади, а кпереди.
Обычно на этом уровне пищевод несколько сужен, но стенки его эластичны, а рельеф слизистой оболочки сохранен.
Потрясающая публикация и снимки.
Прийди к Себе
Иллюстрации.