На следующий день после операции производится обзорный снимок лёгких в условиях реанимационного отделения, то есть лёжа, палатным аппаратом, в итоге снимок не ахти какого качества и со своими особенностями, обусловленными положением больного и направлением хода лучей (спереди назад, а не сзади наперёд, как при классическом исследовании лёгких). После торокотомии в плевральной полости хирурги оставляют дренажи, в пищеводе зонд, кроме того, иногда в плевральной полости намеренно оставляется гемостатическая губка, если в ней была нужда, а анастезиологи оставляют в центральной вене катетер, а порою и дыхательную трубку в трахее. В нашем учреждении принято, что венозный катетер ставят с той же стороны, с которой производится торокотомия. Это методологически верно, так как одним из осложнений катетеризации центральных вен может быть пневмоторокс, а торокотомия – это, в сущности, тоже пневмоторакс, вот, чтобы больному не пришлось туго с двухсторонним пневмотораксом, и ставят венозный катетер со стороны операции.
И так на послеоперарационном снимке в первую очередь ищем края лёгкого, в норме они не видны и легочной рисунок исчезает на расстоянии не более 1см от внутреннего края грудной стенки (внутреннего края рёбер). Ищем тщательно, так как пневмоторакс требует действий, порою срочных.
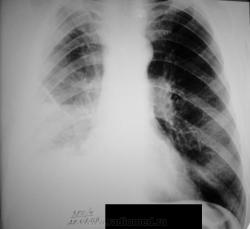
При пневмотораксе, виден край лёгкого, дистальнее которого отсутствует легочной рисунок, а возможно имеется повышенная прозрачность, как на приведённом снимке. Пневмоторакс может быть спонтанным и искусственным, в том числе ятрогенным. При достаточной эластичности лёгкого он всегда клапанный, а при герметичной плевральной полости может стать напряжённым, что может серьёзно угрожать жизни больного. Обычно выделяют небольшой пневмоторакс, когда граница лёгкого отстоит от края грудной стенки, (естественно внутреннего), до 1см и не на всём протяжении. Большее неприлегание края лёгкого необходимо расценивать как значительный пневмоторакс. Если лёгкое собралось в колобок у корня, то это так и называется коллабированное лёгкое. В норме в плевральных полостях отрицательное давление, если в одной из них давление повысится, то это вызовет смещение средостения в здоровую сторону, в зависимости от разности давления в плевральных полостях и подвижности средостения. Хотя коллабированное лёгкое даже при напряжённом пневмотораксе бывает далеко не всегда. Тут можно указать на то, что в плевральной полости могут быть спайки и лёгкое будет частично фиксировано к грудной стенке, что не позволит ему спасться. При полной облитерации плевральной полости пневмоторакс не может возникнуть в принципе, ибо пневмоторакс – это воздух именно в плевральной полости, а облитерация полости предполагает её заращение. То есть плевра-то остаётся в наличии, а исчезает полость между её листками, вместо полости сплошная спайка, а в спайке не может скапливаться ни жидкость, ни воздух. Другим моментом, препятствующим спадению лёгкого, является диффузный пневмофиброз и его следствие – ригидное лёгкое, часто пневмофиброз сочетается с эмфиземой лёгкого и буллёзными изменениями.
Однажды я настойчиво приставал к торакальным хирургам со снимком, на котором отсутствовал на значительной площади легочной рисунок, и была локальная повышенная прозрачность, то есть признаки характерные для свободного воздуха в плевральной полости. Но, так как больной был после операции, то мне объяснили, что его средняя доля представляет собою практически огромную буллу – "как целлофановый пакет", я это принял к сведению, и вот делюсь с вами. Но ещё одного признака пневмоторакса на том снимке не наблюдалось – не было видно края лёгкого. Воздух при не облитерированной плевральной полости должен скапливаться в верхних её отделах, то есть в положении лежа на спине, он будет у передней грудной стенки и немного заходить на боковые поверхности. Однако, при подпаянном к боковой грудной стенке лёгком, в прямой проекции его край можно и не увидеть. Я это говорю не только о послеоперационных больных, у которых производилась торакотомия, а для всех случаев пневмоторакса, спайки ведь являются не только следствием операций, но часто и следствием воспалительных заболеваний. Учитывая всё изложенное, локальное наличие только повышенной прозрачности и отсутствие легочного рисунка необходимо описывать как возможный ограниченный пневмоторакс, либо как буллу. Снимок в боковой проекции поставил бы всё на свои места, но состояние больных не всегда позволяет это сделать. Поэтому работаем с тем, что доступно, и думаем над имеющимся материалом.
Иногда у больных, особенно с пневмонией или плевропневмонией уплотняется плевра вокруг одной из долей, что на прямом снимке может быть не видно, однако при развороте больного это становится чётко видно. Для примера привожу снимок больного сделанный в реанимации, который получился с разворотом, что видно по соотношению ключиц и остистых отростков. На данном снимке чётко видна полоса слева – это и есть уплотнение плевры вокруг верхней доли в конкретном случае, но дистальнее этого края доли легочной рисунок сохранён, что говорит об отсутствии пневмоторакса. (Это подтверждено КТ, проведённым в этот же день). Но вот, что я не заметил, так это переломы задних концов рёбер, которые появились после непрямого массажа сердца. А, кроме того, у больного двухсторонняя пневмония в нижних отделах обоих лёгких. Так что рекомендую всегда внимательно изучать и видимые на снимках кости, даже если этого больного снимают уже не один раз, мало ли какие с ним произошли события, что могло отразиться и на очередном снимке.
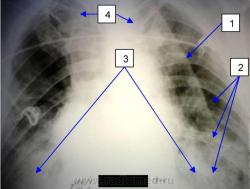 | На рисунке 15 обозначены: 1- уплотнение плевры верхней доли левого лёгкого, 2- переломы рёбер, 3- пневмоническая инфильтрация с обеих сторон, 4- внутренние концы ключиц. |
Наличие пневмоторакса у больного, снятого в реанимации, должно вас побудить связаться с лечащим врачом и сообщить ему о данной патологии, я не считаю излишним подойти с такими снимками к лечащим врачам или заведующей торакальным отделением, а если это обнаруживается у больного не с торакального отделения, то связываюсь с врачами реаниматологами. Такую патологию нельзя просто описать и бросить в кучу историй, когда ещё дойдут руки у санитарок, разносящих истории, а потом у лечащих врачей до нужной истории, вы не знаете, а патология требует действий. И тут надо не прокурора бояться, а просто помнить, что все мы медики везём общий воз с больными людьми, и именно нам больной принёс и доверил остатки своего здоровья.
Бывает в работе, что получаются откровенно плохие снимки, тогда их переделывают без раздумий, а бывают снимки на грани, и приходится раздумывать над вопросом "переделать или так сойдёт?", нужно помнить, что ошибки рентгенлаборантов (неправильно выбранный режим съёмки или укладка) определяют и ваши диагностические ошибки. Если есть возможность, то лучше, конечно, переделать, но иногда хочется пожалеть и рентгенлаборанта, не нагружая его повторной работой, но тут стоит ощущать меру, иначе такая жалость может стать причиной больших проблем для всех участников лечебного процесса.
Вот пример из практики, делаем больной, перенесшей ночью отёк лёгких, находящейся в реанимации на ИВЛ, снимок грудной клетки. Лаборант ставит режим с учётом параметров больного, при этом левое лёгкое получилось нормально экспонированным, а правое "перебитым". Как я ни старался высмотреть на фоне сильно "зачернённого" правого лёгкого найти край лёгкого, я его не нашёл, и написал, что лёгкие расправлены. Через полчаса мы повторили снимок этому больному на более мягком режиме, но не по нашей инициативе, а по просьбе клиницистов. На этом снимке отчётливо виден значительный пневмоторакс справа, зато левое лёгкое всё белое. Для иллюстрации я привожу оба эти снимка, справа на обычном режиме, слева на мягком режиме. Поэтому следует взять за правило, если нельзя с уверенностью дать заключение по снимку с неоптимальной экспозицией, его необходимо переделать, иного просто не дано.
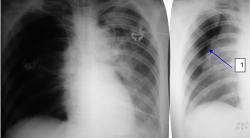 | На рисунке 16 слева снимок нормально экспонированный для левого лёгкого и "перебитый" для правого, а справа снимок на более мягком режиме, сразу виден край правого лёгкого(1). |
Кстати, для улучшения различимости деталей на не оптимально экспонированных снимках хорошо рассматривать их в трубу. Для этого сворачиваем конверт для снимков или иную другую малопрозрачную бумагу в трубку диаметром около 4-5см, её длина должна быть 25-40см (расстояние оптимальной видимости у каждого своё). Один торец трубы плотно прижимаем к снимку в зоне интереса, а другой к глазнице, рассматриваем отграниченный таким образом участок снимка одним глазом, постепенно перемещая трубу можно изучить и весь снимок. Эта небольшая хитрость позволяет диафрагмировать поле зрения, и различимость деталей существенно возрастает. Такой приём представлен на рисунке 17.
 |
На снимке больного находящегося в реанимации, в том числе больного перенесшего торокотомию, можно увидеть нарушение вентиляции лёгкого – частично или полностью не расправленное лёгкое или его часть (долю, сегмент или иной участок), в котором нарушена вентиляция легочной ткани. Чаще бывает просто снижение вентиляции, что и называется гиповентиляцией, которая выглядит как участок с пониженной прозрачностью, усиленным, но различимым легочными рисунком, на фоне которого могут быть обнаружены очаги (отграниченные тени до 1см в диаметре) или мелкие инфильтраты (более 1см). Субстратом этих теней являются спавшиеся ацинусы – дольки лёгкого. Если на снимке, сделанном на следующий день сохраняется тот же участок гиповентиляции без существенной (более 25%) динамики, то можно смело писать в заключении – пневмония. По единственному снимку практически не различить гиповентиляцию и начинающуюся пневмонию. Гиповентиляция возникает после наркоза не так уж редко, причём у некоторых больных она сохраняется на следующие сутки после операции, а в первые часы после наркоза она есть у многих. Выраженность гиповентиляции может существенно варьировать: небольшая, умеренно выраженная, значительная и ателектаз, как крайняя степень гиповентиляции.
Причиной гиповентиляции в послеоперационном периоде часто являются слизистые пробки в бронхах различного калибра, а может быть и кровь в зоне резекции лёгкого. Гораздо реже может быть аспирация желудочного содержимого, что также приведёт к гиповентиляции, которая обычно переходит в аспирационную пневмонию, которая течёт тяжело и часто с распадом, но об аспирации обычно пишут в историю болезни. Устраняется гиповентиляция разными способами – дыхательной гимнастикой, кашлем, санационной бронхоскопией. Заядлые курильщики часто после наркоза никак не могут раздышаться и раскашляться, пока им не дадут возможности отравить организм никотином, но в реанимации это категорически запрещено, хотя приказом министра здравоохранения запрещено курить на всей территории ЛПУ. Однако жизнь есть жизнь, можно слепо выполнять приказ и получить покойника, а можно немного его нарушить и дать возможность человеку поправиться после операции и наркоза.
Ателектаз доли или всего лёгкого ведёт к уменьшению объёма лёгкого, поднимается выше обычного купол диафрагмы, смещается в сторону ателектаза средостение. При ателектазе средней доли чаще появляется довольно интенсивная полоса (тень ателектаза) от корня вниз вдоль средостения, но может быть и несколько иная форма. Вообще типичные (приводимые в учебниках) формы теней ателектаза долей или лёгкого выявляются только в случае исходно здорового лёгкого, в остальных случаях возможны различные вариации. Верхняя доля справа при ателектазе обычно тоже подтягивается к средостению и ещё часто вверх, смещая и корень кверху. А вот слева верхняя доля из-за особенностей строения может быть в ателектазе, как вся (1-5 сегменты), так и не вся, а только верхние сегменты 1+2 и 3, либо только язычковые сегменты (4-5). В первом случае картина будет аналогична ателектазу верхней доли справа, а во втором случае дополнительно к плотной тени выше и латеральнее корня добавится иногда линейная тень типа ателектаза средней доли, а иногда эта тень более широкая, но менее интенсивная. Ателектаз нижней доли даст дополнительную тень у средостения от головки коня и ниже. Если лёгкое сращено с костальной плеврой спайками, то форма тени ателектазированной доли может меняться в зависимости от положения и величины спаек.
После санационной бронхоскопии при гиповентиляции или ателектазе обычно назначается в течение часа контрольный снимок. На этом снимке необходимо высмотреть динамику, если таковая будет. Пока лаборант обрабатывает снимок необходимо прочитать протокол бронхоскопии – если в бронхах видели слизистые пробки или вязкую густую мокроту в большом количестве и это удалили, то надо полагать, что грубые препятствия для прохождения воздуха по бронхам были удалены. Мы в праве ожидать, что воздушность лёгкого восстановилась, зачастую так и бывает, однако жизнь порою способна нас удивить, а то и поставить в тупик. При подобном протоколе бронхоскопии картина на снимке может остаться абсолютно без динамики, в таких случаях лечащие врачи чаще всего стараются разными способами раскашлять и раздышать больного, такой больной остаётся под наблюдением до утра, и утром ему снова делается контрольный снимок. Иногда лёгкое за ночь и расправится.
Одним из грозных осложнений, порою возникающих у больных является отёк лёгких или отёк единственного лёгкого после пневмонэктомии. В качестве примера (рисунок 18) привожу снимки больного с левосторонней пневмонэктомией, снимок которого на следующий день после операции имел обычный для такой операции вид – расправленное здоровое лёгкое, средостение, смещённое в сторону операции, при этом сухая плевральная полость со стороны вмешательства. На снимке, сделанном через несколько дней, видны множественные хлопьевидные тени, полнокровие корня – он стал широким, сосудистые тени расширились и просматриваются на значительном удалении от корня. А хлопьевидные тени являются отражением отёка отдельных ацинусов, то есть имеется картина отёка лёгкого.
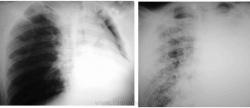 |
Обычно в результате проведённой интенсивной терапии явления отёка лёгких купируются клинически и регрессируют рентгенологически. Но есть такое явление респираторный дистресс-синдром, (некардиогенный отёк лёгких) при котором рентгенологическая картина похожа на картину отёка лёгкого, но на фоне проводимой терапии регрессирует лишь за 10-15 дней, тогда как отёк лёгкого купируется в течение суток. Можно из особенностей рентгенологической картины отметить при дистресс-синдроме преобладание стойкого выраженного усиления легочного рисунка, но не в виде бабочки (преимущественно прикорневое усиление), как при кардиогенном отёке лёгких, а более равномерном его распределении. Хлопьевидные тени при дистресс-синдроме локализуются преимущественно по периферии лёгких, и исчезают намного раньше, чем восстанавливается нормальный вид легочного рисунка.
У больных в реанимационном отделении, в том числе и после операций на грудной клетке может встречаться на снимке гомогенное затемнение одной половины грудной клетки. Это может быть манифестацией различных патологических состояний. Нужно обращать внимание на положение средостения, оно всегда смещается в сторону меньшего давления. Если средостение смещено в сторону здорового лёгкого, значит в затемнённой половине грудной клетки давление выше, чем в здоровой – это напряжённый гидроторакс. Причинами его возникновения может быть: выпот при канцероматозе плевры; перфорация центральной вены венозным катетером, и инфузия растворов в плевральную полость.
Канцероматоз плевры в нашем учреждении нередкое явление, но обычно он развивается постепенно и чаще у больных с уже установленным диагнозом. Но наши больные не всегда обращаются за помощью при начале ухудшения, а порою затягивают этот вопрос до значительного ухудшения, вот тогда и можно встретить напряжённый гидроторакс.
Перфорация вены редкое осложнение операции "катетеризации центральной вены", но мне встречалось. При этом осложнении, отсоединив капельницу, потянули шприцом на себя жидкость из катетера, но получили не кровь, как должно быть, а слегка красноватую прозрачную жидкость. Плевральную полость дренировали, а венозный катетер преустановили.
Гемоторакс после операции не может сместить средостение в здоровую сторону, просто не хватит объёма крови, чтобы это сделать, ведь плевральная полость вмещает в себя около трёх литров, а такая кровопотеря не совместима с жизнью.
Если средостение смещено в больную сторону, значит объём заполняющего эту плевральную полость лёгкого значительно уменьшен, как при ателектазе, либо лёгкое отсутствует совсем, как при пневмонэктомии. Ателектаз доли не даст гомогенного затемнения, поэтому не рассматривается в данном контексте. По обзорной рентгенограмме с односторонним гомогенным затемнением и смещением средостения в больную сторону невозможно определить причину этого затемнения, если конечно снимок не перебит и не видна цепочка швов после пневмонэктомии. Ателектаз лёгкого может сочетаться с гидротораксом с той же стороны. А состояние после пневмонэктоми или иной операции на органах грудной клетки в раннем послеоперационном периоде могут сочетаться с гемотораксом. На рисунке 19 приведён снимок ателектаза левого лёгкого, при этом средостение смещено в сторону ателектаза.
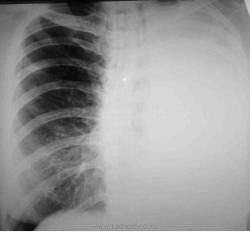 |
Аналогичную картину мы увидим через пару месяцев после пневмонэктомии, тут поможет только анализ истории болезни или бронхоскопия. Иногда под левым куполом диафрагмы виден газовый пузырь желудка или вздутая толстая кишка, тогда можно оценить и высоту стояния купола диафрагмы.
Давайте теперь более подробно остановимся на гемотораксе, который является весьма серьёзной патологией, требующей порою срочных действий. Формально гемоторакс, как поступление крови в плевральную полость, имеет место всегда при операциях на органах грудной клетки, но обычно он не имеет клинического значения. Клинически значимый (значительный по объёму) гемоторакс требует реторокотомии для поиска источника кровотечения и остановки кровотечения. У всех больных после операции на грудной клетке в плевральной полости оставляют дренажи, так вот при гемотораксе на снимке видно затемнение половины грудной клетки (гемиторакса), а по дренажам при этом скудное отделяемое. При этом затемнение может, да и часто бывает неоднородным, кроме крови, дающей тень, обычно сохраняются воздушные участки легочной ткани или просто скопления воздуха. Кровь, покинувшая сосудистое русло, имеет свойство сворачиваться, поэтому в плевральной полости из неё образуются сгустки, которые имеют край, видимый на снимке, обычно форма сгустков не соответствует анатомическим образованиям. Со снимками больного, у которого вы заподозрили гемоторакс, нужно поступить так же, как и с пневмотораксом, то есть информировать всех заинтересованных лиц, начиная с лечащего врача, и писать заключение уже после обсуждения снимка с лечащими врачами и старшими товарищами по профессии. Такое предварительное обсуждение необходимо, потому что за диагнозом гемоторакс должны последовать срочные и не безразличные для больного действия.
Причин гемоторакса может быть несколько, но это забота хирургов, а нам надо знать, что такое осложнение может проявиться в день операции или на следующий день после неё. Ещё хочется заметить, что у больных с пониженной на момент операции свёртываемостью крови (медикаментозно или из-за болезни) кровь не будет сворачиваться, а будет выделяться по дренажам, тогда для постановки диагноза снимки хирургам не требуются, диагноз будет в дренажных банках. В любом случае, если в первые дни после операции на снимке при наличии дренажей появилась в значительном количестве жидкость в плевральной полости со стороны операции, то это должно насторожить в отношении возможного гемоторакса.
Но можно и ошибиться в диагностике по снимку, поэтому хочется поделиться наблюдением. Не всегда по снимку можно с уверенностью сказать о наличии или отсутствии гемоторакса, даже с привлечением коллективного разума. Был случай, когда после левой пневмонэктомии резко сместилось средостение влево и буквально прилипло к боковой грудной стенке. Правый край средостения рассмотреть бывает сложно из-за наслаивающейся тени позвоночника. Долго обсуждали совместно снимок, то, что по дренажам не выделялась кровь, не говорит в пользу невозможности гемоторакса, сгустки не текут, но способны закупорить дренаж. Падение гемоглобина в анализах может быть обусловлено кровопотерей во время операции, опять же бывают острые стрессорные язвы ЖКТ, которые возникают в ответ на операцию и наркоз, и они могут кровить, а кровь какое-то время будет депонирована в кишечнике. В итоге решили, что всё-таки у данного больного гемоторакс, а при реторокотомии увидели сухую плевральную полость.
Ещё одно наблюдение с иным исходом. У больного на следующий день после пробной торокотомии, то есть выявленной в ходе операции неоперабельности процесса, на снимке практически гомогенное затемнение гемиторакса со стороны операции. Сразу мысли – ателектаз лёгкого, но при этом должно было бы сместиться средостение, а оно не смещено, гемоторакс, но у больного нормальный гемоглобин, нет клиники состоявшегося внутреннего кровотечения, да и легкое только осмотрели во время операции. Внимательно читаю протокол операции " опухоль врастает в грудную стенку…", это и есть та причина, которая не дала сместиться средостению, следовательно, вполне возможен именно ателектаз лёгкого. Так и оказалось, после санационной ФБС воздушность лёгкого восстановилась.
Что ещё можно рассмотреть на снимке реанимационного больного, конечно же, жидкость. Если спаек в плевральной полости нет, то эта жидкость расположится по задней грудной стенке этаким плащом, что и описывается как плащевидный выпот. Выглядит он на снимке в виде мути – то есть достаточно равномерно снижает прозрачность одного или обоих лёгких, чаще к диафрагме плотность этой мути возрастает. Такое нарастание плотности обусловлено формой грудной клетки, эластичностью лёгких и силой тяжести, действующих на свобдную жидкость в плевральной полости. Под действием этих причин формируется патогномоничный для выпота рентгенологический симптом – нечёткость купола диафрагмы, обусловленный неравномерным скоплением жидкости вдоль диафрагмы и задней грудной стенки. Линия Домуазо в вертикальном положении больного тоже является следствие взаимодействия этих же причин. При малом количестве жидкости будет только нечёткий контур купола диафрагмы.
 | На рисунке 20 справа купол диафрагмы не чёткий и видна ещё жидкость в горизонтальной междолевой щели |
Однако надо помнить, что задние синусы у некоторых больных бывают весьма ёмкие и прежде, чем мы увидим на снимке рентгенологические признаки выпота, его может накопиться много. Практически все больные, задерживающиеся из-за тяжести состояния в реанимации, быстро теряют белок, так как восполнение его происходит неадекватно, и у них возникают гипоонкотические (голодные) отёки, следствием чего являются серозиты (выпоты в различные серозные полости). Помню, у одной больной, которая уже не один день лежала в реанимации, лечащий врач перкуторно заподозрил жидкость в плевральных полостях, но на снимках купола диафрагмы были чёткие. Сделали снимок сидя – контуры диафрагмы чёткие – заключение "выпота не определяется". Лечащий врач принял моё заключение к сведению, но привлёк УЗИ, которое выявило жидкость в значительных объёмах в обеих плевральных полостях. Врач начал эвакуировать жидкость, пригласил меня посмотреть на "верность" моих заключений, в итоге из одной плевральной полости эвакуирован был литр, а из другой 0,9 литра жидкости. О таких вариантах необходимо помнить, а потому исключить в описаниях рентгенологических исследований категоричное слово "нет", рука не отвалится написать вместо него в меру обтекаемое " рентгенологических признаков выпота не выявлено", что будет со всех сторон лучше.
Был ещё один интересный случай, когда справа в средних отделах фиксировалась довольно чётко очерченная тень, которая с каждым днём меняла свои размеры, то увеличиваясь, то уменьшаясь. И только КТ поставило точку в трактовке этой тени – "осумкованный междолевой выпот".
Ещё следует всегда обращать внимание на форму и размеры сердца. Ширина средостения всегда увеличивается в положении лёжа, это нормально, но увеличение не имеет динамики, а если есть динамика нарастания размеров, то выскажите предположение об эксудативном перикардите, а УЗИ потом подтвердят или опровергнут это. В лежачем положении сердце не принимает форму треугольника при экссудативном перикардите, направление силы тяжести при этом не в сторону ног, а в сторону спины, так что не стремитесь увидеть именно эту форму сердца у лежачего больного. А вот сглаженность дуг сердца и его шаровидная форма должны насторожить вас. И даже в положении стоя экссудативный перикардит даёт треугольную форму сердца лишь при небольшом количестве выпота, при значительном выпоте в полости перикарда, форма сердца шаровидная, которая обусловлена крайним натяжением переполненного жидкостью перикарда, тут уже сила тяжести перестаёт вносить вклад в формообразование тени сердца.
Ещё у пациентов реанимационного отделения часто бывает полнокровие малого круга кровообращения, что обусловлено неадекватной насосной функцией сердца. Чаще всего такое случается от увеличения объёма циркулирующей крови (ОЦК), за счёт постоянных инфузий при не совсем адекватном выведении жидкости из организма ("перелитые" больные). Проявляется полнокровие малого круга на снимке полнокровием корней лёгких, они становятся широкими, "лохматыми", сосуды расширяются, легочной рисунок диффузно усиливается, в том числе начинает просматриваться на меньшем, чем 1см расстоянии от грудной стенки. При изолированной левосердечной недостаточности можно увидеть линии Керли полоски параллельные диафрагме в нижних и средних отделах – это расширенные легочные вены, идущие в левое предсердие. Обычно коррекция водного баланса врачами-реаниматологами устраняет это полнокровие малого круга, что и фиксируется на очередном снимке.
Необходимо сказать несколько слов относительно рентгенологического коварства пневмоний. Аспирационные пневмонии чаще бывают двухсторонними многоочаговыми, часто с деструкцией. Обычные пневмонии ведут себя обычно так, как о них пишут в учебниках. Но вот что я заметил, не только на этом месте работы, но и в других ЛПУ, "предсмертные пневмонии", те которые находят потом на вскрытии, часто не видны вовсе на снимках, а патологоанатом находит инфильтрацию и порою не одну, в том числе и с участками распада, а к снимку не придраться. Хотя по науке должно быть отлично видно, ан нет. Вот и не знаешь порою, лукавить ли в заключении или верить своим глазам и писать что видишь.
Надо помнить ещё вот что, не всегда легко правильно трактовать имеющуюся рентгеновскую картину, поэтому иногда приходится указывать на имеющуюся "не норму", давая лишь описательную картину и выставляя в заключении со словом "вероятно" два возможных диагноза, а то и вовсе писать, что локальное снижение прозрачности не ясной природы. Хотя прежде чем написать такое я сбегаю к коллегам рентгенологам за советом, обсужу снимок с лечащими врачами, и если не придём к консенсусу, то пишу о не ясности природы изменений. При обсуждении необходимо информировать консультантов о состоянии больного, значимых вмешательствах и результатах исследований, а так же собственном и чужом мнении о данном снимке.
Хочу поделиться в связи с этим одним наблюдением, приведённым на рисунке 21.
 |
Онкологическая больная, но не торакального профиля с явлениями сердечной недостаточности. Снимали в положении сидя, и как видно по ключицам, снимок получился с разворотом левым плечом вперёд. При этом меня, насторожили воздушные полоски вдоль тени сердца с обеих сторон, отделяющие медиастинальную плевру (плотные линейные тени) от тени средостения. Согласно учебникам – это пневмоперикард или пневмомедиастинум, что я и написал в заключении. Но, у больной не было вмешательств на грудной клетке, она поступила из дома и обследовалась с целью уточнения диагноза и определения профильного стационара по ведущей патологии. Кроме того больной выполнили УЗИ сердца и никакого воздуха в перикарде не выявили, а только слабость левого желудочка. Обсудили это с терапевтом, занимавшемся данной больной, с торакальными хирургами, которые могли раньше сталкиваться с подобной патологией. При таком объёме воздуха в перикарде наступила бы тампонада сердца, да и воздух не определяется при УЗИ. В итоге я сохранил неизменной описательную часть, а в заключении указал на уплотнение медиастинальной плевры, но ощущение неясности сохраняется до сих пор.
Наблюдая торакальных больных, ещё хочется поделиться одним наблюдением. У многих перенесших торокотомию в раннем послеоперационном периоде в зоне разреза грудной стенки образуется отёк мягких тканей, чаще всего он не воспалительной, а лимфостатической природы. Но этот отёк даёт заметную полосу тени на снимке, это надо помнить, и при необходимости осмотреть больного самому. Обычно отёк выше линии разреза, значит, отток лимфы из этой зоны шёл книзу, а лимфатические сосуды при разрезе вдоль межреберья просто пересекли, вот и образовался лимфостаз. Может возникнуть и отёк мягких тканей п боковой стенке, как на рисунке 22 обращайте внимание и на состояние мягких тканей, которые бывают не плохо видны на обычных снимках.
 | На рисунке 22 обозначены: 1- отёк мягких тканей, 2- пневмония в нижних отделах, у её верхнего полюса просветление – распад. |
И ещё в заключение данного раздела хочу привести небольшое обобщение причин возникновения различных теней на снимках грудной клетки. Для понимания природы зафиксированных на снимках теней нужно ясно представлять механизм развития различных видов патологии, ведущих к снижению прозрачности лёгкого на рентгенограммах.
Снижение прозрачности лёгкого бывает при:
1) сдавлении лёгкого при пневмо- или гидротораксе, когда проходимость бронхов не нарушена, а лёгкое просто не может расправиться из-за повышенного давления в плевральной полости. Поэтому при выраженном повышении этого давления появляется коллапс лёгкого и смещение средостения в здоровую сторону – напряжённый пневмо- или гидроторакс. При любом гидротораксе обязательно есть сдавление лёгкого, просто из-за плотности тени жидкости это бывает плохо видно на наших снимках, но видно на КТ. Но если гидроторакс не тотально затемняет гемиторакс, то на границе жидкости и воздушного лёгкого видна зона гиповентиляции легочной ткани – компремированное (сдавленное) лёгкое. При длительно существующем значительном гидротораксе спавшееся лёгкое или отдельные его доли теряют эластичность, становятся ригидными, и не могут расправиться после эвакуации экссудата.
2) нарушении вентиляции лёгкого или его участка, когда возникает нарушение бронхиальной проходимости, и на снимке фиксируется гиповентиляция и её крайняя степень – ателектаз. При этом давление в плевральной полости не отличается от нормы, а имеется препятствие в бронхах, мешающее адекватной вентиляции лёгкого или его части. Поэтому при ателектазе объём неадекватно вентилируемой зоны, как правило, уменьшается, и если объём этой зоны значителен, то средостение при отсутствии сращений смещается в больную сторону, и часто поднимается купол диафрагмы. Если страдает одна из долей лёгкого, то может ещё появиться компенсаторная эмфизема оставшихся долей этого лёгкого, что будет выглядеть как их повышенная прозрачность (сравниваем с противоположной стороной, а не с поражённой долей). Бывает и клапанное нарушение проходимости бронхов, при нём гиповентилируемый участок вздут, но это встречается редко, (подробнее о механизмах гиповентиляции смотрите далее)
3) увеличении преимущественно жидкостного компонента легочной ткани – отёк интерстициальной ткани, что преимущественно бывает при пневмониях (воспалительные изменения), или альвеол – при отёке лёгких. В разные фазы этих заболеваний воздушность альвеол разная. При этих изменениях имеет место и тканевой (клеточный компонент), но выражен относительно мало, хотя при крупозной пневмонии в фазе опеченения существенен.
4) замещении нормальной легочной ткани иною тканью. При инфильтратах (различных опухолях) тень формируется опухолевой тканью, при фиброзе – соединительной тканью, при разного рода кистах и подобных им образованиях, имеющих достаточно выраженную оболочку, – их содержимым, (кисты заключают в себе жидкость или слизь, туберкуломы – казеоз, эхинококк – жидкость и паразитов и т.д.). Особенность этого вида образований, дающих тени на снимке состоит в том, что без специфического лечения они не уменьшаются, ведь их субстрат – клетки формирующие образование. Если же тени уменьшились сами по себе или после противовоспалительного лечения, то значит субстратом этих теней была не иная ткань, а воспалительные изменения.
5) кровоизлияниях в легочную ткань. При операциях на лёгких или травмах грудной клетки, в том числе сильных ушибах, встречаются порою гематомы в легочной ткани. При этом в зоне операции или иной травмы видим участок пониженной прозрачности. Если это возникает после операции на лёгком, хирурги говорят, что "намяли лёгкое", эти гематомы, как и синяки на коже исчезают за неделю-другую.
6) внелегочных изменениях, когда имеются изменения в тканях грудной стенки (отёк, опухоли мягких тканей или костей), уплотнения плевры, выпот в плевральную полость, гемоторакс.

