Является одним из частых показаний к лапаротомии у новорожденных.
Многочисленные причины можно объединить в интралуминальные, экстралу-
минальные и интрамуральные факторы:
1. Интралуминальные факторы
Атрезия, аплазия, мембрана Кольцевидная поджелудочная железа Мембрана с центральной перфорацией Стеноз
Опухоль, киста
Гастродуоденальная инвагинация Безоар, желчный камень Клубок аскарид Интралуминальный псевдодивертикул
2. Экстралуминальные факторы
Синдром Ледда Мальротация Киста холедоха
Дивертикул двенадцатиперстной кишки Опухоль (панкреас, правой почки, мезентериальная лимфома) Ненормальная Трейтцева связка Удвоение двенадцатиперстной кишки
Сосудистая компрессия воротной веной, верхней брыжеечной артерией и средней толстокишечной артерией.
3. Интрамуральные факторы
Стриктуры при НЭК, Tbc, болезни Крона, панкреатите Мегадуоденум при аганглиозе, первичной мышечной дегенерации, дефекте стенке, неврологических заболеваниях Гематомах кишечной стенки Опухолях Гетеротопии ткани
Имеют значение различные аномалии, при которых трудно восстановить функцию двенадцатиперстной кишки.
Атрезия ДПК
Одна из частых причин врожденной кишечной непроходимости и встречается 1:6000-7000 новорожденных. Первое описание принадлежит Calder, 1733, а первую успешную операцию произвел в 1905 г. Vidal и в 1914 г. Ernst. До 1943 г. по сообщению отдельных авторов успешных операций было 21.
Первое изменение дифференциации двенадцатиперстной кишки, желчных путей и поджелудочной железы происходит на 3 неделе внутриутробного периода, когда в месте соединения передней и средней кишки образуются закладки перечисленных органов. Двенадцатиперстная кишка в этот период представлена скоплением эпителия, подвергающегося вакуолизации, за которой следует реканализация и восстановление просвета кишечной трубки на 3-4 неделе нормального развития. Нарушения реканализации приводят к порокам.
Различают следующие виды атрезий. Мембрана (Тип I), атрезия с тяжем между слепыми концами кишки (Тип II), сегменатальная аплазия участка кишки (Тип III). Дуоденальная атрезия может быть проксимальнее и дистальнее Фатеровой ампулы. Последняя встречается в 5 раз чаще.
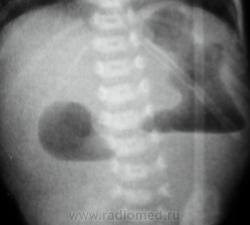
Клинические проявления начинаются непосредственно после родов одно-кратной или многократной рвотой. Более 2/3 случаев рвота с примесью желчи и в отдельных случаях - с примесью крови из-за язвенного поражения желудка и двенадцатиперстной кишки. При осмотре живот увеличен в верхнем отделе за счет расширенного желудка и двенадцатиперстной кишки и уменьшен в нижних отделах. Меконий выделяется малыми порциями или отсутствует. Половина детей недоношенные, у 10% вес ниже 1500 грамм. У ребенка быстро наступает дегидратация, гипотермия, централизация кровообращения, метаболический алкалоз. Уже на 1-2 сутки развивается аспирационная пневмония. У 20% детей наблюдаются пороки сердца, мальротация, кольцевидная поджелудочная железа и другие пороки. При рентгенологическом исследовании определяются 2 газовые пузыря и 2 уровня жидкости в вертикальном положении больного.
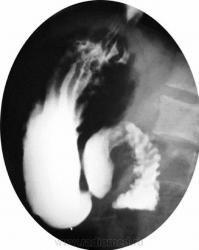
Производят также ирригоскопию для установления аномалий ротации кишечника.
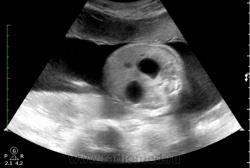
На данный момент, такой диагноз необходимо устанавливать внутриутробно, при проведении УЗИ плода. Признаки те же - два пузыря (double-bubble), определяются как два гипоэхогенных образования в верхнем отделе брюшной полости.
Врожденные внутренние стенозы двенадцатиперстной кишки
Врожденный порок подобный атрезий двенадцатиперстной кишки. Различают следующие формы: трубчатый внутренний стеноз, мембрана с центральным отверстием, мембрана в виде мешка, множественная атрезия. Чаще встречается стенозирующая мембрана с центральным отверстием. Внутренний стеноз в 75% случаев расположен вблизи p. Vateri.
Клиническая картина зависит от места стеноза, от диаметра отверстия в мембране и проявляется высоким илеусом с хроническим течением. Из-за рефлюкса желчи наблюдается холангит и панкреатит, хронический дуоденит с пептическими язвами. Застойные явления приводят к инфекции.
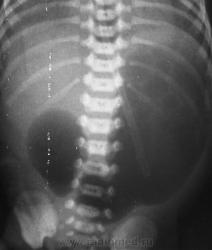
Диагноз уточняют рентгенологически - 3 газовых пузыря (один в желчном пузыре) и 2 уровня жидкости, а также эндоскопически.
Кольцевидная поджелудочная железа. Едва !Л из врожденных аномалий дуоденум составляет кольцевидная поджелудочная железа. Первую успешную операцию произвел Видаль в 1862 г. Пайпер отметил 1 заболевание на 2300 лапаротомий у взрослых. Заболевание встречается у детей всех возрастов, 50% у взрослых.
Симптоматика зависит от формы панкреас и от степени сдавления двенадцатиперстной кишки. Различают 3 формы: кольцевидная поджелудочная железа с незначительным стенозированием, с циркулярным сдавлением и с атрезией дуоденум. Две последние формы встречаются чаще. При умеренном стенозировании наблюдается синдром стаза, проявляющийся околопупочными болями, рвотой, чувством наполнения в эпигастрии, явлениями панкреатита. Точный диагноз ставят на операции.
Первичная мегадуоденум.
Встречается у 1% врожденных непроходимостей двенадцатиперстной кишки. Впервые описал Корвин (1915). Барнетт и Валь в 1955 г. собрали в литературе 35 сообщений Причины в нарушении интрамуральных ганглиев стенки кишки и врожденном дефекте мышц. У старших детей и взрослых ведущую роль играют миопатия и дегенерация при системных заболеваниях. Первичную мегадуоденум по этиологическому признаку делят на врожденную, приобретенную и идеопатическую.
Симптоматика схожа с группой заболеваний, сопровождающихся расширением двенадцатиперстной кишки - это панкреатит, травма, ваготомия, энтерит и др. Хотя нет наружного или внутреннего препятствия, отсутствует пассаж содержимого по кишке.
Клинические признаки:
• боль спонтанная или при папьпации в эпигастрии и в правом подреберье после приема пищи,
• чувство переполнения в животе, тошнота, рвота,
• симптомы дуоденита или пептических язв,
• ранний или поздний синдром слепого мешка с нарушением роста и развития, с хронической парадоксальной диареей,
• при длительном стазе —- холангит и панкреатит.
При рентгенологическом исследовании обращают внимание не только на 2 громадных уровня жидкости и 2 газовых пузыря, но и на пассаж бария. Стенка кишки при первичной мегадуоденум тонкая, мешкообразно растянута, ато-нична. Контур стенки гладкий. Перистальтика отсутствует, пассаж замедлен.
Лечение — оперативное.
Удвоение двенадцатиперстной кишки и дивертикул так же вызывают обструкцию и нарушение непроходимости, которая чаще носит хронический характер, но встречаются крайне редко как казуистика.
Синдром Ледда
- частая причина дуоденального илеуса. Встречается 1:3000. Причиной является заворот средней кишки вокруг брыжейки сдавление двенадцатиперстной кишки тяжами брюшины, фиксирующими высоко расположенную слепую кишку.
Клиническая симптоматика различна и зависит от степени заворота Различают 3 формы клинического течения
• асимптоматическая
• острая дуоденальная обструкция
• хронический застойный синдром
Проявляется острая обструкция у новорожденных и грудных детей, а хронический илеус - у детей старшей возрастной группы. Клиническая картина высокой непроходимости рассматривалась выше.
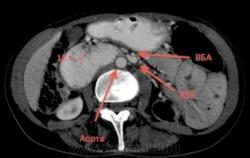
Артериомезентериальная кишечная непроходимость
Oписана как синдром верхней брыжеечной артерии, когда двенадцатиперстная кишка, расположенная между аортой и верхней брыжеечной артерий, сдавливается ими. Описан острый синдром у новорожденных, синдромы с интермиттирующим и хроническим течением. Точный диагноз можно поставить только с помощью KT и ангиографии. Лечение — оперативное.
N.B. В публикации были использованы некоторые материалы c сайта: http://www.zajim.ru
Mario Taha MD

Иллюстрации от А.В. Шумакова.